A síndrome de Goodpasture, também conhecida como doença antimembrana basal glomerular (MBG), é uma doença autoimune caracterizada por anticorpos circulantes dirigidos à membrana basal glomerular e alveolar. Acredita-se que os autoanticorpos sejam gerados em resposta a um estímulo desencadeante em indivíduos geneticamente predispostos. Os indivíduos afetados apresentam sintomas de glomerulonefrite rapidamente progressiva e hemorragia alveolar. Sintomas constitucionais como mal-estar, calafrios, febre, artralgias e perda de peso também podem estar presentes. A deteção de anticorpos anti-MBG e os achados na biópsia renal de glomerulonefrite crescêntica, com deposição linear de IgG ao longo da membrana basal, fornecem o diagnóstico. O tratamento inclui plasmaférese e imunossupressores. O transplante renal é uma opção em indivíduos que desenvolvam doença renal terminal.
Última atualização: Jun 8, 2022
A síndrome de Goodpasture (doença antimembrana basal glomerular (MBG)) é uma hipersensibilidade do tipo II causada por autoanticorpos circulantes dirigidos contra um antigénio intrínseco na membrana basal glomerular e alveolar. A síndrome de Goodpasture é uma vasculite de pequenos vasos.
Raramente, os indivíduos podem apresentar vasculite associada a ANCA concomitante.
O diagnóstico definitivo é feito quando se identificam anticorpos anti-MBG no sangue ou numa biópsia renal. Deve fazer-se a avaliação dos anticorpos nos indivíduos quando há sintomas e/ou achados na análise de urina sugestivos de síndrome nefrítica e/ou o indivíduo se apresenta com sinais de hemorragia pulmonar.
A imagiologia torácica pode mostrar evidência de hemorragia alveolar.
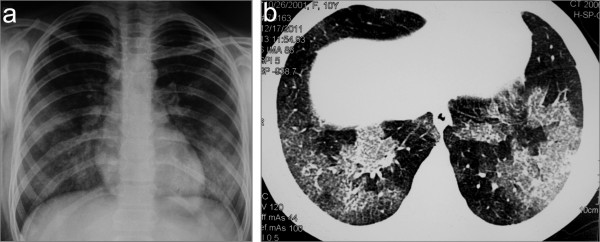
Imagem do tórax numa criança com síndrome de Goodpasture e vasculite ANCA concomitante: radiografia de tórax (a) e tomografia computadorizada (b) a mostrar infiltrados pulmonares bilaterais resultado de hemorragia alveolar difusa
Imagem: “Chest X-ray (a) and CT scan (b) showing bilateral lung infiltrates as a result of diffuse alveolar hemorrhage” por Bogdanović R, Minić P, Marković-Lipkovski J, Stajić N, Savić N, Rodić M. Licença: CC BY 2.0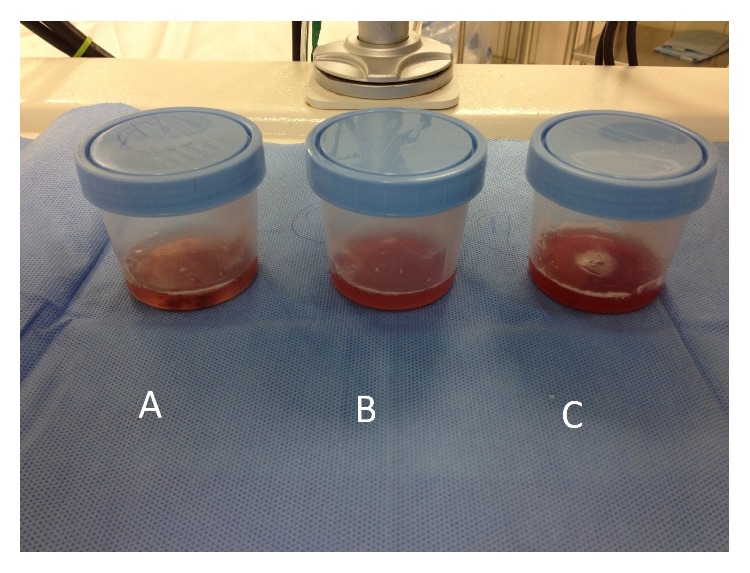
As amostras de líquido broncoalveolar tornam-se progressivamente mais hemorrágicas na hemorragia alveolar difusa e podem ser observadas em indivíduos com síndrome de Goodpasture.
Imagem: “Bronchoalveolar fluid showed evidence of diffuse alveolar hemorrhage (A–C)” por Ijaz M, Abbas N, Lvovsky D. Licença: CC BY 3.0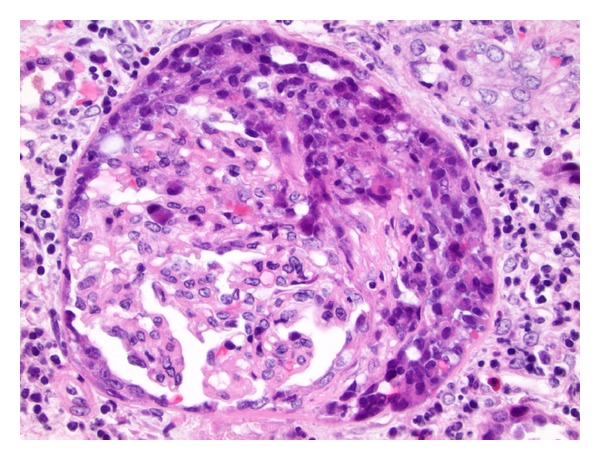
Secção corada por H&E a mostrar uma glomerulonefrite crescêntica na síndrome de Goodpasture: podem ser observadas inflamação intersticial moderada e fibrose leve.
Imagem : “H&E stains showing crescentic glomerulonephritis with moderate interstitial inflammation and mild fibrosis with no evidence of vasculitis” por Muqeet Adnan M, Morton J, Hashmi S, Abdul Mujeeb S, Kern W, Cowley BJ. Licença: CC BY 3.0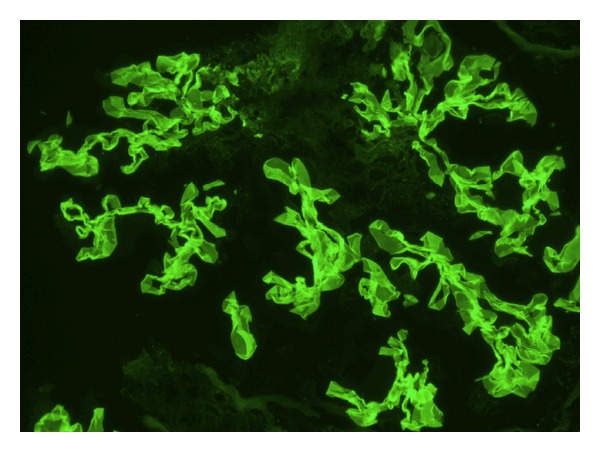
Coloração por imunofluorescência a mostrar deposição linear de IgG antimembrana basal glomerular consistente com síndrome de Goodpasture.
Imagem : “Immunofluorescence staining shows linear GBM staining for IgG consistent with Goodpasture’s disease” por Muqeet Adnan M, Morton J, Hashmi S, Abdul Mujeeb S, Kern W, Cowley BJ. Licença: CC BY 3.0