A síndrome da pele escaldada estafilocócica, também conhecida como doença de Ritter e necrólise epidérmica estafilocócica, é uma condição mediada por uma toxina causada pelo Staphylococcus aureus. A toxina esfoliativa produzida dissemina-se e cliva a desmogleína 1 na epiderme, causando separação e descolamento da pele. Esta síndrome afeta mais comummente crianças pequenas. Os sintomas prodrómicos precedem um eritema cutâneo difuso, sensibilidade, formação de bolhas e descamação superficial. As mucosas são poupadas. O diagnóstico é clínico e pode ser confirmado com cultura (visando possíveis locais de infeção primária) e biópsia. No entanto, a cultura de bolhas não é útil. Devem ser iniciados antibióticos e cuidados de suporte assim que houver suspeita do diagnóstico.
Última atualização: Feb 15, 2023
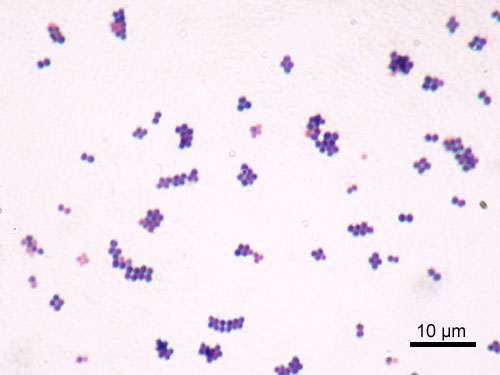
Imagem microscópica de Staphylococcus aureus
Imagem: “Staphylococcus aureus Gram” por Y Tambe. Licença: CC BY-SA 3.0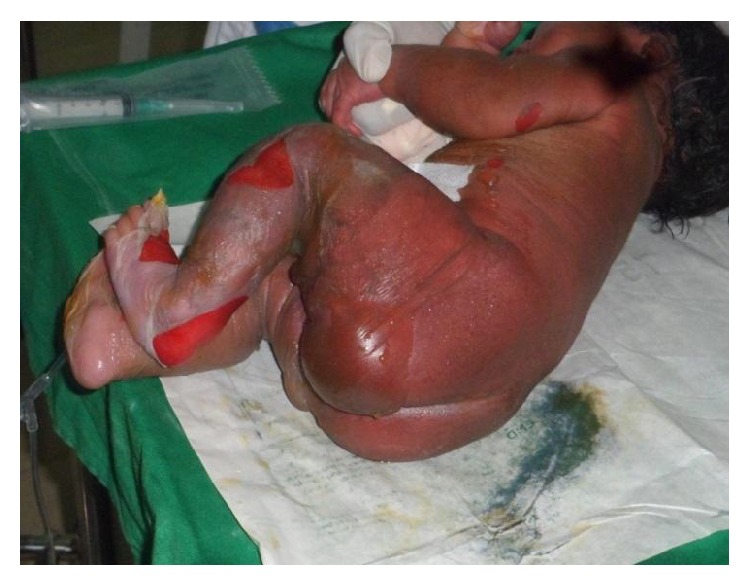
Síndrome da pele escaldada estafilocócica num recém-nascido:
A imagem mostra eritema difuso, formação de bolhas e descamação da pele.
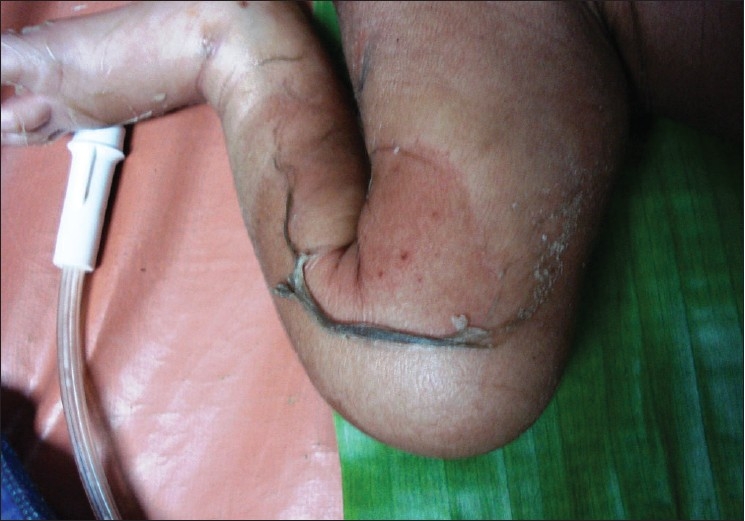
Manifestações cutâneas deste síndrome:
Descamação da pele e eritema são observados na coxa.

Manifestações cutâneas deste síndrome:
Eritema, descamação da pele e crostas no rosto
O tratamento da Síndrome da Pele Escaldada Estafilocócica inclui tratamento agressivo da infeção primária e tratamento de suporte.
| Número | Outros nomes para a doença | Etiologia | Descrição |
|---|---|---|---|
| 1ª doença |
|
Morbilivírus do sarampo |
|
| 2ª doença |
|
Streptococcus pyogenes |
|
| 3ª doença |
|
Vírus da rubéola |
|
| 4ª doença |
|
Devido às cepas de Staphylococcus aureus que produzem toxina epidermolítica (esfoliativa) |
|
| 5ª doença | Eritema infecioso | Eritrovírus ou parvovírus B19 (eritroparvovírus 1 de primatas) |
|
| 6ª doença |
|
HHV-6B ou HHV-7 |
|