A púrpura trombocitopénica imune (PTI), anteriormente conhecida como púrpura trombocitopénica idiopática, é uma condição que se desenvolve secundariamente à destruição imunomediada de plaquetas, resultando em trombocitopenia (contagem de plaquetas < 100.000/mm³). A púrpura trombocitopénica imune pode ser primária ou secundária devido a fármacos ou a uma doença subjacente. O diagnóstico geralmente é de exclusão. Muitos pacientes com PTI são assintomáticos. Quando presentes, os sintomas estão principalmente relacionados com hemorragia (por exemplo, hematomas, petéquias, epistaxis), mas a fadiga também é comum. A gravidade da trombocitopenia em pacientes com PTI é variável. Quando a contagem de plaquetas é < 20.000/mm³, o risco de hemorragia grave aumenta. O tratamento pode incluir transfusão de plaquetas, esteroides, imunoglobulinas IV e/ou esplenectomia. Alguns casos remitem espontaneamente; outros geralmente têm um bom prognóstico com uma terapêutica apropriada.
Última atualização: Jul 14, 2022
A púrpura trombocitopénica imune (PTI) é uma trombocitopenia adquirida que resulta de autoanticorpos dirigidos a antigénios plaquetários.
Início:
Manifestações clínicas:
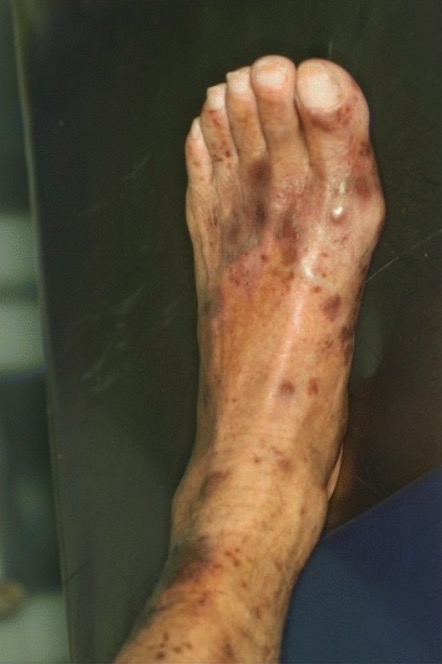
Púrpura trombocitopénica imune (PTI):
Lesões purpúricas da pele
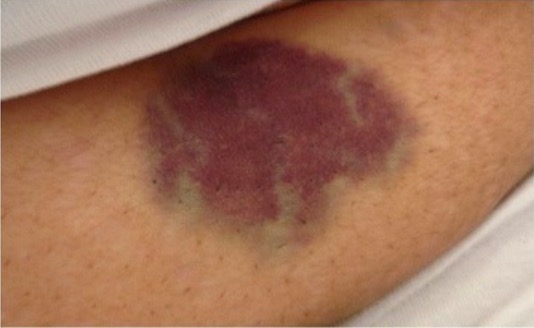
Equimose abdominal na trombocitopenia imune induzida por veneno de abelha
Imagem : “Abdominal ecchymosis size” por Department of Internal Medicine, Mubarak Al-Kabeer Hospital, P.O. Box 800, Dasman, 15458, Kuwait. Licença: CC BY 4.0Indicações:
Hemorragia ligeira:
Hemorragia grave (GI/intracraniana; contagem de plaquetas: < 10.000/mm³):
Terapias adicionais para hemorragia ativa/persistente:
Sem hemorragia e contagem de plaquetas > 30.000/mm³:
Evitar:
Episódios recorrentes/refratários:
PTI pós-esplenectomia/refratária a esteroides: