A próstata é uma glândula do sistema reprodutor masculino. A glândula envolve o colo da bexiga e uma porção da uretra. A próstata é uma glândula exócrina que produz uma secreção levemente ácida, que representa cerca de 20% do líquido seminal. A próstata consiste em vários lobos, sendo composta de tecido glandular e fibromuscular. O tecido glandular tem ductos que esvaziam na porção prostática da uretra, e o tecido fibromuscular circunda a uretra.
Última atualização: Jul 9, 2024
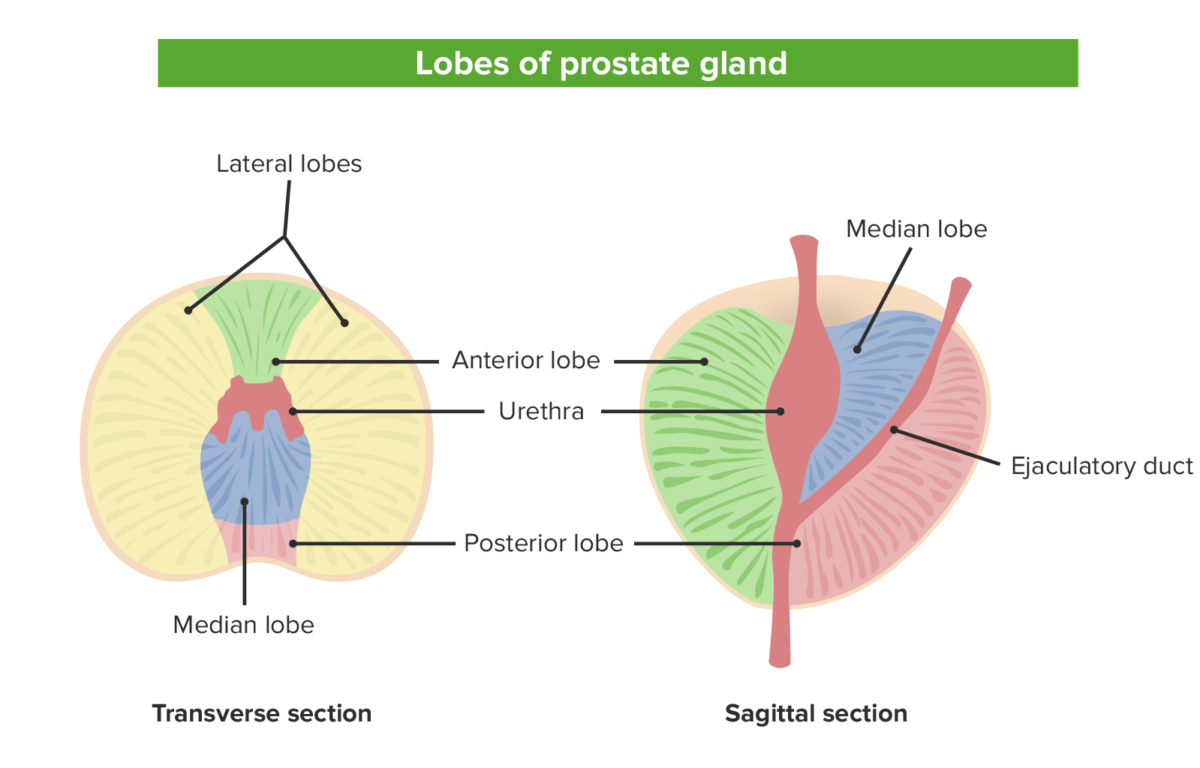
Os 5 lobos da próstata tanto na vista sagital, à esquerda, como na vista transversal, à direita: Observe a relação entre os vários lobos e as localizações da uretra e do ducto ejaculatório.
Imagem por Lecturio.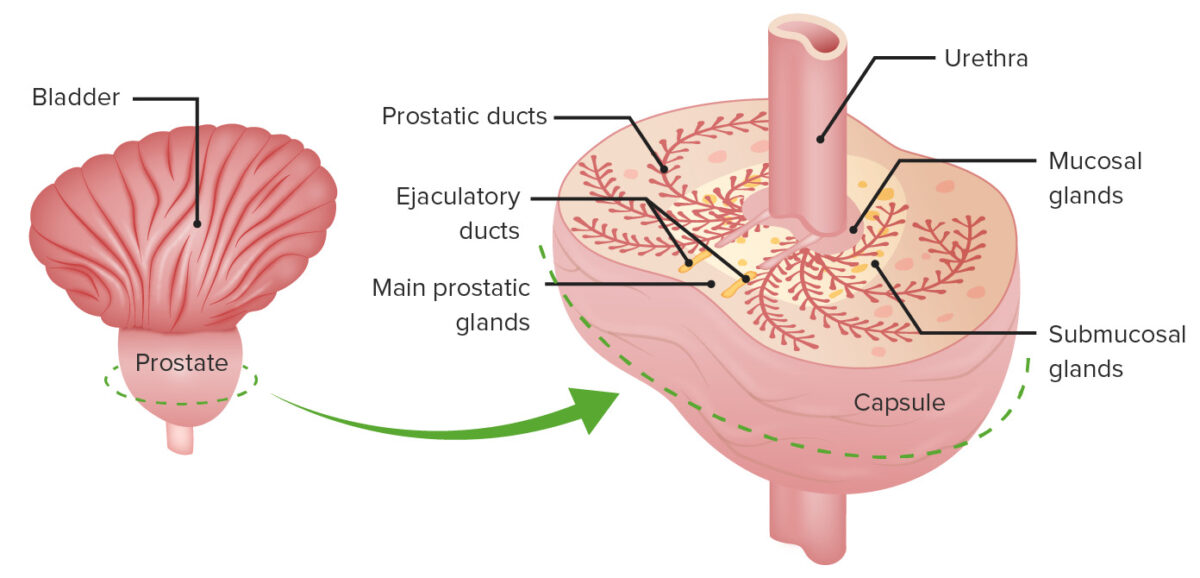
As diferentes zonas: a glândula mucosa que circunda a uretra prostática, as glândulas submucosas centrais e as glândulas prostáticas principais periféricas
Imagem por Lecturio.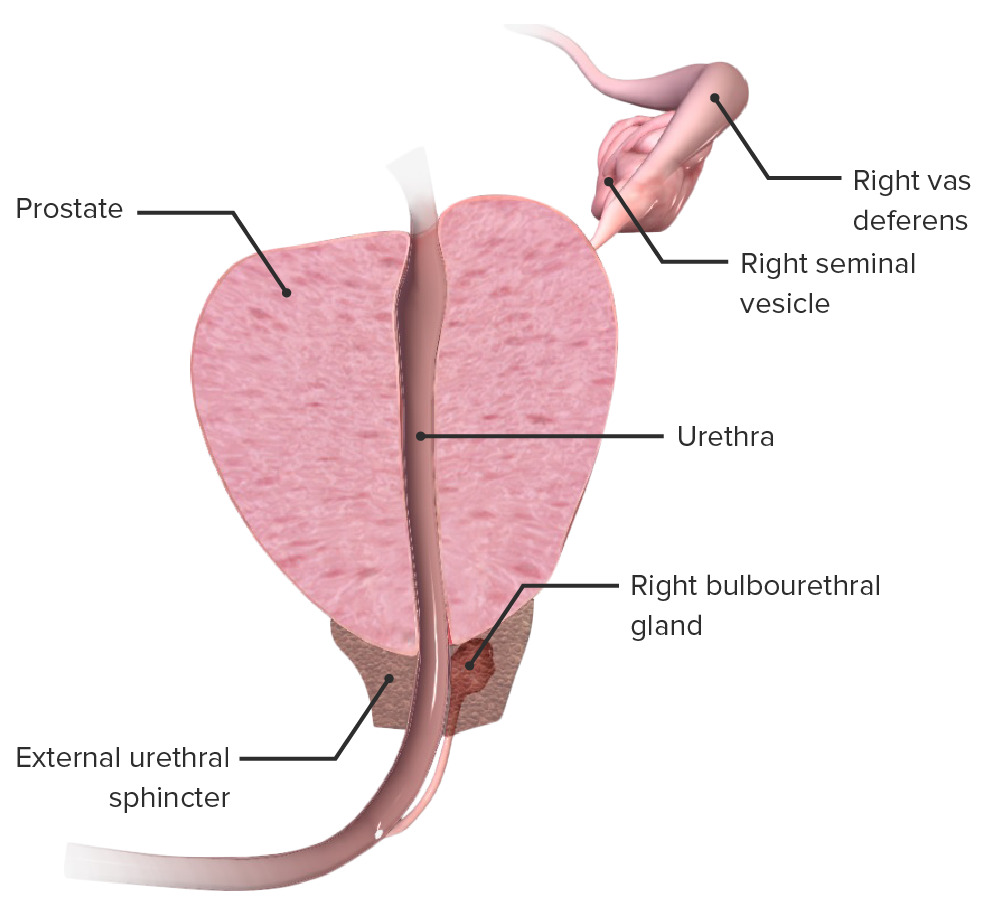
Anatomia da próstata:
Corte transversal da próstata que demonstra a sua relação com a uretra prostática, esfíncter uretral, vesículas seminais e glândula bulbouretral
Os vasos sanguíneos que irrigam a próstata originam-se da artéria ilíaca interna e entram na glândula pela região póstero-lateral.
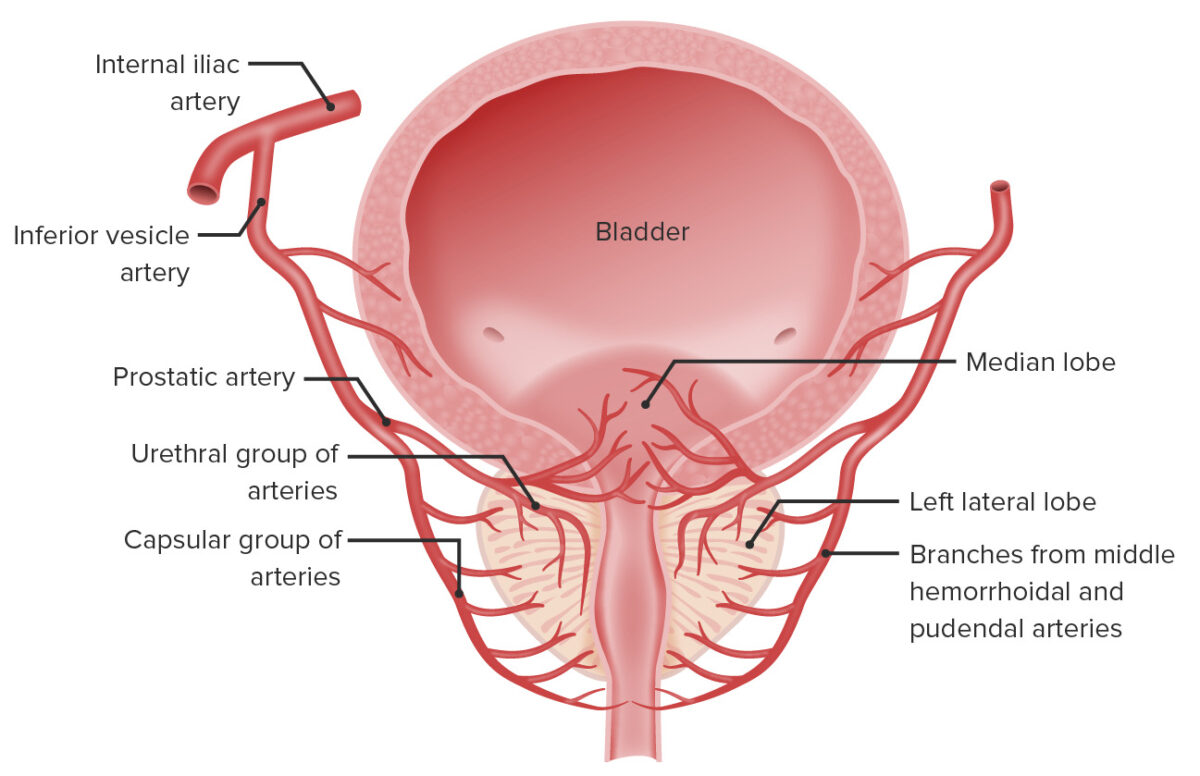
Anatomia do suprimento vascular da próstata e bexiga:
O suprimento sanguíneo arterial da próstata e da bexiga tem origem na artéria ilíaca interna, que origina a artéria vesicular inferior. Esta, por sua vez, dá origem à artéria prostática, que se ramifica em grupos uretrais e capsulares que irrigam estas porções da próstata.
A próstata consiste em tecido glandular e tecido fibromuscular.