A pneumonite de hipersensibilidade (PH), anteriormente conhecida como alveolite alérgica extrínseca, é uma doença inflamatória imunologicamente induzida que afeta os alvéolos, os bronquíolos e o parênquima pulmonar. É causada pela inalação repetida de um agente precipitante num hospedeiro suscetível que desencadeia primariamente uma reação de hipersensibilidade tipo III (mediada por imunocomplexos) na fase aguda e, de seguida, uma reação tipo IV (tardia) nas fases subaguda e crónica. A apresentação clínica da PH aguda inclui tosse, febre e mal-estar, enquanto as formas subagudas e crónicas apresentam-se com início insidioso de tosse e dispneia durante semanas a meses. O diagnóstico é auxiliado por tomografias computorizadas de alta resolução e lavado broncoalveolar. A abordagem inclui a evicção do agente precipitante e a administração de corticóides em casos subagudos e crónicos. O tratamento precoce apresenta um bom prognóstico, mas a exposição a longo prazo pode provocar cicatrizes e fibrose permanentes.
Última atualização: May 31, 2022
A pneumonite de hipersensibilidade (PH), também chamada de alveolite alérgica extrínseca, é uma doença inflamatória imunologicamente induzida que afeta o parênquima pulmonar, os alvéolos e os bronquíolos. Esta patologia é causada pela inalação repetida de agentes precipitantes num hospedeiro suscetível.
Doença pulmonar intersticial causada por reações de hipersensibilidade:
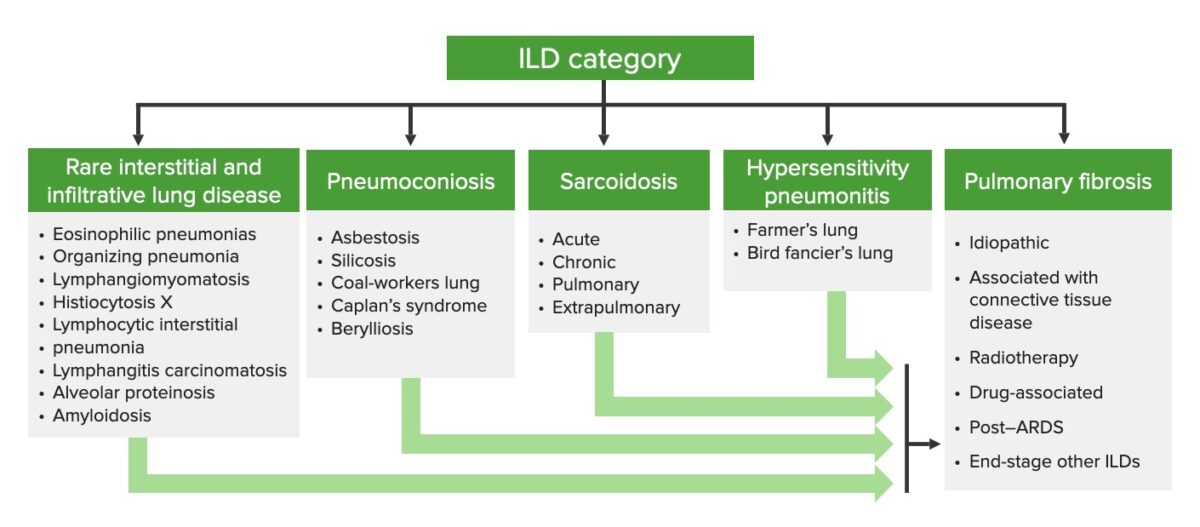
Doenças do interstício pulmonar por categorias
DPI: doença pulmonar intersticial
A classificação é baseada na duração da doença e na frequência, duração e intensidade da exposição. Existe uma variabilidade considerável na apresentação e no curso.
Estão descritas mais de 300 etiologias de PH numa ampla gama de exposições que envolvem antigénios transportados pelo ar.
| Doença | Exposição | Antigénios |
|---|---|---|
| Pulmão do fazendeiro |
|
|
| Pulmão do criador de pássaros |
|
Proteínas presentes nas penas e nos excrementos |
| Pulmão do trabalhador químico | Diversos produtos químicos | Isocianatos |
| Bissinose | Trabalho na indústria têxtil |
|
| Bagaçose | Cana de açúcar com bolor | Actinomicetos termofílicos |
| Pulmão do trabalhador de silos | Fermentação em silos | Gás de dióxido de nitrogénio |
| Pulmão do trabalhador do malte | Processo de germinação da cevada |
|
| Febre do humidificador | Sistemas de humidificação contaminados em aparelhos de ar condicionado |
|
| Pulmão do trabalhador do cogumelo | Transformação de compostos de cogumelos | Actinomicetos termofílicos |
| Pulmão do lavador de queijo | Queijo com bolor | Penicilina casei |
| Pulmão do enólogo | Bolor em uvas | Botrytis |
Inicialmente, durante a PH aguda, o processo de doença é desencadeado por uma reação de hipersensibilidade tipo III (mediada por imunocomplexos). A exposição contínua altera o processo para uma reação de hipersensibilidade tardia tipo IV mediada por células T.
A patogénese está diretamente relacionada com anticorpos direcionados a antigénios proteicos específicos:
PH aguda (reação de hipersensibilidade mediada por imunocomplexos tipo III):
PH subaguda e crónica (reação de hipersensibilidade tardia tipo IV mediada por células T):
A PH aguda geralmente ocorre após exposição maciça a um agente precipitante:
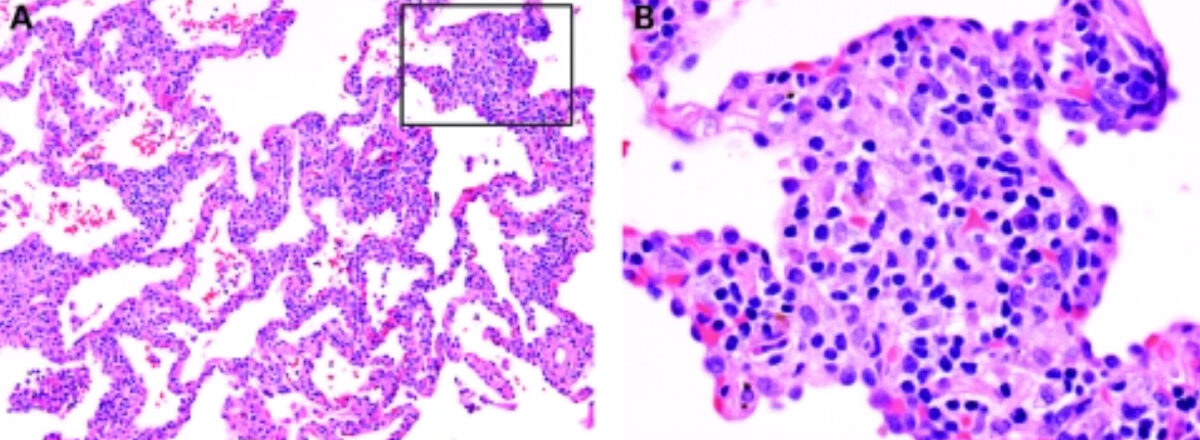
Pneumonite de hipersensibilidade (PH):
O interstício celular da PH subaguda (A) é dominado por células plasmáticas (ampliação em B). Em (B) está presente um granuloma pouco diferenciado típico de PH.
(A, B) coloração H&E; (A) ampliação 40x original; (B) ampliação 400x original
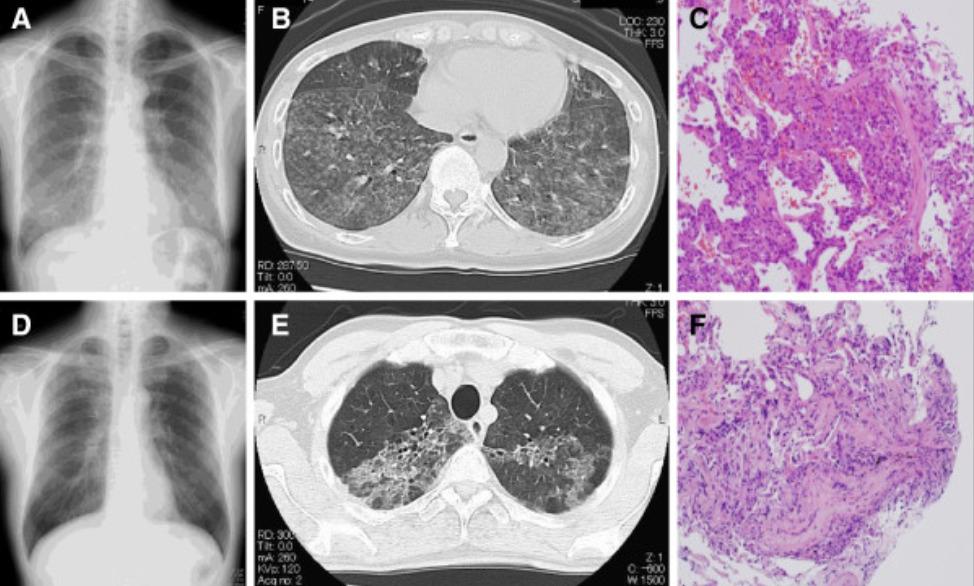
Avaliação radiológica e patológica de marido e mulher no Japão que desenvolveram pneumonite de hipersensibilidade causada pela inalação de Trichosporon asahii, que crescia nas esteiras de palha da sua casa.
Esposa: A radiografia de tórax no dia da admissão mostra infiltrados leves predominantemente nos campos pulmonares médios e inferiores com múltiplas lesões nodulares dispersas (Painel A).
A TC (tomografia computorizada) de tórax realizada no mesmo dia confirma que estas lesões correspondem a opacidades em vidro fosco e nódulos centrilobulares abundantes, predominantemente localizados nos lobos inferiores bilaterais (Painel B).
As amostras obtidas por biópsia pulmonar transbrônquica (BPTB) demonstram organização na área peribrônquica com alveolite, a sugerir disseminação transbrônquica (Painel C).
Marido: raio-X de tórax (painel D) e TC torácica (painel E) a demonstrar opacidades em vidro fosco nos campos superiores pulmonares bilaterais.
As amostras obtidas da BPTB no hospital local revelam tecido em organização na área peribrônquica com alveolite, a sugerir disseminação transbrônquica (Painel F).
Os critérios de diagnóstico ainda são objeto de discussão, no entanto, geralmente incluem os seguintes: