Os ovários são as gónadas pares do sistema reprodutor feminino que contêm gâmetas haploides conhecidos como ovócitos. Os ovários estão localizados intraperitonealmente na pelve, imediatamente posterior ao ligamento largo, e estão conectados à parede lateral da pelve pelo ligamento suspensor do ovário, lateralmente, e ao útero, medialmente, pelo ligamento útero-ovárico. A função destes órgãos é secretar hormonas (estrogénio e progesterona) e produzir as células germinativas femininas (ovócitos), que são libertadas e depois “capturadas” pelas trompas uterinas. A principal fonte de irrigação sanguínea do ovário é fornecida pela artéria ovárica, um ramo direto da aorta abdominal; a artéria ovárica faz uma anastomose com o ramo ascendente da artéria uterina, proporcionando um excelente fluxo colateral.
Última atualização: Jan 11, 2024
Os ovários são as gónadas femininas, localizadas dentro da pelve como estruturas pares. Os ovários contêm gâmetas haploides conhecidos como ovócitos.
Semanas 5-10:
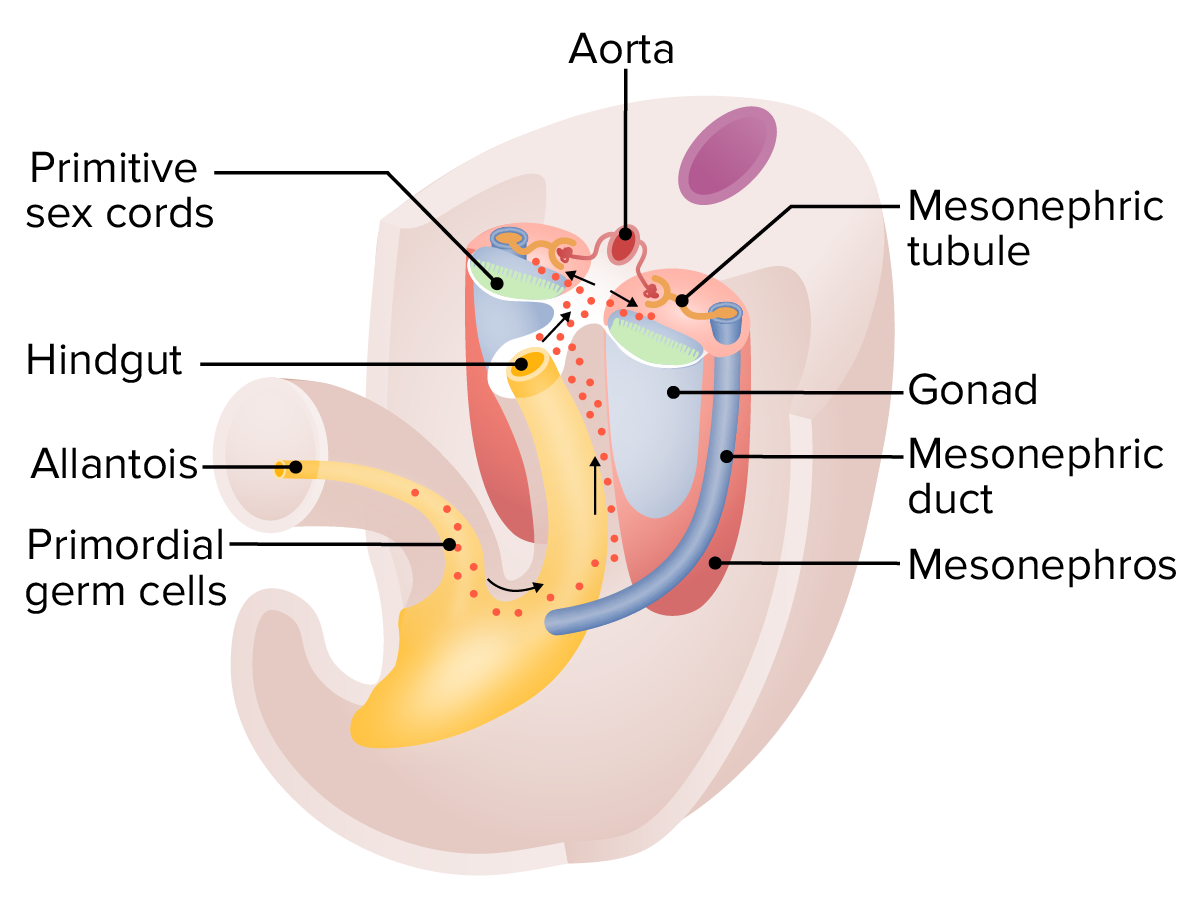
Migração das células germinativas primordiais por volta das 5 semanas:
Estas células germinativas começam como células epiblásticas e começam a desenvolver-se dentro do saco vitelino. As células migram para baixo do alantoide, ao longo do mesentério dorsal do intestino posterior, e invadem as cristas gonadais, começando a formar as gónadas iniciais.
Semanas 10-20:
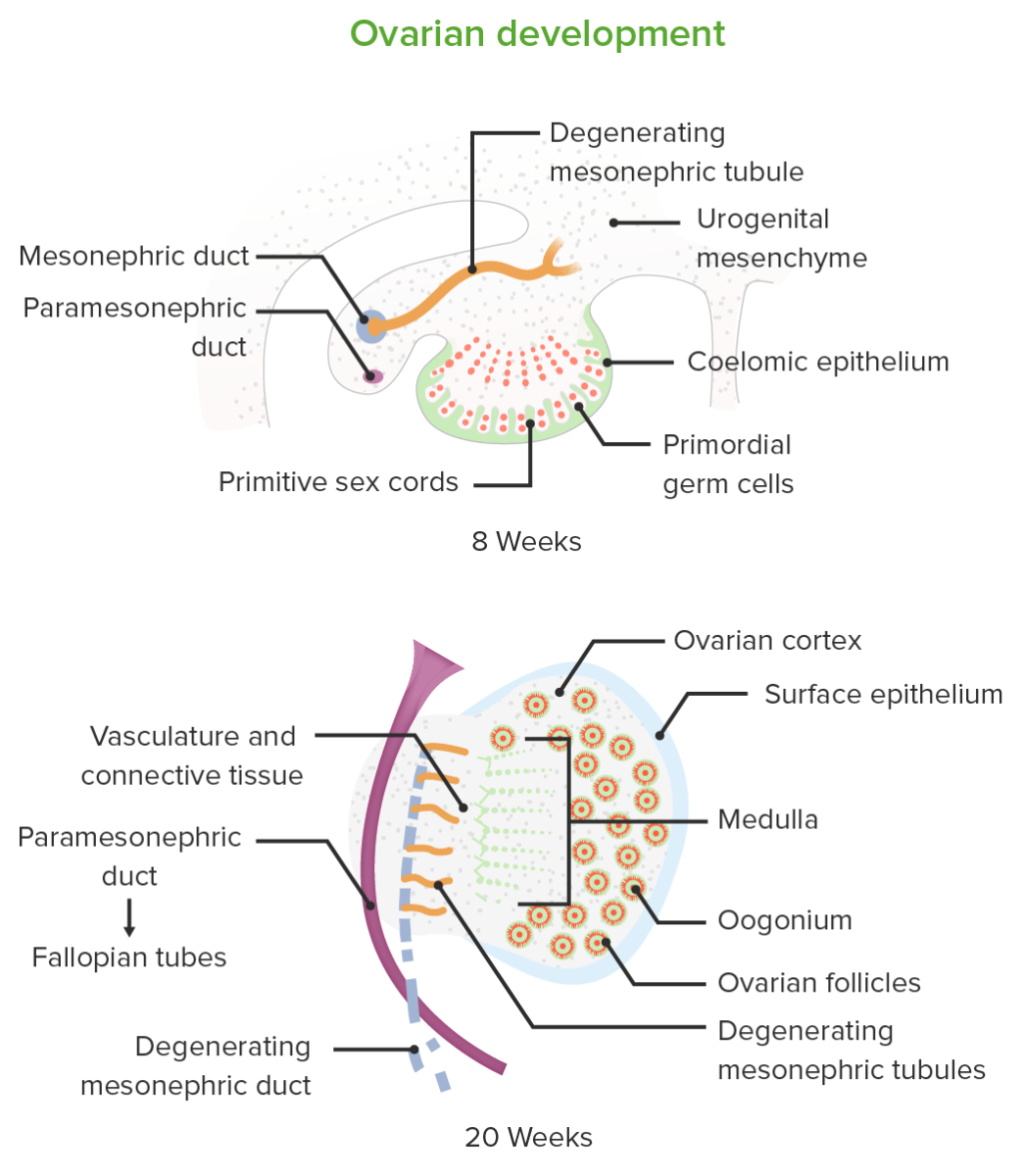
Desenvolvimento embrionário dos ovários
Imagem por Lecturio.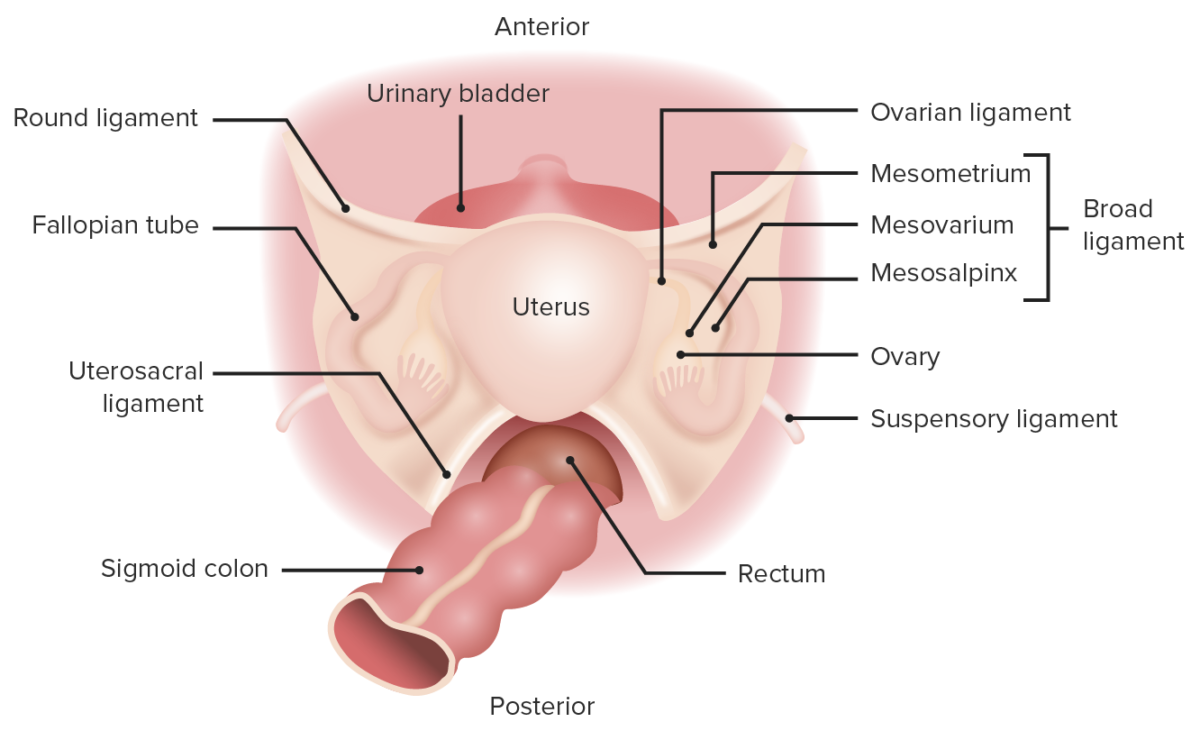
Vista supero-posterior da anatomia pélvica feminina
Imagem por Lecturio.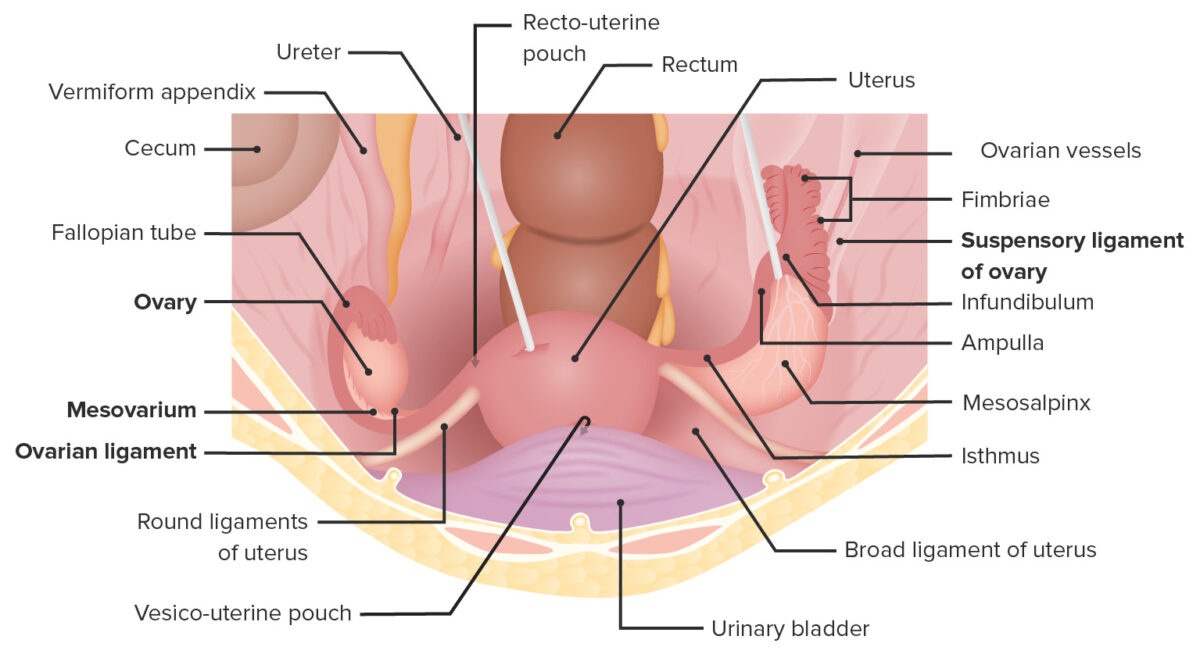
Vista superior da pelve feminina que representa o útero in situ, os seus ligamentos de suporte e a sua relação com os ovários e órgãos vizinhos
Imagem por Lecturio. Licença: CC BY-NC-SA 4.0Os ovários estão suspensos dentro da cavidade peritoneal entre a parede lateral da pelve e o útero através de vários ligamentos importantes.
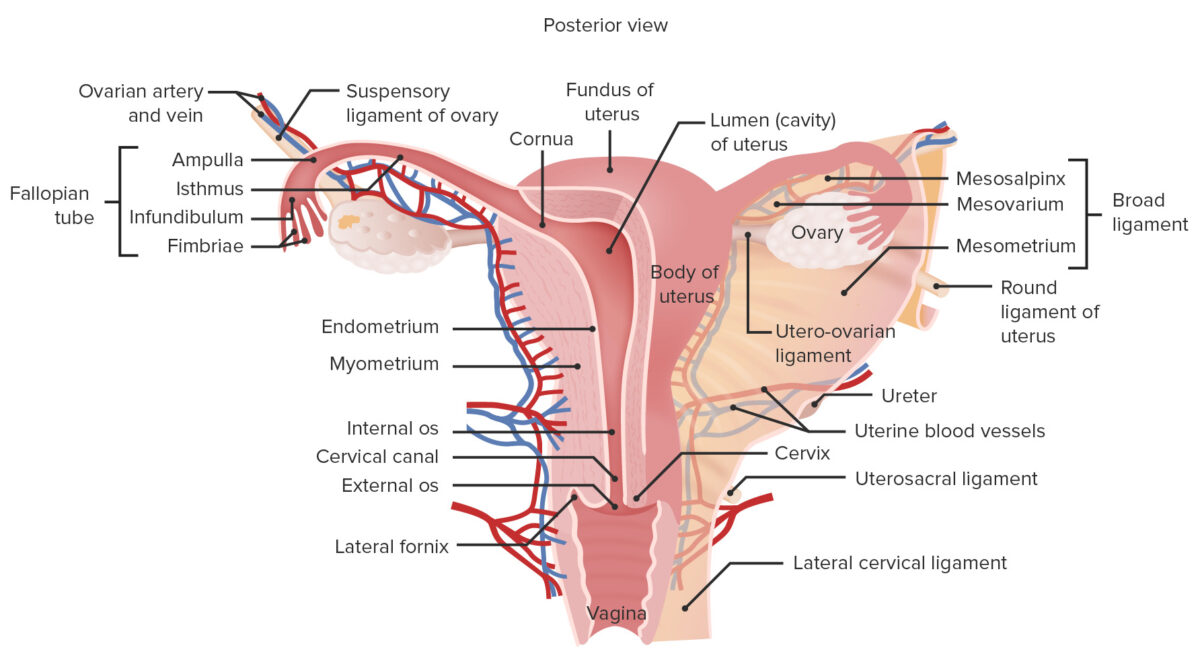
Anatomia macroscópica do sistema reprodutor feminino
Imagem por Lecturio.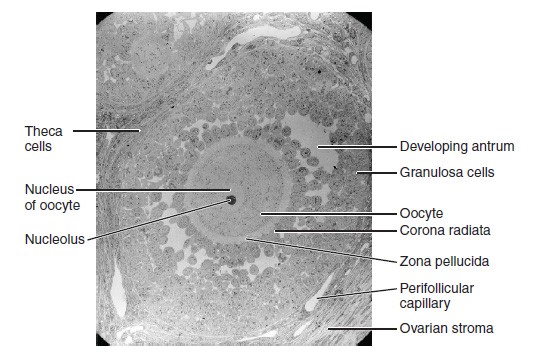
Micrografia eletrónica (× 1100) de um folículo secundário
Imagem: “Folliculogenesis” por Phil Schatz. Licença: CC BY 4.0A oogénese é o processo de produção de óvulos a partir de células germinativas primordiais.
A foliculogénese é um processo complexo no qual um folículo ovárico, que contem um ovócito, amadurece através de vários estadios.
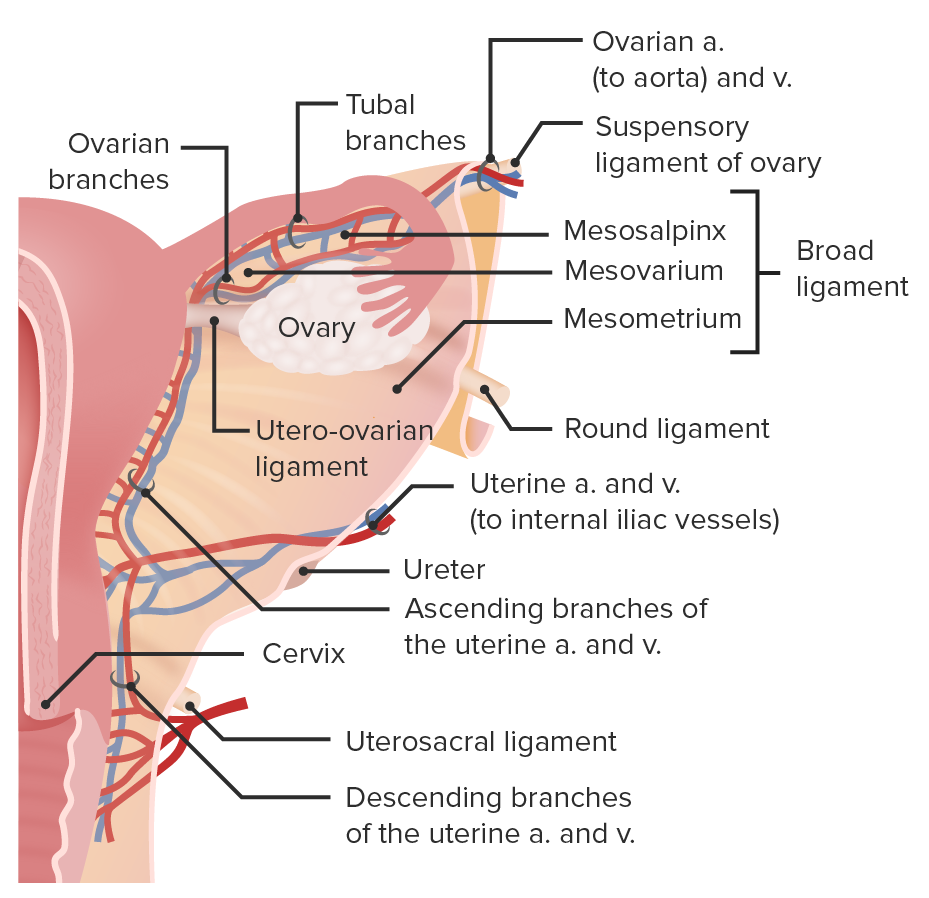
Suprimento sanguíneo e drenagem venosa para o ovário
Imagem por Lecturio.