O lúpus eritematoso sistémico (LES) é uma doença autoimune, crónica e inflamatória que leva à deposição de imunocomplexos em diversos órgãos. Esta deposição difusa explica as diferentes manifestações sistémicas. As mulheres são afetadas com maior frequência, particularmente as de ascendência afroamericana. A apresentação clínica pode variar muito. Algumas características clínicas típicas incluem rash cutâneo, artrite não destrutiva, nefrite lúpica, serosites, citopenias, doença tromboembólica, convulsões e/ou psicose. O diagnóstico é baseado em critérios clínicos. Estes incluem a determinação dos anticorpos ANA, outros anticorpos específicos do LES e achados clínicos específicos. O objetivo na abordagem destes doentes é controlar os sintomas e prevenir a lesão de órgão. Para isto são usados fármacos como os corticosteroides, a hidroxicloroquina e alguns imunossupressores.
Última atualização: Sep 29, 2025
O mecanismo etiológico exato é desconhecido. É provável que os doentes tenham uma predisposição genética que lhes confere autorreatividade das células imunes B e T.
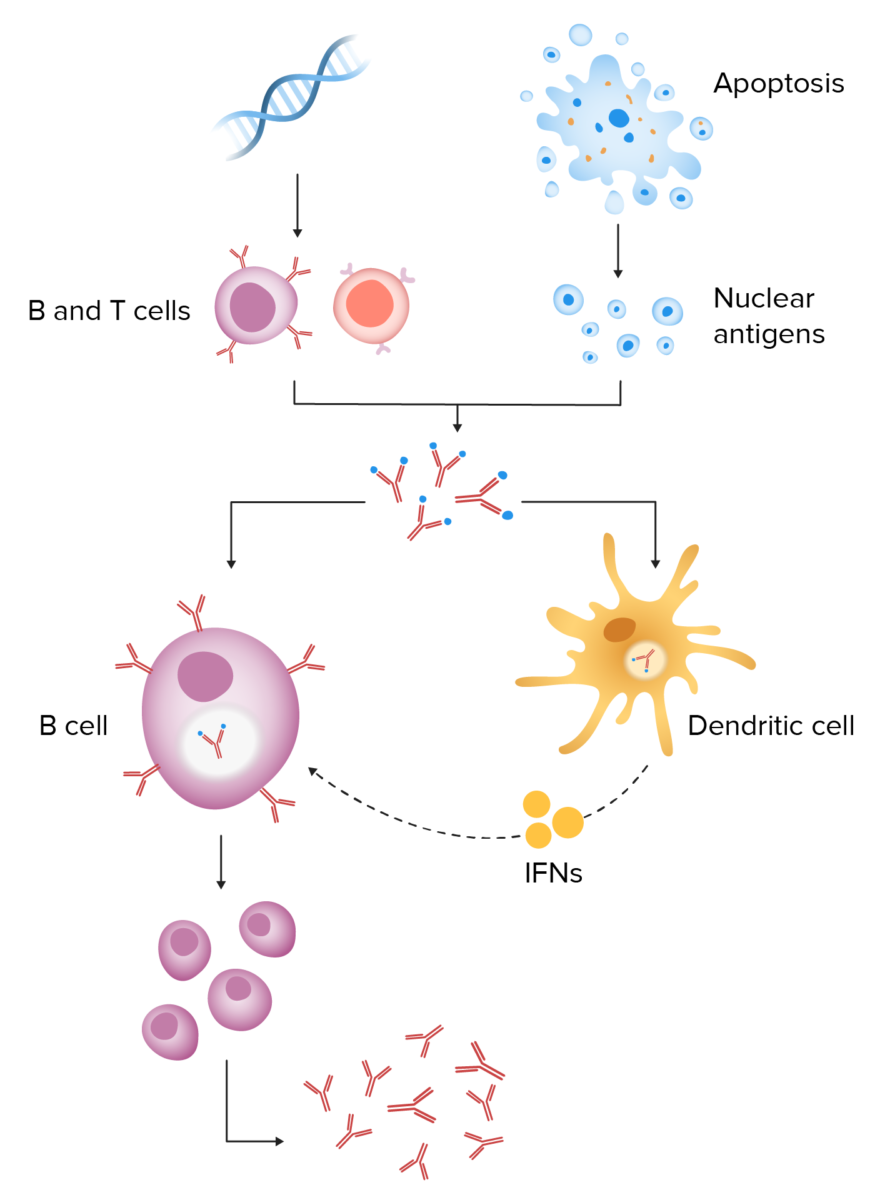
Patogénese do lúpus eritematoso sistémico:
A predisposição genética leva ao surgimento de células B e T autorreativas. Quando um estímulo ambiental causa apoptose celular, a limpeza deficiente dos resíduos leva a uma maior exposição a antigénios nucleares. Estes antigénios e autoanticorpos resultam na formação de imunocomplexos. A endocitose dos complexos imunológicos pelas células dentríticas liberta interferon, o que ativa de forma contínua as células B e estimula a produção incessante de anticorpos.
A apresentação clínica do LES é altamente variável e pode incluir vários sistemas de órgãos.
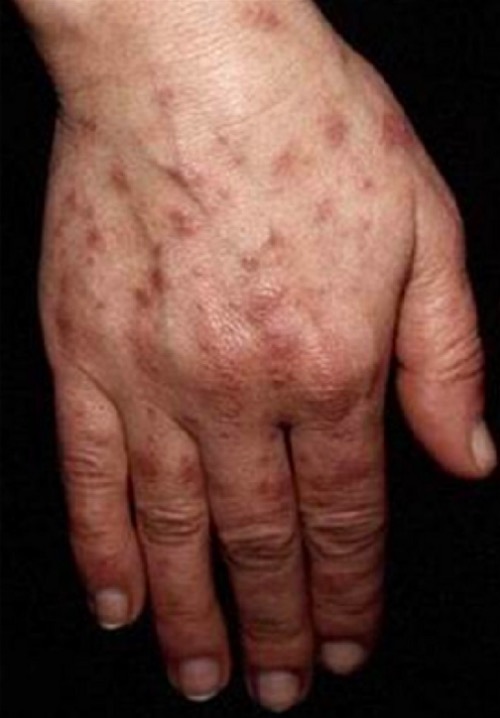
Lesões fotossensíveis na mão de um doente com LES
Imagem: “Photosensitive lesions” da Faculdade de Medicina de Lisboa, Clínica Universitária de Dermatologia, Avenida Prof. Egas Moniz, 1649-035 Lisboa, Portugal. Licença: CC BY 3.0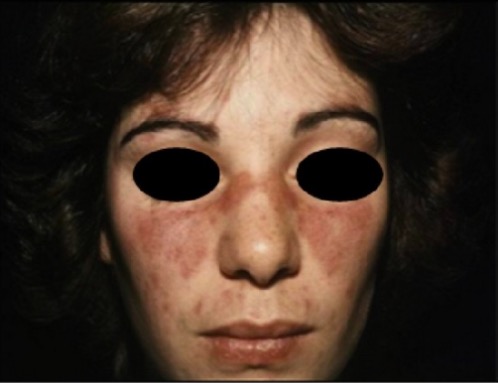
Rash malar do LES: rash típico em “borboleta” que poupa as pregas nasolabiais
Imagem: “Malar rash” por Faculdade de Medicina de Lisboa, Clínica Universitária de Dermatologia, Avenida Prof. Egas Moniz, 1649-035 Lisboa, Portugal. Licença: CC BY 3.0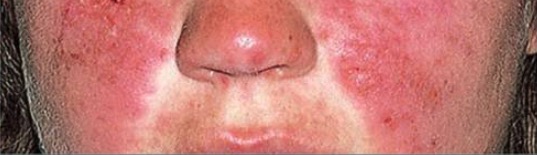
Rash malar típico num doente com LES: de notar que poupa as pregas nasolabiais.
Imagem: “Typical features” por Department of Bacteriology and Immunology, Haartman Institute, University of Helsinki, Helsinki, Finland. Licença: CC BY 4.0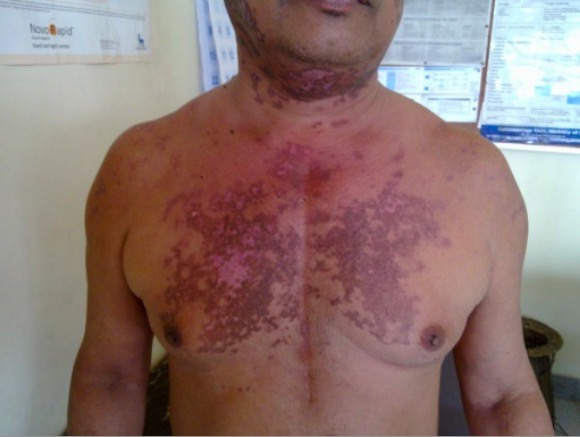
Rash discoide num doente com LES.
Imagem: “Discoid rash on patient’s neck and chest” por Wards 45 and 46 A, National Hospital of Sri Lanka, Regent Street, Colombo, Sri Lanka. Licença: CC BY 2.0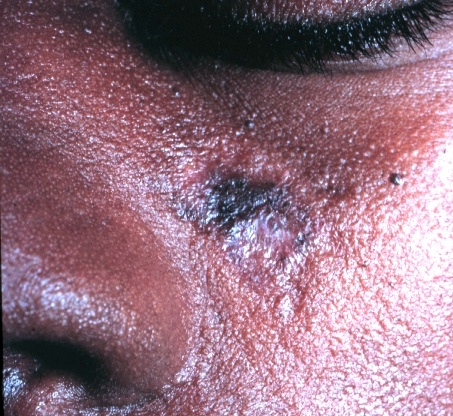
Apresentação cutânea do lúpus discoide:
A imagem mostra uma placa descamativa com cicatriz.
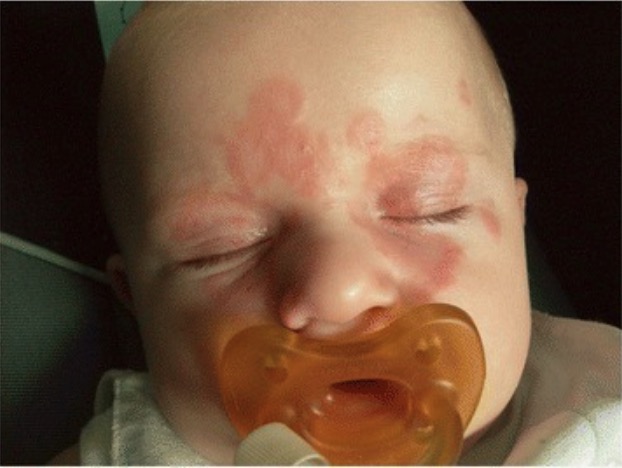
Apresentação cutânea do lúpus neonatal:
Rash com lesões anulares de bordos elevados.
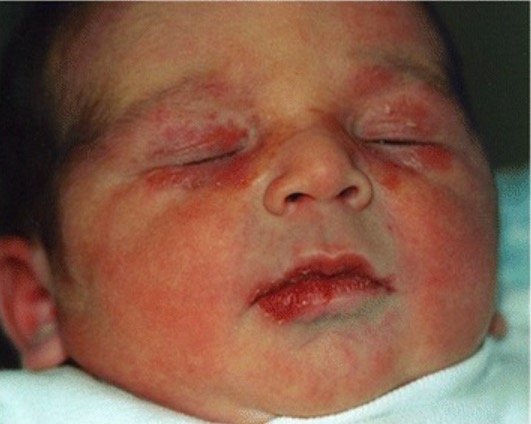
Apresentação cutânea do lúpus neonatal:
Observam-se lesões periorbitais, escamosas e eritematosas.
Se há suspeita inicial de LES: ANA
Se o ANA for positivo avaliar o seguinte:
| Domínio | Critério | Pontuação |
|---|---|---|
| Achados clínicos | ||
| Sintomas constitucionais | Febre | 2 |
| Sintomas mucocutâneos | Alopecia não cicatrizante | 2 |
| Úlceras orais | 2 | |
| Lúpus subagudo cutâneo ou lúpus discoide | 4 | |
| Lúpus cutâneo agudo | 6 | |
| Musculoesqueléticas | > 2 articulações envolvidas | 6 |
| Manifestações neuropsiquiátricas | Delírium | 2 |
| Psicose | 3 | |
| Convulsão | 5 | |
| Serosite | Derrame pleural ou pericárdico | 5 |
| Pericardite aguda | 6 | |
| Manifestações Hematológicas | Leucopenia | 3 |
| Trombocitopenia | 4 | |
| Hemólise autoimune | 4 | |
| Manifestações Renais | Proteinúria | 4 |
| Biópsia renal com nefrite lúpica classe II ou V | 8 | |
| Biópsia renal com nefrite lúpica classe III ou IV | 10 | |
| Achados imunológicos | ||
| Anticorpos específicos do LES | Anticorpo anti-dsDNA ou Anticorpo anti-Smith | 6 |
| Níveis de complemento | C3 ou C4 baixo | 3 |
| C3 e C4 baixos | 4 | |
| Anticorpos antifosfolipídicos | Anticorpo anticardiolipina ou anticoagulante de lúpus ou anti-beta2-glicoproteína | 2 |
Para te ajudar a recordar alguns critérios, lembra-te de“SOAP BRAIN MD:”
Visto que não existe, atualmente, um tratamento definitivo disponível, a abordagem do LES visa controlar as agudizações da doença, conter os sintomas e prevenir a lesão de órgão.
Para memorizar as 3 causas de morte mais comuns no LES, lembra-te: “Lupus patients die with Redness In their Cheeks.” (Doentes com LES morrem com vermelhidão nas bochechas)