A doença venosa crónica (ou insuficiência venosa crónica) é um espectro de distúrbios caracterizados por dilatação venosa e/ou função venosa anormal nos membros inferiores, devido à hipertensão venosa. "Insuficiência venosa crónica" refere-se a formas mais graves de doença venosa crónica. As alterações cutâneas presentes ajudam a distinguir a insuficiência venosa crónica das formas mais leves (como varizes), que incluem a hiperpigmentação da pele, dermatite de estase, lipodermatosclerose e, mais tarde, o desenvolvimento de úlceras. O diagnóstico é baseado apenas nos achados do exame objetivo, embora a ecografia com ‘doppler’ venoso possa fornecer informações adicionais acerca da etiologia, localização e extensão da doença. A base do tratamento é a terapia de compressão. Existe também uma variedade opções cirúrgicas, incluindo ablação, escleroterapia e reparação valvular. As úlceras venosas são comuns com a progressão da doença e são muitas vezes difíceis de tratar.
Última atualização: Jan 11, 2023
A doença venosa crónica é um espectro de distúrbios caracterizados por dilatação venosa e/ou função venosa anormal nos membros inferiores, devido à hipertensão venosa.
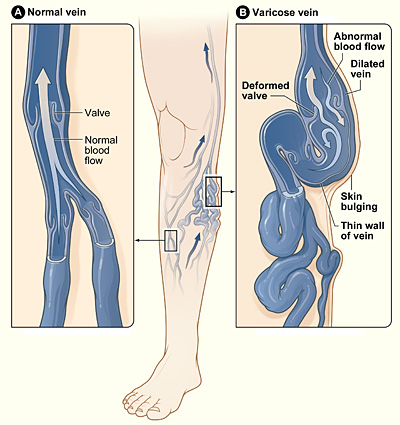
Varizes
Imagem: “Varicose veins” por National Heart Lung and Blood Institute. Licença: Public Domain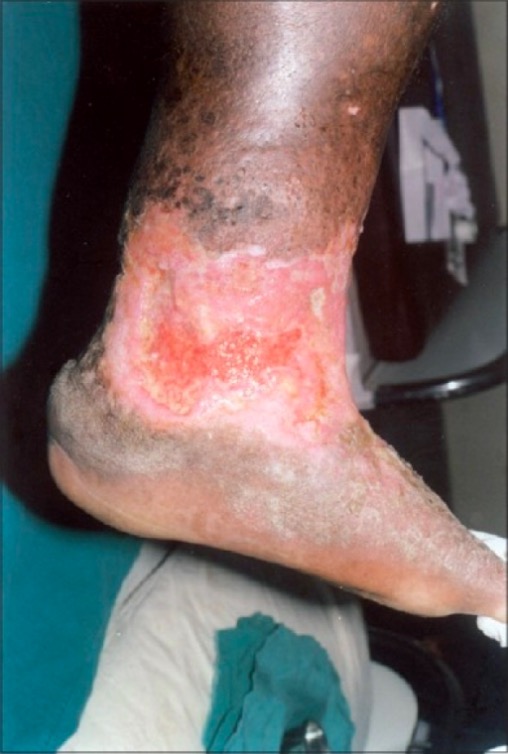
Úlcera de estase venosa de aspeto irregular e não cicatrizante na perna e tornozelo, com tecido de granulação não saudável:
Existe também lipodermatosclerose circundante, dermatite de estase e hiperpigmentação acastanhada, sendo todas características da insuficiência venosa crónica.
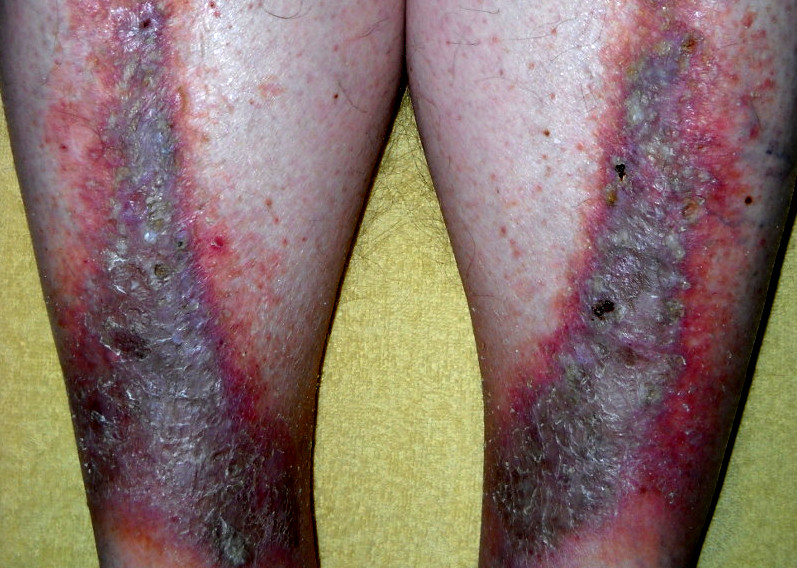
Dermatite de estase
Imagem: “Stasis dermatitis” por Cardiologist61. Licença: Public DomainExtremidades inferiores:
Tempo de preenchimento venoso:
Índice tornozelo-braço:
Ecografia com Doppler:
Venografia com TC ou RM:
Venografia com contraste (invasiva):
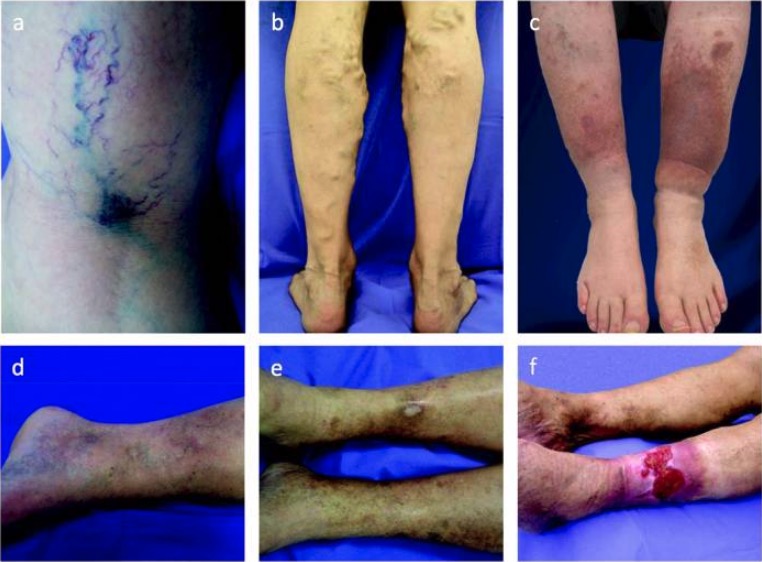
Espectro da doença venosa crónica:
A extensão da doença pode ser classificada de C1 a C6, com base nas seguintes manifestações:
a: veias reticulares/ aranhas vasculares (C1)
b: veias varicosas (varizes) (C2)
c: edema e hiperpigmentação da pele (C4)
d: lipodermatoesclerose (C4)
e: úlcera cicatrizada (C5)
f: úlcera venosa ativa (C6)
Objetivos:
As opções incluem: