A insuficiência cardíaca (IC) é uma condição complexa resultante de uma incapacidade estrutural e/ou funcional do coração de fornecer o débito cardíaco normal para satisfazer as necessidades metabólicas. Na insuficiência cardíaca, o defeito do enchimento ventricular ou da ejeção de sangue conduz à fadiga, dispneia e retenção fluídos ou edema. O ecocardiograma permite confirmar o diagnóstico e fornece informações relativas à fração de ejeção (FE). O tratamento deve ser direcionado à remoção do excesso de volume e à diminuição da necessidade cardíaca de oxigénio. O prognóstico depende da etiologia subjacente, da adesão à terapêutica médica e da presença de comorbilidades.
Última atualização: Jan 16, 2024
| Exame | Achados |
|---|---|
| BNP/pro-BNP |
|
| Radiografia torácica |
|
| ECG |
|
| Ecocardiograma |
|
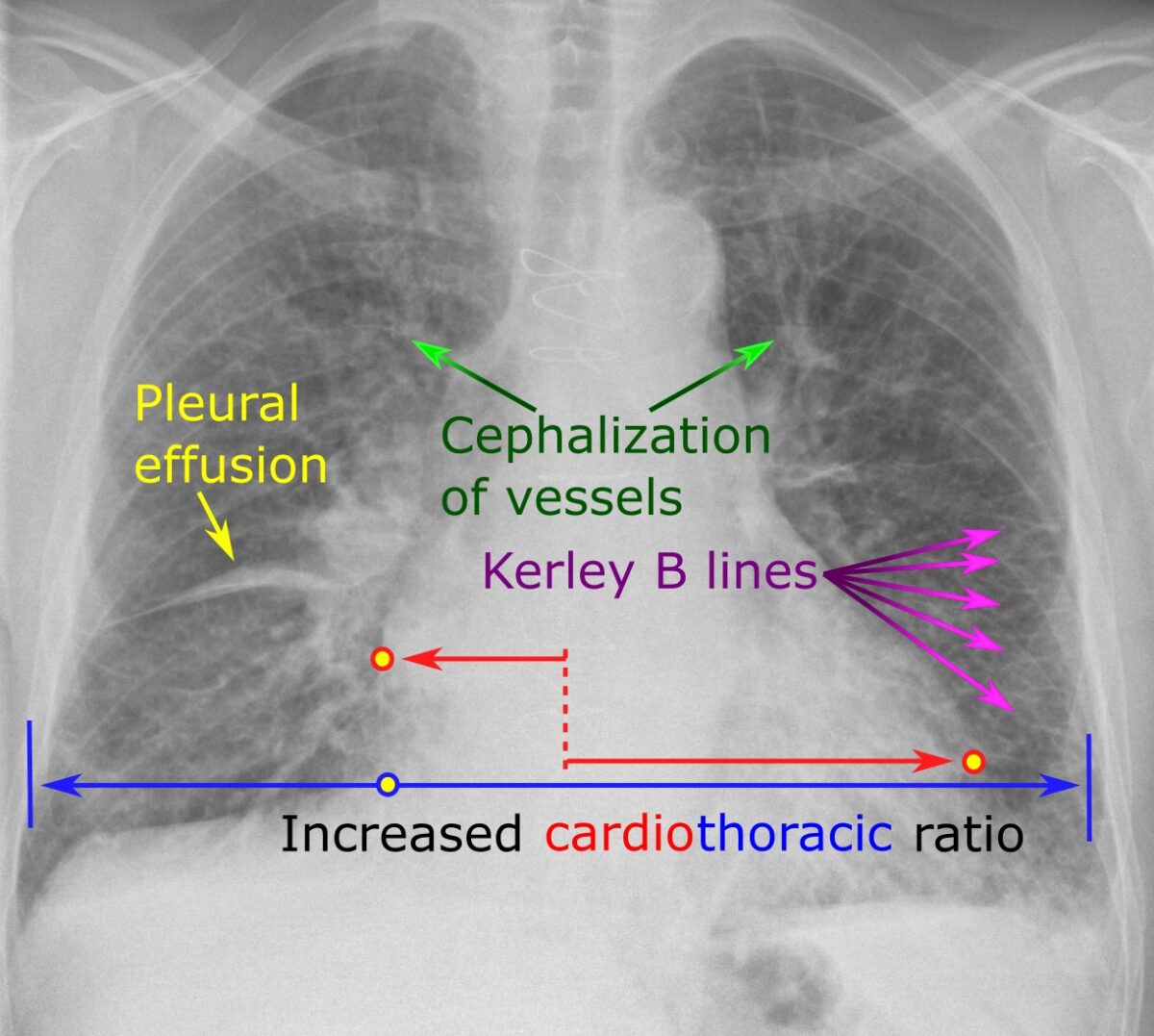
Radiografia torácica que mostra os achados característicos de IC
Imagem: “Chest radiograph with signs of congestive heart failure – annotated” de Mikael Häggström – Own work. Licença: CC0 1.0Uma boa mnemónica para relembrar estes achados na radiografia torácica é o ABCDE:
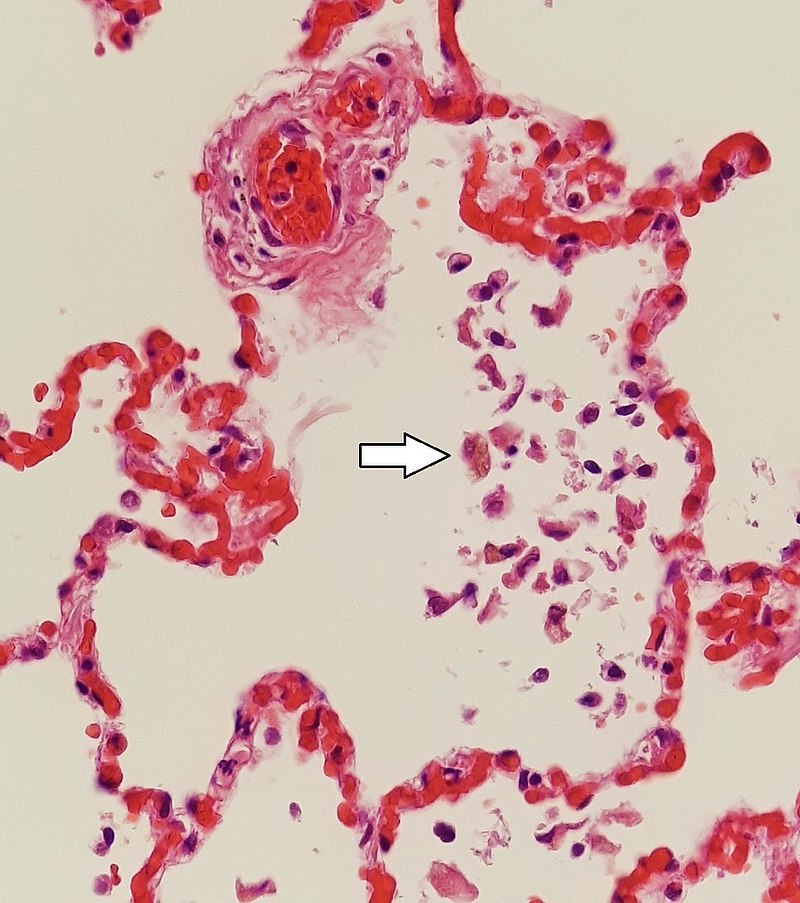
Os capilares pequenos e congestionados podem rebentar, levando a hemorragia intra-alveolar, identificada pelos macrófagos repletos de hemossiderina (seta branca). Também conhecidas como “células de insuficiência cardíaca”, estas células indicam insuficiência cardíaca.
Imagem: “Siderophages (one indicated by white arrow) and pulmonary congestion, indicating left congestive heart failure” by Mikael Häggström, M.D. – Own work. Licença: CC0 1.0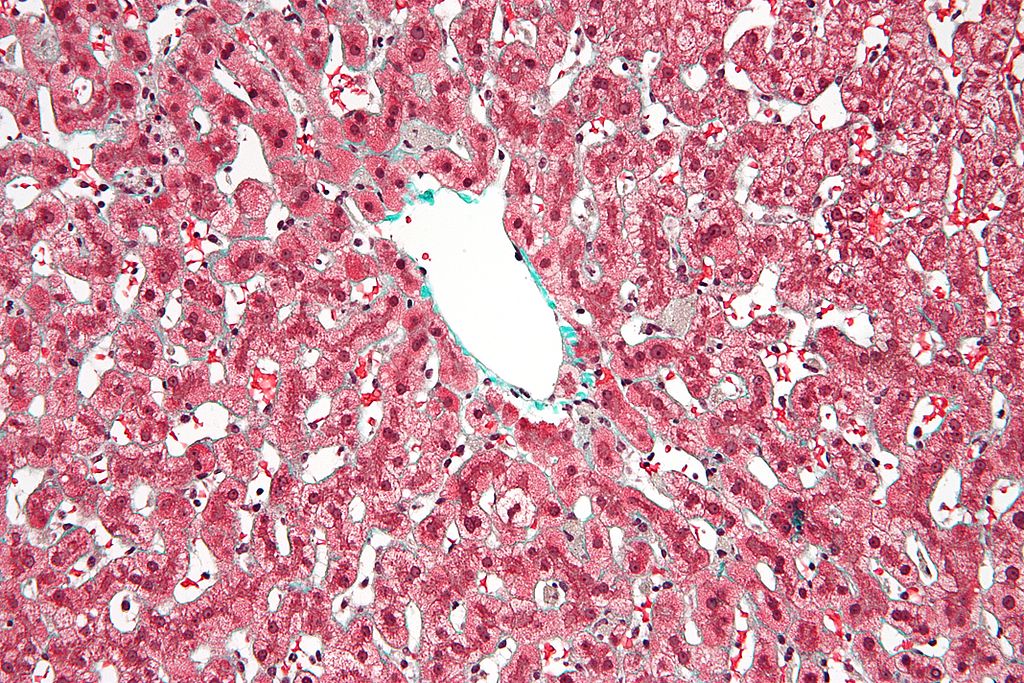
Micrografia de hepatopatia congestiva ou fígado em “noz-moscada” por congestão venosa, que se deve habitualmente a insuficiência cardíaca. Esta condição pode levar a cirrose cardíaca.
Imagem: “Congestive hepatopathy high mag” by Nephron – Own work. Licença: CC BY-SA 3.0A IC aguda descompensada causa angústia respiratória, geralmente devido à acumulação de líquido nos pulmões (edema pulmonar).
Medidas terapêuticas adicionais
Para relembrar o tratamento da insuficiência cardíaca aguda ou exacerbação da IC, lembre-se do LMNOP:
As modificações do estilo de vida diminuem a morbilidade e mortalidade na insuficiência cardíaca.
Visão geral:
Classes de fármacos em detalhe:
| Estadio A | Estadio B | Estadio C | Estadio D | |
|---|---|---|---|---|
| Em risco de IC | Doença cardíaca estrutural, sem sintomas | Doença cardíaca estrutural, com sintomas | IC avançada | |
| N/A | NYHA classe I | NYHA classe I–IV | NYHA classe IV | |
| MEdidas gerais |
|
|||
| Terapêutica farmacológica inicial | Como indicado pelos restantes fatores de risco |
|
|
|
| Terapêutica farmacológica adicional (add-on) | N/A | N/A | Na classe II-IV, adicionar:
|
|
Para além de complicações cardiovasculares tais como as arritmias e as disfunções valvulares, as complicações a longo prazo podem incluir:
As seguintes condições são fatores de risco e/ou causas de insuficiência cardíaca: