A histoplasmose é uma infeção causada pelo Histoplasma capsulatum, um fungo dimórfico. Este fungo existe como bolor a baixas temperaturas e como levedura a altas temperaturas. A histoplasmose é a infeção fúngica endémica mais comum nos EUA e é mais prevalente nos estados do centro-oeste e centrais, ao longo dos vales dos rios Ohio e Mississippi. A transmissão acontece por inalação e a exposição a solo com excrementos de pássaros ou de morcegos aumenta o risco de infeção. A maioria das infeções é assintomática; no entanto, os indivíduos imunocomprometidos habitualmente desenvolvem uma infeção pulmonar aguda, uma infeção crónica ou mesmo doença disseminada. O diagnóstico pode basear-se em diferentes procedimentos, sendo a visualização e/ou crescimento do organismo causador realizada por microscopia direta, histopatologia ou por cultura. O tratamento depende da gravidade da doença. Os fármacos antifúngicos utilizados incluem a anfotericina B e o itraconazol.
Última atualização: Mar 28, 2025
A histoplasmose é uma infeção causada por um fungo dimórfico. Lembrar a seguinte mnemónica para recordar as formas como o fungo existe:
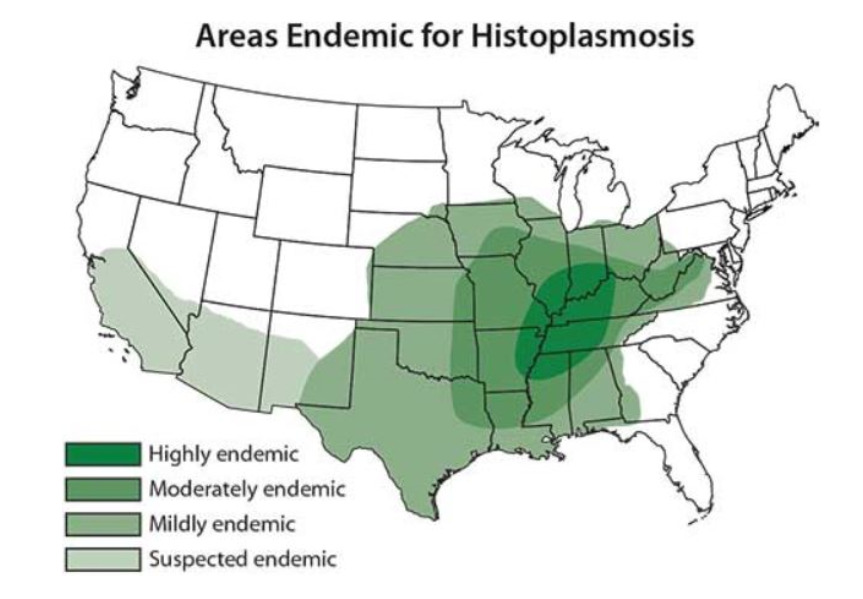
Mapa dos Estados Unidos que ilustra as áreas endémicas de histoplasmose
Imagem: “Map showing areas endemic for histoplasmosis in the US” do CDC. Licença: Domínio PúblicoA apresentação clínica varia consoante o estado imunológico do hospedeiro e os fatores de risco subjacentes.
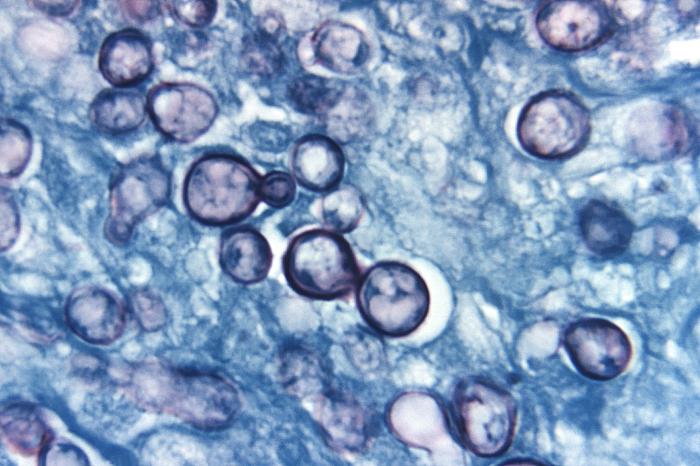
Fotomicrografia de uma amostra de tecido corada com prata de metenamina obtida de um doente com histoplasmose:
Notar a presença de células típicas de levedura, estando algumas a replicar-se por gemulação. Imagem: “This is a photomicrograph of a methenamine silver stained tissue sample which was extracted from a patient with a case of histoplasmosis” do CDC/ Dr. Libero Ajello. Licença: Domínio Público
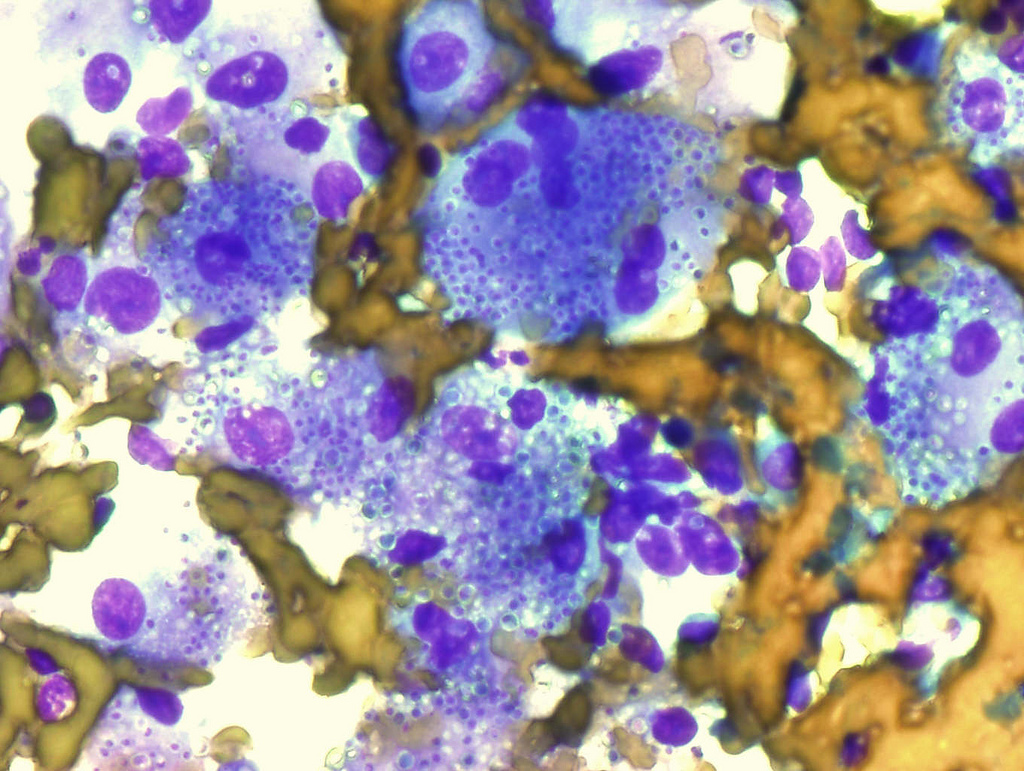
Macrófagos num gânglio linfático contendo numerosos organismos de Histoplasma capsulatum (coloração Diff-Quick)
Imagem: “Macrophages in lymph node containing numerous Histoplasma capsulatum” de Rosen Y. Licença: CC BY-SA 2.0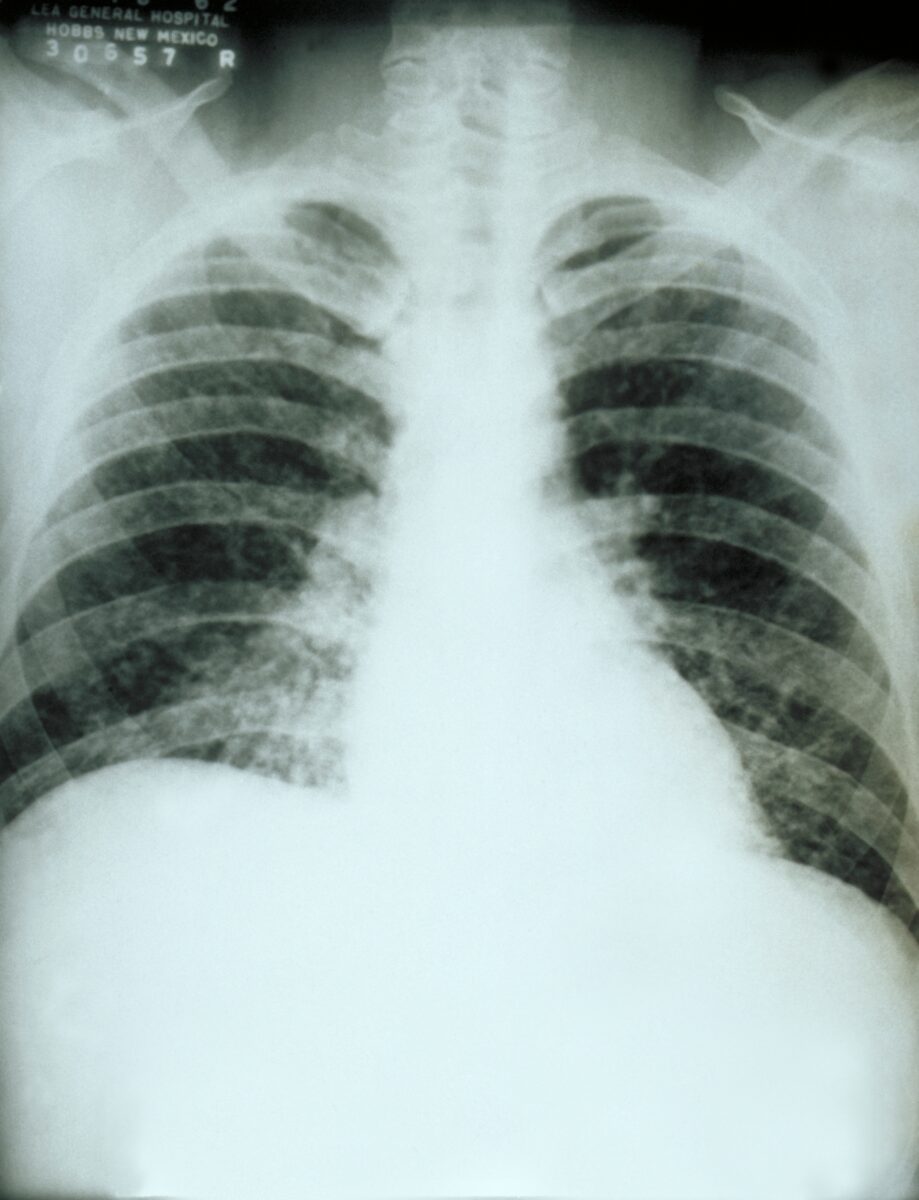
Radiografia de tórax:
Infiltração pulmonar difusa por histoplasmose pulmonar aguda causada pelo Histoplasma capsulatum
| Doença | Tratamento |
|---|---|
| Doença pulmonar moderada ou sintomas com duração > 4 semanas | Itraconazol |
| Doença pulmonar moderadamente grave a grave | Anfotericina B + itraconazol |
| Histoplasmose pulmonar crónica | Itraconazol |
| Histoplasmose disseminada ligeira: sintomas ligeiros com foco único (sem envolvimento do SNC) | Itraconazol |
| Histoplasmose disseminada grave sem envolvimento do SNC | Anfotericina B + itraconazol |
| Envolvimento do SNC | Anfotericina B (prolongada) + itraconazol |