A hipoglicemia é uma emergência definida como um nível sérico de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance ≤ 70 mg/dL (≤ 3,9 mmol/L) em doentes diabéticos. Nos doentes não diabéticos, não existe um limiar específico ou bem definido para os níveis normais de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica, sendo a hipoglicemia definida principalmente pelas suas características clínicas. A hipoglicemia ocorre mais MAIS Androgen Insensitivity Syndrome frequentemente nos doentes diabéticos devido à ingestão oral inadequada relativamente à administração de insulina, mas também pode ocorrer nos estados hipermetabólicos, como a sépsis, ou nos estados de desnutrição, como no uso crónico de álcool ou no jejum prolongado. A hipoglicemia pode manifestar-se por uma variedade de sintomas inespecíficos, incluindo sintomas adrenérgicos (sudorese, taquicardia, tremores) e sintomas neurológicos (tonturas, confusão, letargia, perda de consciência). O diagnóstico baseia-se no doseamento da glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica e na apresentação clínica. O tratamento depende da gravidade dos sintomas. Um doente com um estado mental normal pode conseguir ingerir um gel de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance oral ou bebidas açucaradas, no entanto, um doente com alteração do estado de consciência irá necessitar de dextrose Dextrose Intravenous Fluids intravenosa e de doseamentos frequentes da glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica.
Last updated: Dec 15, 2025
A hipoglicemia é uma emergência definida como um nível sérico de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance ≤ 70 mg/dL (≤ 3,9 mmol/L).
Os níveis séricos de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance são mantidos dentro do intervalo normal de 71-99 mg/dL devido a um equilíbrio coordenado entre insulina, glucagon Glucagon A 29-amino acid pancreatic peptide derived from proglucagon which is also the precursor of intestinal glucagon-like peptides. Glucagon is secreted by pancreatic alpha cells and plays an important role in regulation of blood glucose concentration, ketone metabolism, and several other biochemical and physiological processes. Gastrointestinal Secretions e o sistema nervoso simpático. À medida que o nível sérico de glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance diminui, são induzidos diversos mecanismos regulatórios e contra-regulatórios.
A hipoglicemia pode ser causada por diversas doenças e medicamentos.
Em doentes diabéticos:
Em qualquer doente, incluindo diabéticos:
Os sinais e sintomas clínicos de hipoglicemia podem ser caracterizados em 2 tipos:
Os doentes diabéticos que exibem estes sinais e sintomas não necessitam obrigatoriamente de mais MAIS Androgen Insensitivity Syndrome exames. No entanto, os doentes não diabéticos que exibem a tríade de Whipple requerem uma investigação mais MAIS Androgen Insensitivity Syndrome extensa para determinar a etiologia de um possível distúrbio hipoglicémico.
O diagnóstico de hipoglicemia requer apenas um meio fiável de medição da glicemia. Estes exames incluem os testes “point-of-care” ou a medição laboratorial, excluindo os glicómetros domésticos.
A investigação mais MAIS Androgen Insensitivity Syndrome aprofundada da etiologia da hipoglicemia está reservada principalmente para os doentes não diabéticos que exibem a tríade de Whipple.
| Insulina exógena | Tumor Tumor Inflammation (por exemplo, insulinoma Insulinoma A benign tumor of the pancreatic beta cells. Insulinoma secretes excess insulin resulting in hypoglycemia. Pancreatic Neuroendocrine Tumors (PanNETs)) | Fármacos hipoglicemiantes | Jejum/inanição | |
|---|---|---|---|---|
| Sinais e sintomas de hipoglicemia | Sim | Sim | Sim | Sim |
| Glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance | ↓ | ↓ | ↓ | ↓ |
| Proinsulina | ↓ | ↑ | ↑ | ↓ |
| Insulina | ↑↑ | ↑ | ↑ | ↓ |
| Péptido-C | ↓ | ↑ | ↑ | ↓ |
| Beta-hidroxibutirato | ↓ | ↓ | ↓ | ↑ |
| Rastreio positivo para sulfonilureias ou meglitinida | Não | Não | Sim | Não |
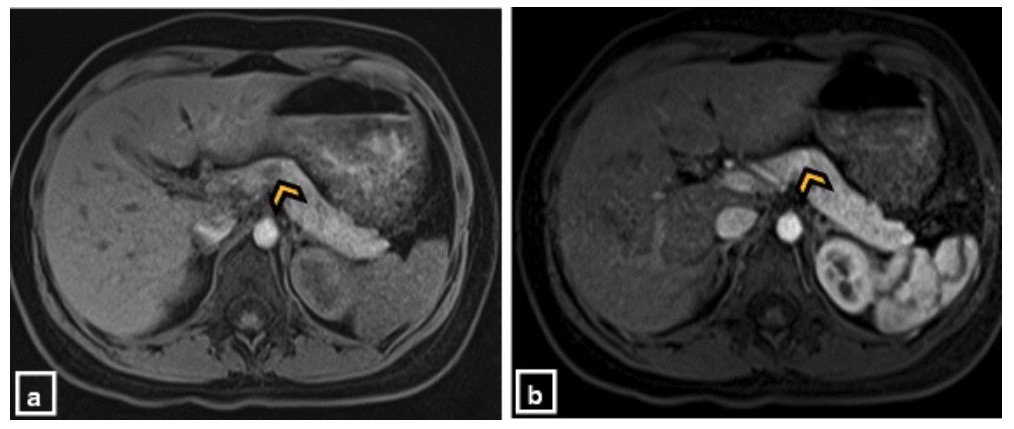
Insulinoma:
RMs axiais ponderadas em T1 pré-contraste (a) e pós-contraste (b) que demonstram uma lesão redonda captante de contraste no corpo do pâncreas (ponta de seta) consistente com um insulinoma.
O principal objetivo do tratamento é aumentar a glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica o mais MAIS Androgen Insensitivity Syndrome rapidamente e com a maior segurança possível. O objetivo secundário pode ser o de assegurar a manutenção da glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica com uma monitorização contínua e medições frequentes da glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica. De um modo geral, a abordagem depende da gravidade dos sintomas.
As seguintes condições podem mimetizar os sinais e sintomas de hipoglicemia. Por outro lado, sempre que se suspeitar de uma das condições abaixo, deve ser realizada uma medição da glucose Glucose A primary source of energy for living organisms. It is naturally occurring and is found in fruits and other parts of plants in its free state. It is used therapeutically in fluid and nutrient replacement. Lactose Intolerance sérica para excluir hipoglicemia.