A hipercalemia é definida como a concentração sérica de potássio (K+) > 5.2 mEq/L. Os mecanismos de homeostase mantêm a concentração sérica de K+ entre 3,5 e 5,2 mEq/L, apesar da variação na ingestão dietética. A hipercalemia pode ser devida a uma variedade de causas, que incluem trocas transcelulares, rutura de tecidos, excreção renal inadequada e fármacos. A hipercalemia é habitualmente assintomática nos casos de menor gravidade; no entanto, alterações súbitas ou hipercalemia grave podem levar a arritmias cardíacas potencialmente fatais. O tratamento é conforme a gravidade clínica e inclui medidas para estabilizar o potencial de membrana miocárdico, deslocar temporariamente K+ para dentro das células, remover K+ do corpo e tratar as condições predisponentes subjacentes.
Última atualização: Jul 9, 2023
O K+ é o principal catião intracelular em todas as células e está distribuído de forma desigual entre o fluido intracelular (98%) e extracelular (2%).
Uma dieta ocidental normal contém cerca de 70-150 mmol de K+ por dia. É pouco provável que esta dieta conduza ao desenvolvimento de hipercalemia apenas por aumento da ingestão, devido aos seguintes mecanismos:
As etiologias da hipercalemia podem ser agrupadas em 5 categorias: trocas transcelulares, rutura tecidual, excreção renal inadequada, induzida por fármacos e pseudohipercalemia.

Transporte transcelular de K+:
Transporte extracelular de K+:
1. A acidose (aumento de H+) leva ao bloqueio do permutador de Na+/H+, o que provoca uma diminuição do Na+ intracelular, bloqueando por sua vez a ATPase Na+/K+. Por outro lado, a acidose ativa o permutador de H+/K+. Ambos provocam um aumento de K+ extracelular.
2. O aumento da osmolaridade no espaço extracelular (hiperglicemia, contraste IV, manitol) desloca a água para fora da célula, diminuindo a concentração de K+. O aumento do gradiente provoca a difusão de K+ para o exterior.
Transporte intracelular de K+:
1. A alcalose (diminuição de H+) provoca a ativação do permutador de Na+/H+, o que provoca um aumento do Na+ intracelular, activando por sua vez a ATPase Na+/K+. Por outro lado, a alcalose bloqueia o permutador de H+/K+. Ambos provocam uma diminuição do K+ extracelular.
3. A insulina e os agonistas adrenérgicos β2 activam a ATPase Na+/K+, diminuindo a concentração de K+ no plasma.
Lesão renal:
Depleção de volume:
Hipoaldosteronismo funcional:
Os fármacos são uma causa muito comum de hipercalemia e causam-na através da variedade de mecanismos anteriormente mencionados. Uma parte fundamental do diagnóstico de hipercalemia é rever toda a medicação recente que o paciente recebeu.
| Classe dos fármacos (exemplos) | Mecanismo |
|---|---|
| IECA (por exemplo, lisinopril, captopril) | Inibe a formação de angiotensina II → diminui a secreção de aldosterona → diminui a secreção renal de K+ |
| ARA (por exemplo, losartan, valsartan) | Bloqueia o recetor de angiotensina → ↓ secreção aldosterona → ↓ secreção renal de K+ |
| Inibidores diretos de renina (por exemplo, aliscireno) | Bloqueia a conversão de angiotensinogénio em angiotensina l pela renina→ diminui a secreção de aldosterona → ↓ excreção renal de K+ |
| Diuréticos poupadores de K+ (por exemplo, amilorida, triamtereno, espironolactona) | Bloqueio do canal epitelial de sódio (ENaC) (amilorida, triamtereno) ou do recetor de aldosterona (espironolactona, eplerenona) → ↓ excreção renal K+ |
| Glicosídeos cardíacos (digoxina) | Inibe a bomba Na+/K+ ATPase → menos K+ movido para as células |
| AINEs (por exemplo, ibuprofeno) | Diminui a renina e a aldosterona → ↓ secreção renal K+ |
| Inibidores da calcineurina (por exemplo, ciclosporina, tacrolimus) | Multifactorial/não totalmente esclarecido: ↓ libertação de aldosterona, ↓ sensibilidade à aldosterona, inibição da bomba Na+/K+ ATPase, bloqueio do canal ENaC |
| Succinilcolina | Provoca extravasamento extracelular de K+ através dos canais de acetilcolina |
| Antimicrobianos (por exemplo, trimetoprim, pentamidina) | Bloqueio do canal ENaC |
Os sintomas mais severos de hipercalemia são as alterações da condução elétrica cardíaca. Os sintomas cardíacos são mais prováveis de ocorrer nas hipercalemias de maior gravidade e instalação rápida; contudo, mesmo uma hipercalemia relativamente grave pode ser assintomática. Os sintomas musculares podem ocorrer e incluem fraqueza e paralisia.
Os sintomas cardíacos são os sintomas mais importantes da hipercalemia, visto que podem ser rapidamente fatais.
Alguns pacientes não terão alterações no ECG ou arritmias, mesmo com hipercalemia grave.
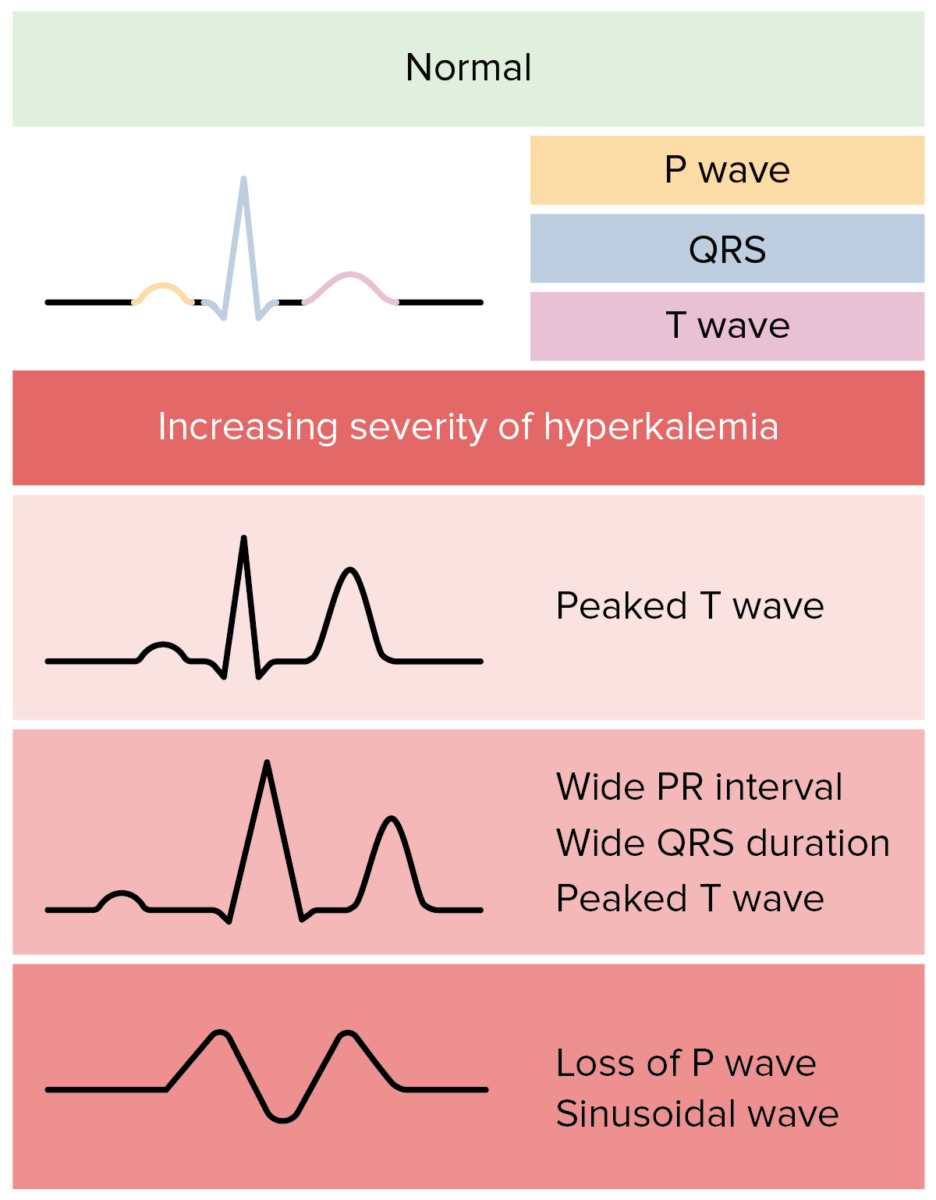
Alterações do ECG na hipercalemia:
Na realidade, as alterações do ECG na hipercalemia são mais variáveis e menos previsíveis.
O tratamento da hipercalemia muitas vezes antecede o diagnóstico, devido à possibilidade de ocorrerem arritmias ameaçadoras da vida, sendo orientado conforme o nível de urgência necessário. Normalmente, a etiologia da hipercalemia não é difícil de determinar e não é impedida pelo tratamento prévio.
| Objetivo | Intervenção | Propriedades/indicação |
|---|---|---|
| Estabilizar o miocárdio | Cálcio IV |
|
| Deslocar o K+ para dentro das células | Insulina |
|
| Bicarbonato de sódio (NaHCO3) |
|
|
| Agonista β2 |
|
|
| Remover K+ do corpo | Pela urina |
|
| Pelo TGI | Resina permutadora de catiões: liga-se ao K+ em troca de Na+ ou Ca2+ | |
| Diálise |
|