Um exame detalhado dos olhos e da sua respetiva função é importante em todos os doentes com sintomas oculares, bem como para rastreio da acuidade visual, glaucoma e patologia da retina. Um exame de rotina inclui teste de acuidade visual, visão periférica e visão de cores, assim como um exame externo do olho, conjuntiva, esclera, íris, pupila e movimentos extraoculares. Os médicos ao nível dos cuidados de saúde primários devem avaliar e referenciar problemas de acuidade visual e conseguem tratar condições oculares menos graves, como infeções, hordéolo (terçolho) e abrasões da córnea. Os exames com lâmpada de fenda são realizados por oftalmologistas ou emergencistas para avaliação da córnea, câmara anterior, cristalino e fundo ocular. Os exames com dilatação ajudam na avaliação da retina. Está recomendada a realização de exames anuais em indivíduos com diabetes mellitus para deteção e tratamento precoces da retinopatia diabética.
Última atualização: Jan 18, 2024
A frequência recomendada para a realização de exames oftalmológicos não está definida, mas geralmente:
Um exame de olho dilatado ajuda no diagnóstico de:
O olho e os seus anexos estão situados na órbita. O globo ocular é esferoidal e nele estão inseridos os músculos extraoculares.
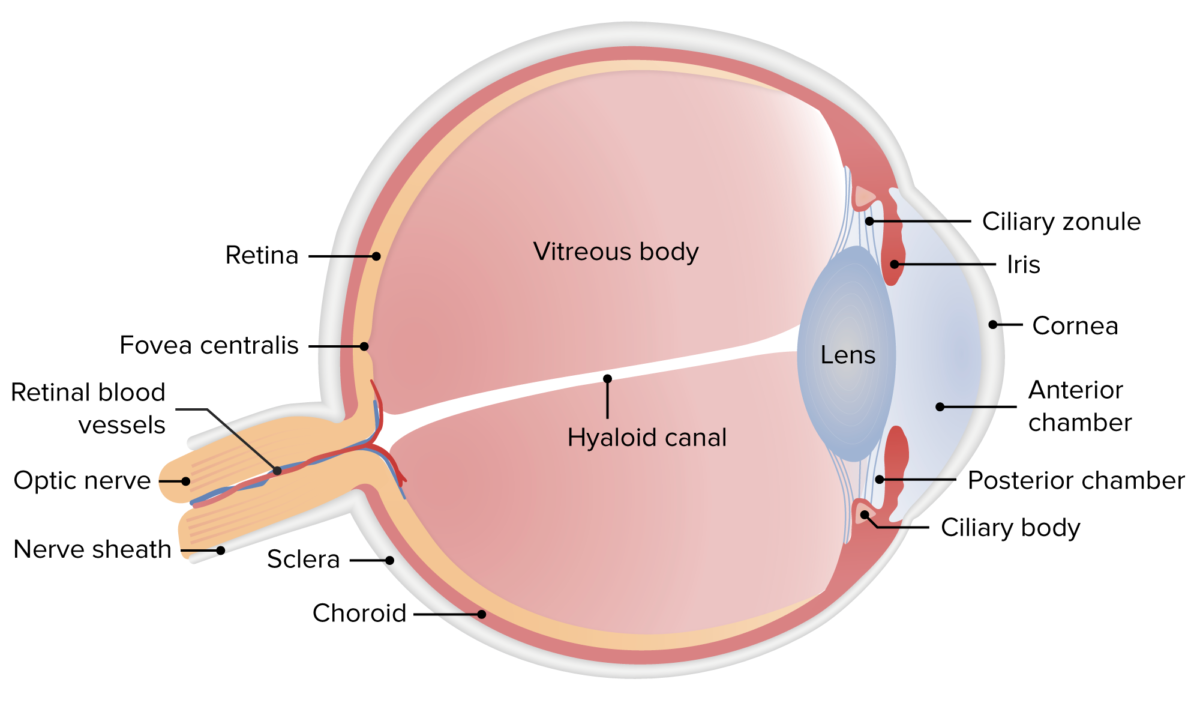
Anatomia do olho humano
Imagem por Lecturio.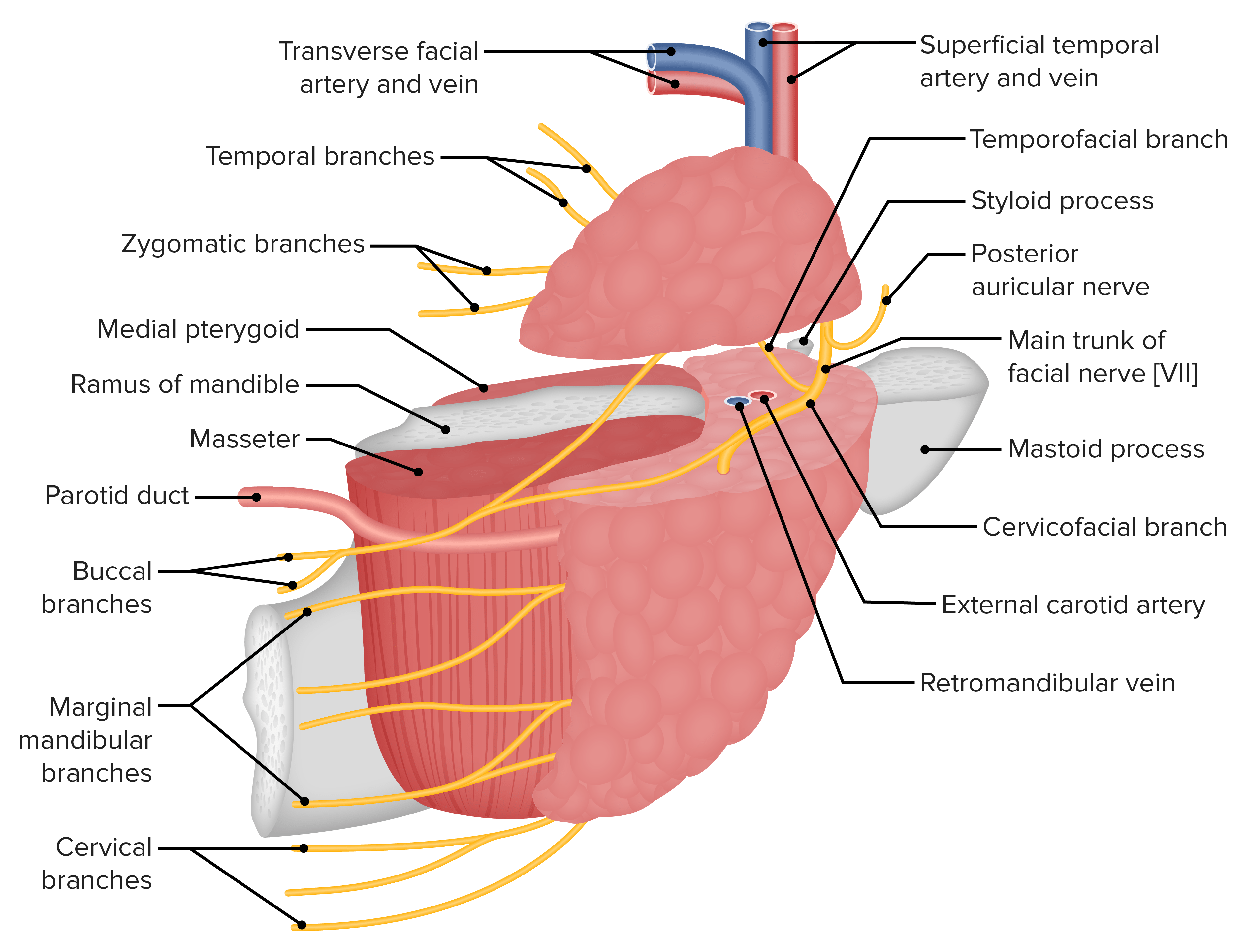
Músculos extraoculares envolvidos no controlo dos movimentos do olho
Imagem por Lecturio.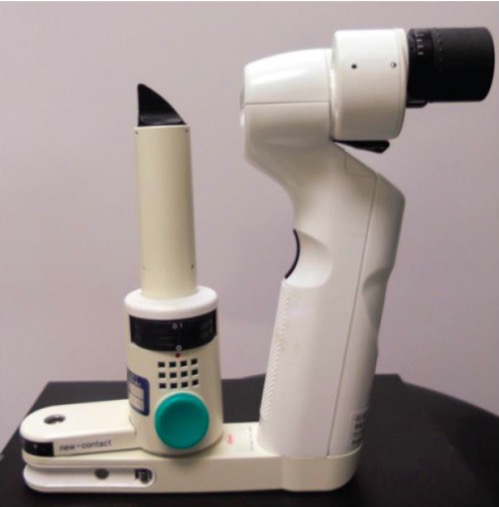
Lâmpada de fenda portátil utilizada para exame da córnea
Imagem: “Lâmpada de fenda portátil” pela Universidade da Califórnia, Irvine School of Medicine, Departamento de Emergência, Irvine, Califórnia. Licença: CC BY 4.0
Oftalmoscópio portátil (e otoscópio)
Imagem: “Combinação de oftalmoscópio e otoscópio por Welch Allyn” por James Heilman, MD. Licença: Public DomainTabela de Snellen:
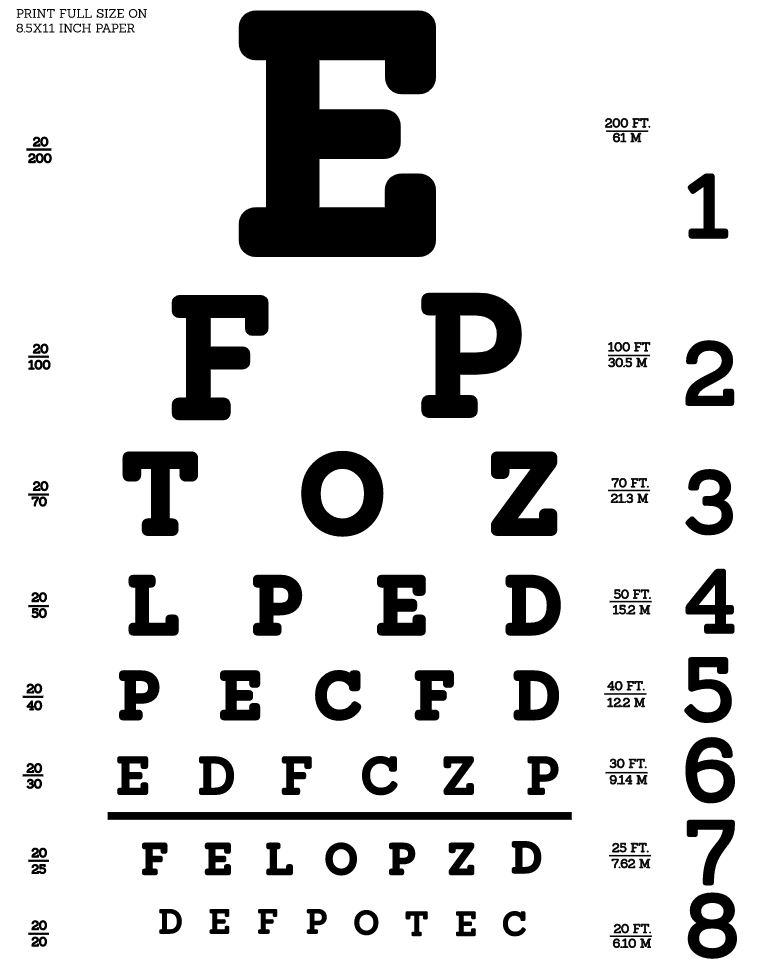
Tabela de Snellen: usada para testar a acuidade visual
Imagem : “Tabela de Snellen da Openclipart” da Openclipart. Licença: CC0 1.0
Escala optométrica Tumbling com a letra “E”
Imagem por Lecturio.Tabela de visão ao perto:
Relevância clínica:
O campo visual é a área total na qual os objetos podem ser visualizados enquanto se olha para a frente; inclui a visão central e visão periférica.

Teste de campos visuais:
O olho esquerdo do examinador está fechado, para que ele possa comparar o campo visual do seu olho direito com o campo visual do olho esquerdo do indivíduo.
O exame preliminar para grandes anomalias no olho e nas estruturas circundantes é realizado na luz ambiente da sala. Os achados clinicamente relevantes são:
Sobrancelha:
Pálpebras:
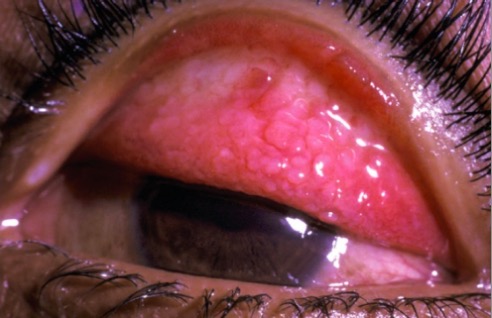
Papilas na pálpebra superior evertida na queratoconjuntivite vernal
Imagem: “Papilas na pálpebra superior evertida na queratoconjuntivite vernal” por Millicent Bore. Licença: CC BY 2.0Exame:
Relevância clínica:
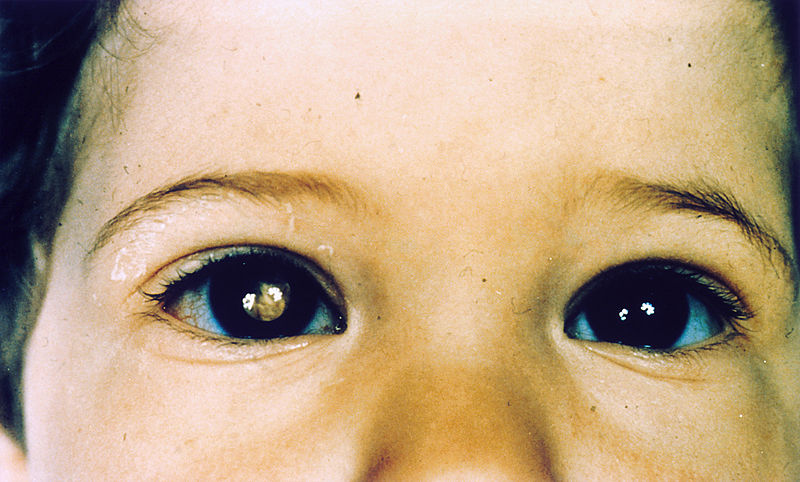
Criança com retinoblastoma do olho direito que apresenta leucocoria
Imagem: “Patologia: Paciente: Retinoblastoma” do National Cancer Institute. Licença: Public DomainA córnea é avaliada na lâmpada de fenda ou após a coloração da mesma.
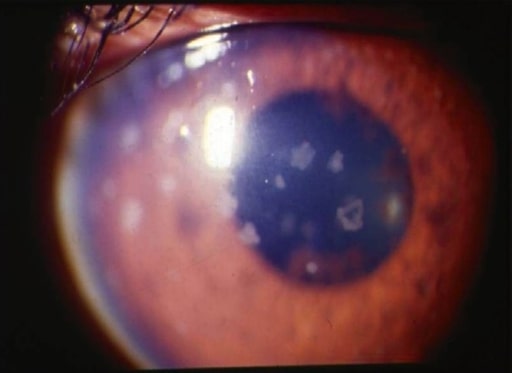
Uveíte anterior: imagem em lâmpada de fenda a demonstrar precipitados queráticos grandes e antigos
Imagem: “Uveíte anterior” por LV Prasad Eye Institute, Kallam Anji Reddy Campus, Hyderabad, Índia. Licença: CC BY 2.0O exame do cristalino é realizado na lâmpada de fenda após dilatação total das pupilas.
O exame do fundo do olho é importante para diagnosticar doenças do humor vítreo, nervo ótico, coróide e retina.
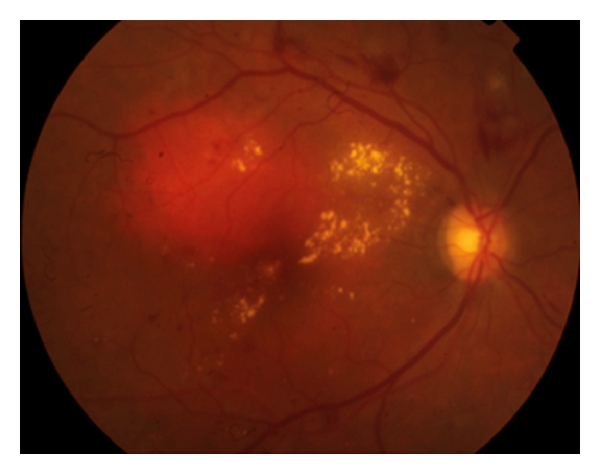
Retinopatia diabética com hemorragias intrarretinianas, exsudatos duros e microaneurismas no pólo posterior associados a edema macular diabético
Imagem: “Retinopatia diabética” de Francisco Rosa Stefanini et al. Licença: CC BY 3.0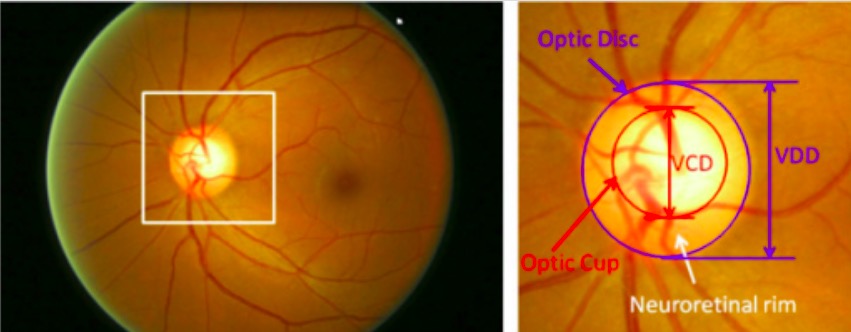
Principais estruturas do disco ótico:
A região delimitada pela linha azul é o disco ótico; a zona brilhante central delimitada pela linha vermelha é a escavação ótica.
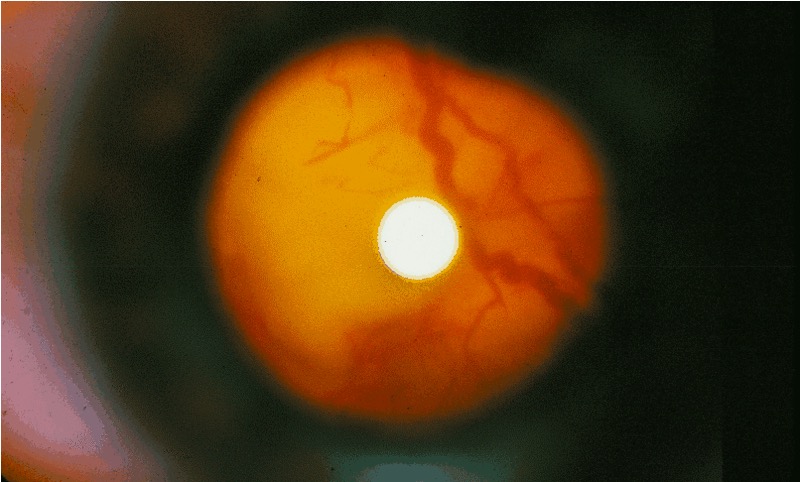
Foto do fundo ocular de um indivíduo com esclerose tuberosa:
Exame oftalmoscópico que mostra um grande tumor que se estende desde o lado direito da cabeça do nervo ótico.