A esclerose múltipla (EM) é uma doença autoimune inflamatória crónica que leva à desmielinização dos nervos no SNC. As mulheres jovens são mais MAIS Androgen Insensitivity Syndrome afetadas por esta condição desmielinizante, a mais MAIS Androgen Insensitivity Syndrome comum. A etiologia da EM não é clara; no entanto, acredita-se que os fatores genéticos e ambientais desempenham um papel. A apresentação clínica varia amplamente dependendo do local das lesões, mas geralmente inclui sintomas neurológicos que afetam a visão, as funções motoras, a sensibilidade e a função autonómica. O diagnóstico é feito por RMN de todo o SNC (cérebro e medula), bem como com recurso ao exame do LCR. O tratamento envolve corticosteroides nas exacerbações agudas e agentes modificadores de prognóstico para reduzir estas exacerbações e retardar a progressão da doença. A esperança média de vida dos indivíduos com EM diminui entre 5 a 10 anos.
Last updated: Dec 15, 2025
A esclerose múltipla (EM) é uma doença imunomediada que resulta da desmielinização dos nervos do SNC.
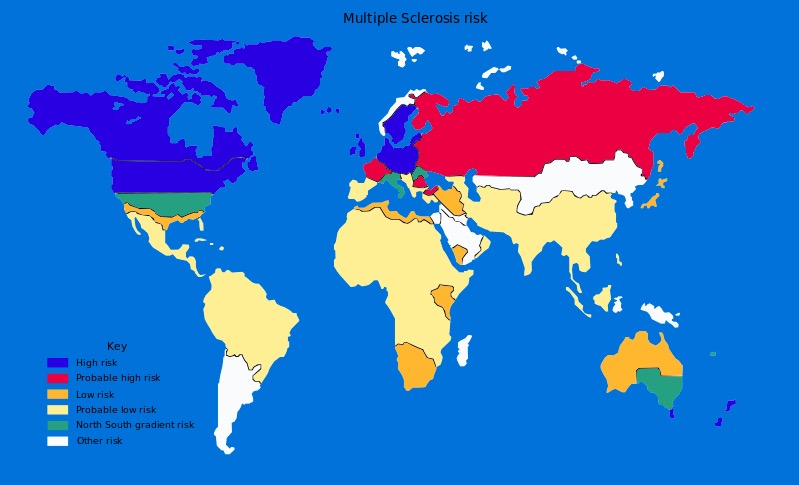
Prevalência global de esclerose múltipla
Imagem: “Multiple sclerosis risk” por Dekoder. Licença: Public DomainA etiologia exata da EM é desconhecida. A doença é considerada multifatorial, com a predisposição genética e os fatores ambientais a desempenhar papeis contributivos.
Fatores genéticos:
Fatores ambientais:
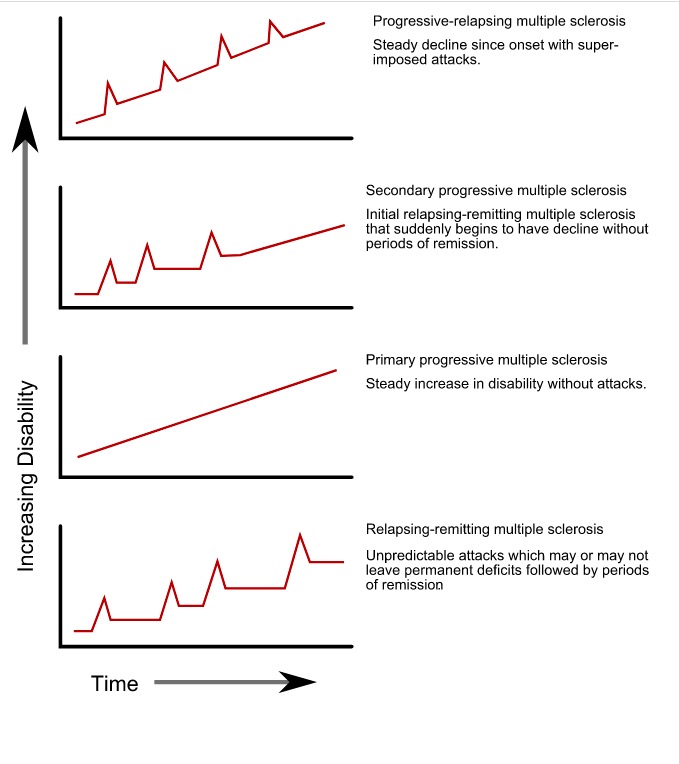
Tipos de progressão da esclerose múltipla
Imagem: “Progression types of multiple sclerosis” por GetThePapersGetThePapers. Licença: Public Domain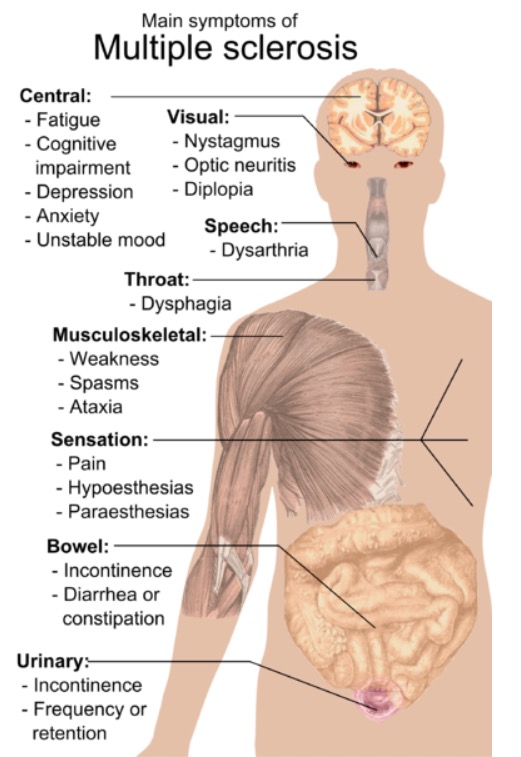
Sintomas de esclerose múltipla
Imagem: “Main symptoms of multiple sclerosis” por Mikael Häggström. Licença: Public DomainO diagnóstico de EM é de exclusão, o que significa que são excluídos os sintomas neurológicos que podem ser melhor explicados por uma condição diferente da EM. O diagnóstico é obtido com o seguinte:
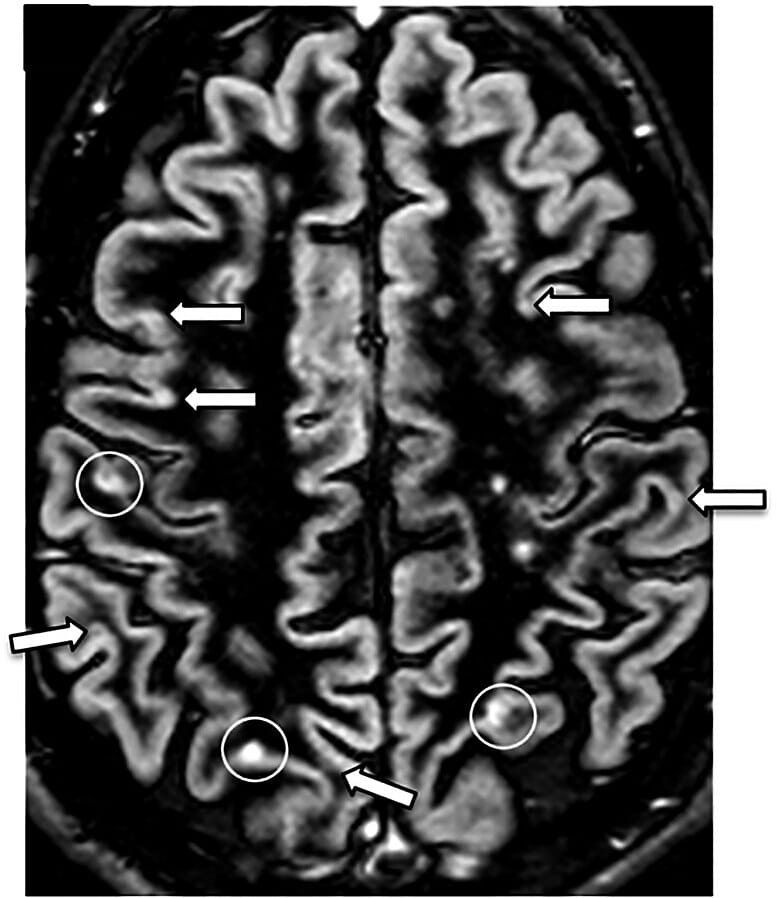
Recuperação de dupla inversão (DIR, pela sigla em inglês):
RM que mostra lesões de esclerose múltipla (círculos brancos a rodear 1 lesão justacortical e 2 lesões corticais)
Atualmente, não há cura para a EM. Os objetivos do tratamento são melhorar os sintomas, retardar a progressão da doença e manter a qualidade de vida.