A doença de Crohn é uma condição crónica e recorrente que causa inflamação transmural irregular que pode envolver qualquer parte do trato gastrointestinal. É um tipo de doença inflamatória intestinal (DII) assim como a colite ulcerosa (CU). O íleo terminal e o cólon proximal são geralmente afetados. A doença de Crohn geralmente apresenta-se com diarreia intermitente não sanguinolenta e cólica abdominal. As manifestações extraintestinais podem incluir cálculos renais de oxalato de cálcio, cálculos biliares, eritema nodoso e artrite. O diagnóstico é estabelecido por endoscopia com biópsia que mostra inflamação transmural, uma mucosa característica em “paralelepípedo” e granulomas não caseosos. O tratamento é baseado em corticosteroides, azatioprina, antibióticos e agentes anti-TNF (infliximab e adalimumab). As complicações incluem má absorção, desnutrição, obstrução intestinal ou fístula e risco aumentado de cancro do cólon.
Última atualização: Jan 2, 2024
A fisiopatologia exata é desconhecida, mas provavelmente associada a uma combinação de desregulação do epitélio intestinal e do sistema imunológico.
Localização e padrão de inflamação:
A apresentação típica da doença de Crohn é uma doença recorrente que inclui:
A reativação da DC em período assintomático pode ser desencadeada por stress físico ou psicológico, alterações bruscas ou drásticas na dieta e tabagismo.
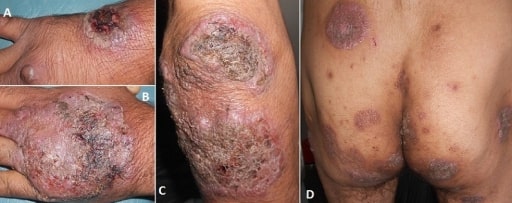
Pioderma gangrenoso
Imagem: “Vegetating idiopathic pyoderma gangrenosum” por Service de Dermatologie, CHU Ibn Sina, Rabat, Maroc. Licença: CC BY 2.0O diagnóstico de doença de Crohn deve ser suspeitado se um doente apresentar os sintomas acima mencionados de dor abdominal, diarreia crónica intermitente, fadiga e perda de peso. A avaliação inicial inclui o seguinte:
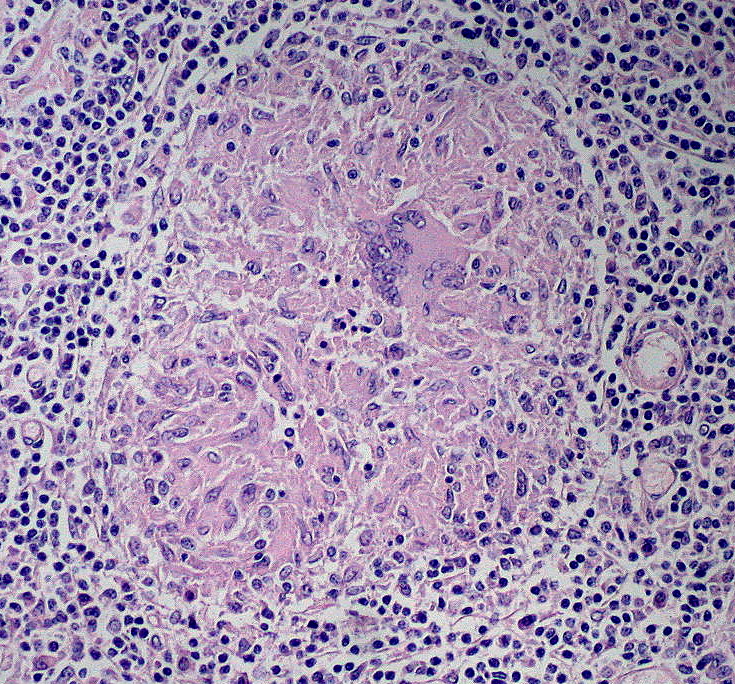
Granulomas não caseosos
Imagem: “Noncaseating Granuloma” por Ed Uthman. Licença: CC BY 2.0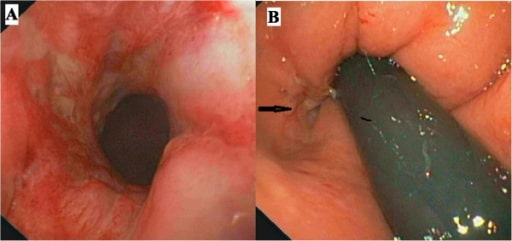
Colonoscopia. O painel A mostra a mucosa retal inflamada e o painel B (seta) a abertura de uma fístula anal.
Imagem : “ Colonoscopy” por Gastroenterology Unit, Department of Medicine and Surgery, University of Salerno, Baronissi Campus, via S, Allende, 84081 Baronissi, Salerno, Italy. Licença: CC BY 4.0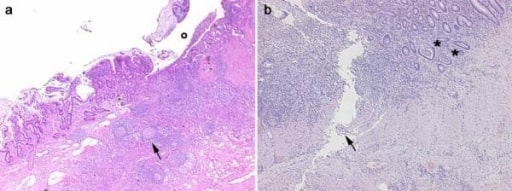
Imagens histológicas obtidas de 2 doentes com DII. Painel a, DC: no corte transmural é evidente uma ulceração (o) na mucosa e submucosa com infiltrados inflamatórios difusos, nódulos pseudofoliculares (seta) e fibrose da parede intestinal. Painel b, CU: o infiltrado inflamatório é mais evidente na mucosa e submucosa com abcessos crípticos (asteriscos). Uma úlcera linear serpiginosa é evidente (seta).
Imagem: “Histological images obtained from two IBD patients enrolled in the study affected by CD” por Department of Surgery, Ospedale Maggiore di Milano, IRCCS, University of Milan, V. F. Sforza, 35 – 20122, Milan, Italy. Licença: CC BY 2.0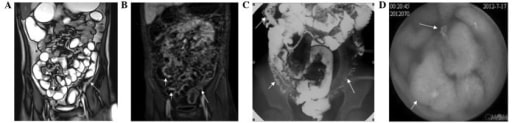
(A) Elastografia por ressonância magnética (ERM) mostra espessamento irregular da parede, separação das ansas ileais (seta curta branca), espessamento da parede do cólon e estenose luminal (seta longa branca);
(B) RMN mostra espessamento da parede do íleo distal (setas curtas brancas) e cólon descendente (setas longas brancas) com realce significativo;
(C) A radiografia gastrointestinal convencional (RGC) mostra estenose do íleo distal (setas curtas brancas) e cólon descendente (setas longas brancas), edema e alargamento do espaço adipocitário ao redor do intestino;
(D) A videocápsula endoscópica (VCE) mostra ulcerações (seta curta branca) e lesões polipoides (seta longa branca) no íleo.
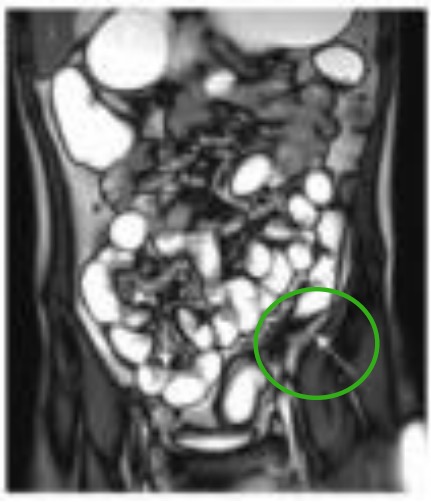
Ansa ileal dilatada com espessamento irregular da parede (seta branca no RLQ) e espessamento da parede do cólon descendente e estenose luminal (seta branca no círculo verde no QIE).
Imagem : “MRE, CGR and VCE correlation” por Departments of Radiology, Zhejiang University School of Medicine, Hangzhou, Zhejiang 310000, P.R. China. Licença: CC BY 3.0, editado por Lecturio.As terapêuticas médicas para a doença de Crohn dependem da gravidade da doença. Os dois principais objetivos terapêuticos são controlar uma exacerbação sintomática aguda e prevenir exacerbações recorrentes.
Em geral, o tratamento consiste no seguinte:
As condições seguintes são diagnósticos diferenciais da doença de Crohn:
| Doença de Crohn | Colite ulcerosa | |
|---|---|---|
| Padrão de envolvimento | Lesões irregulares em qualquer parte do trato GI:
|
Lesões contínuas:
|
| Sintomas gastrointestinais | Geralmente diarreia não sanguinolenta, às vezes pode ser sanguinolenta | Diarreia sanguinolenta
|
| Manifestações extraintestinais | Colelitíase e nefrolitíase com cálculos de oxalato de cálcio | Colangite esclerosante primária |
|
||
| Complicações |
|
|
|
||
| Achados macroscópicos | Inflamação transmural
|
Inflamação da mucosa e submucosa
|
| Achados microscópicos |
|
|
| Tratamento |
|
|