No contexto de insuficiência renal aguda ou crónica, a função renal pode diminuir ao ponto de não ser mais capaz de sustentar adequadamente a vida. Quando isto acontece, a terapia renal de substituição é indicada. A terapia renal de substituição diz respeito à diálise e / ou transplante renal. A diálise é um procedimento através do qual as toxinas e o excesso de água são removidos da circulação. A hemodiálise e a diálise peritoneal (DP) são os dois tipos de diálise, e a sua principal diferença é a localização do processo de filtração (externo ao corpo na hemodiálise versus dentro do corpo para DP).
Last updated: Dec 15, 2025
A diálise é uma forma de terapia renal de substituição (TRS) usada com a finalidade de filtrar o sangue dos rins quando estes não estão a funcionar.
A lesão renal aguda pode ser tão grave que a diálise é necessária como medida de suporte à vida, enquanto se aguarda por uma possível recuperação da função renal.
Indicações:
A diálise, que depende dos princípios de difusão e ultrafiltração através de uma membrana semipermeável, pode ser administrada por dois mecanismos distintos:
Definições:
A hemodiálise é um procedimento pelo qual os produtos residuais e o excesso de água são removidos do sangue do doente. Isto é feito através da remoção direta do sangue circulante do doente, passando-o pelo filtro de diálise e, em seguida, devolvendo-o diretamente à circulação.
Equipamento necessário:
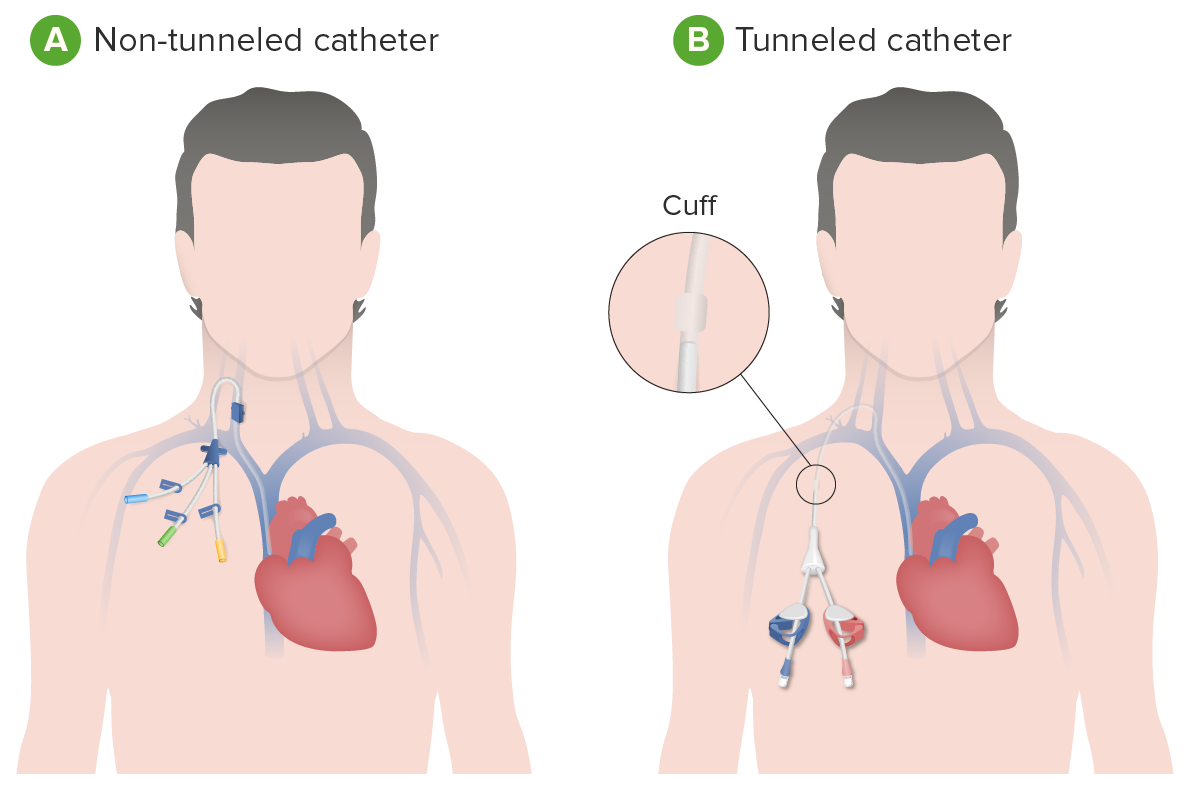
Cateteres venosos centrais para diálise:
A: Cateter de diálise não tunelizado
B: Cateter de diálise tunelizado (por baixo da pele)
Os pontos de acesso de diálise permanente permitem a diálise a longo prazo (ou seja, anos) e incluem fístulas arteriovenosas (FAVs) e enxertos arteriovenosos (AVGs).
Fístula arteriovenosa:
Enxerto arteriovenoso:
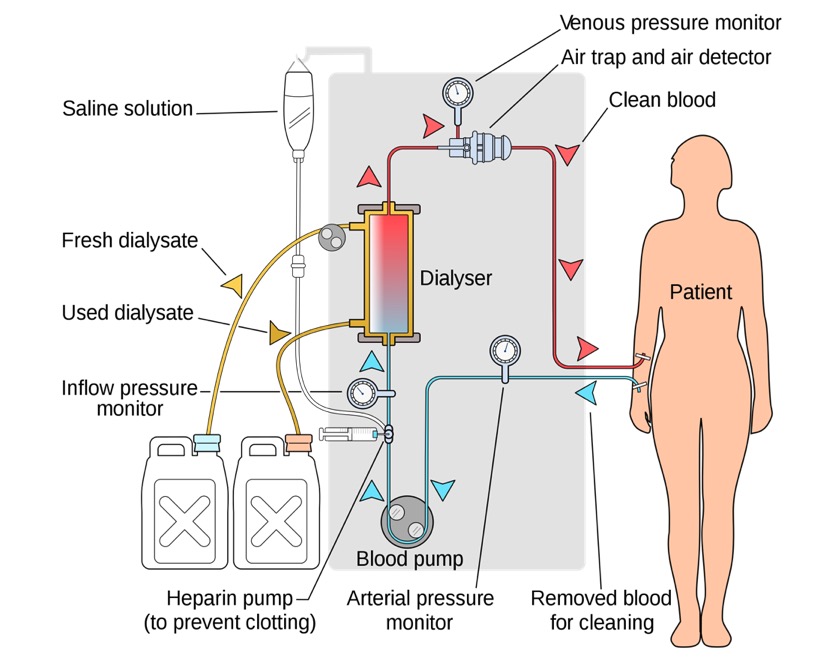
Configuração do circuito para hemodiálise:
Dois conjuntos de tubos são ligados ao acesso de diálise do doente (cateter venoso central ou duas agulhas inseridas em AVF / AVG). O tubo azul na ilustração representa o sangue com azotémia. Este sangue é bombeado do doente para o filtro de diálise, que remove as toxinas principalmente por difusão. Dentro do dialisador ou filtro existem tubos compostos por material filtrante. O sangue flui pelo interior dos tubos minúsculos numa direção.
O fluido de diálise, ou dialisado (que entra e sai do dialisador através do tubo, mostrado em amarelo na imagem), por outro lado, flui do lado de fora dos pequenos tubos (mas dentro do cilindro de plástico que os contém) na direção oposta. As direções opostas de sangue e dialisado resultam em gradientes de concentração máximos que conduzem à difusão de toxinas. O filtro remove o excesso de água do sangue por ultrafiltração através de uma força / pressão de sucção aplicada pela máquina ao longo do filtro. A água é puxada do lado do sangue para o lado do dialisado.
O sangue limpo (através do tubo vermelho na imagem) é bombeado de volta para a circulação do paciente. O dialisado preenchido com resíduos (através do tubo amarelo) sai do filtro de diálise e é descartado (incluindo o excesso de água / fluido).
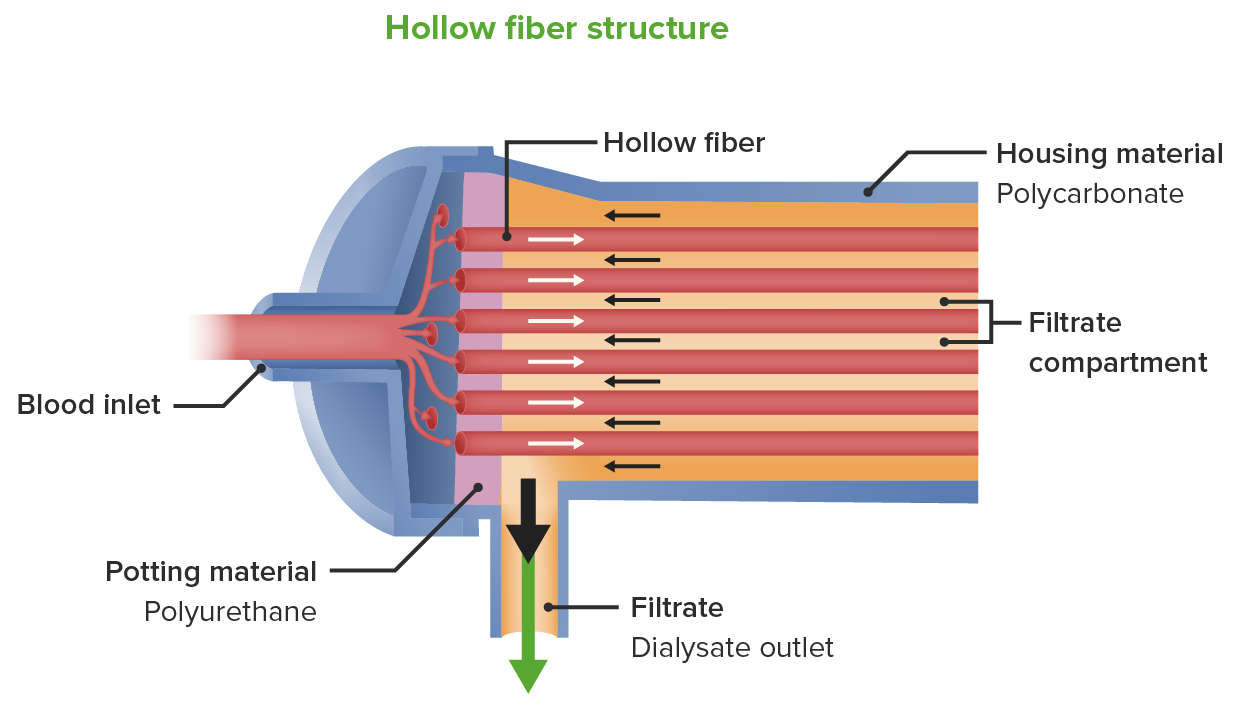
Esquema do filtro de hemodiálise / dialisador que mostra o sangue (que entra no filtro) a fluir na direção oposta à do dialisado:
O processo de filtração do fluido (do sangue para o dialisado) denomina-se ultrafiltração. A pressão é gerada pela máquina de diálise, e a pressão transmembranar entre o sangue (alta pressão) e o dialisado (baixa pressão) permite que o fluido seja removido. As toxinas também são removidas do sangue azotémico. As toxinas do sangue movem-se através da membrana de diálise pelo processo de difusão.
O nefrologista pode controlar muitas variáveis no procedimento de diálise:
A anatomia do abdómen pode ser simplesmente considerada como incluindo:
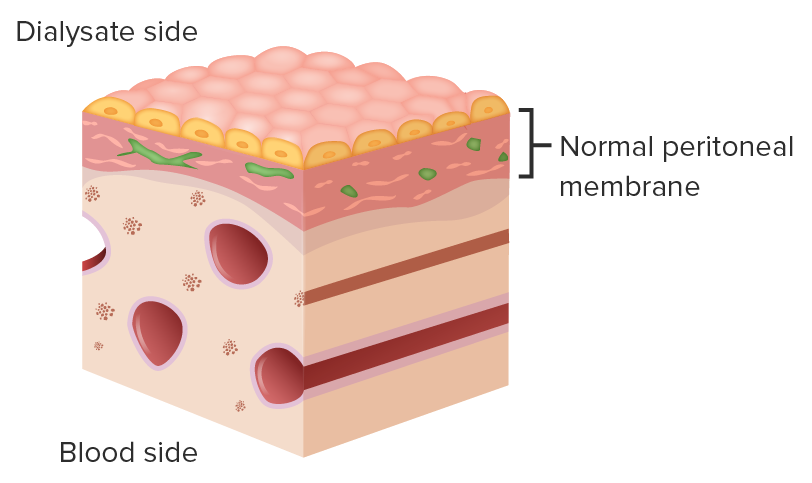
A membrana peritoneal serve como membrana semipermeável (entre o dialisado e o lado do sangue / capilar) e filtro na DP.
Imagem por Lecturio.Existem dois métodos básicos para realizar a diálise peritoneal:
Ambos os métodos utilizam o mesmo cateter e geralmente apresentam os mesmos resultados clínicos, com seleção dependente da preferência do paciente.
A principal diferença é o uso de uma máquina (chamada “ciclador”) na diálise peritoneal automatizada para bombear automaticamente o fluido de diálise para dentro e fora do corpo.
Diálise peritoneal contínua em ambulatório:
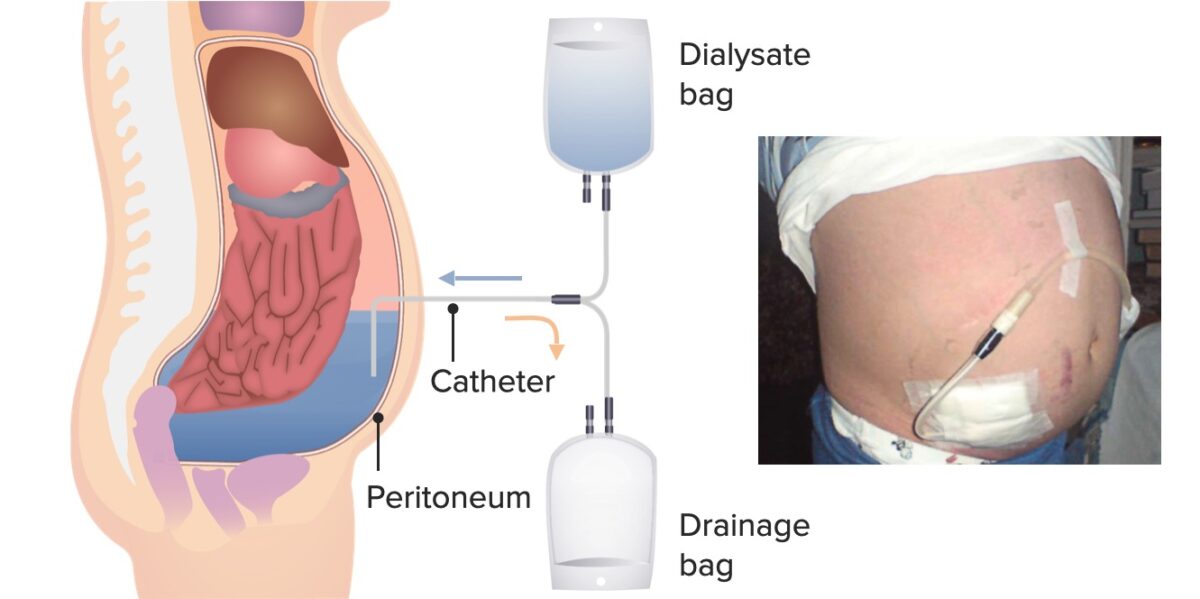
Diálise peritoneal contínua em ambulatório:
Um saco de dialisado fresco é pendurado acima no doente e um saco de drenagem para o dialisado gasto fica abaixo no mesmo. O tratamento é feito ao longo do dia, com cerca de 2 L de dialisado a ser inseridos no abdómen. O doente pode deambular e continuar o seu dia normal enquanto o fluido atua. Várias horas depois (tempo de espera), o doente usa uma técnica estéril para conectar a bolsa de drenagem e a bolsa de dialisado. O doente drena o dialisado gasto do abdómen para a bolsa de drenagem.
Diálise peritoneal automatizada:
Considerações:
Conteúdo da prescrição:
Prós:
Contras:
Prós:
Contras: