Os condilomas acuminados são uma manifestação clínica da infeção genital por HPV. Estes são descritos como lesões elevadas, peroladas, cor da pele, papulares, em couve-flor, observadas na região anogenital e que podem causar comichão, dor ou hemorragia. O contacto sexual é uma via comum de disseminação do HPV. Embora exista em todas as populações e idades, o condiloma acuminado é mais frequentemente observado na adolescência. Os tipos 6 e 11 de HPV são responsáveis por 90% das verrugas e são considerados de baixo risco no que toca à malignidade; no entanto, devem ser tidos em conta outros tipos de HPV. As lesões normalmente autorresolvem-se em meses a anos; no entanto, podem ser removidas através de crioterapia ou agentes antimitóticos tópicos. Embora atualmente não exista tratamento para a infeção por HPV, esta pode ser prevenida através da vacinação.
Última atualização: Jul 15, 2023
Os condilomas acuminados são lesões específicas criadas por HPV.
Da infeção até à resolução:
Os doentes são geralmente assintomáticos, apresentando apenas o aparecimento de lesões. O diagnóstico de HPV pode ser a causa de sofrimento psicossocial importante, dado o estigma associado.
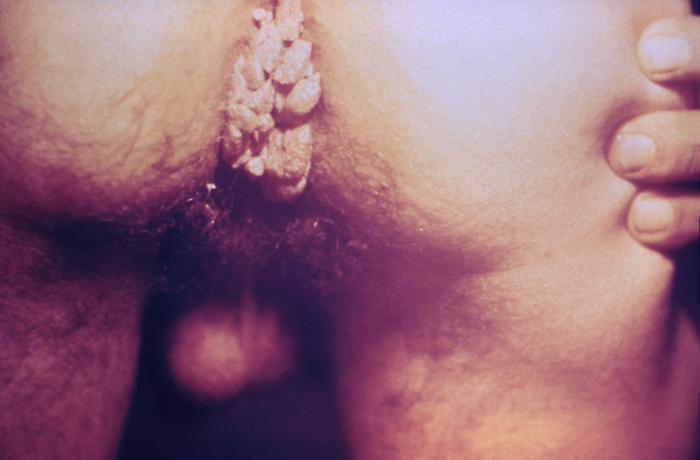
Múltiplas verrugas aumentadas na região anal de um doente
Imagem: “4151” pelo Dr. Wiesner. Licença: Public Domain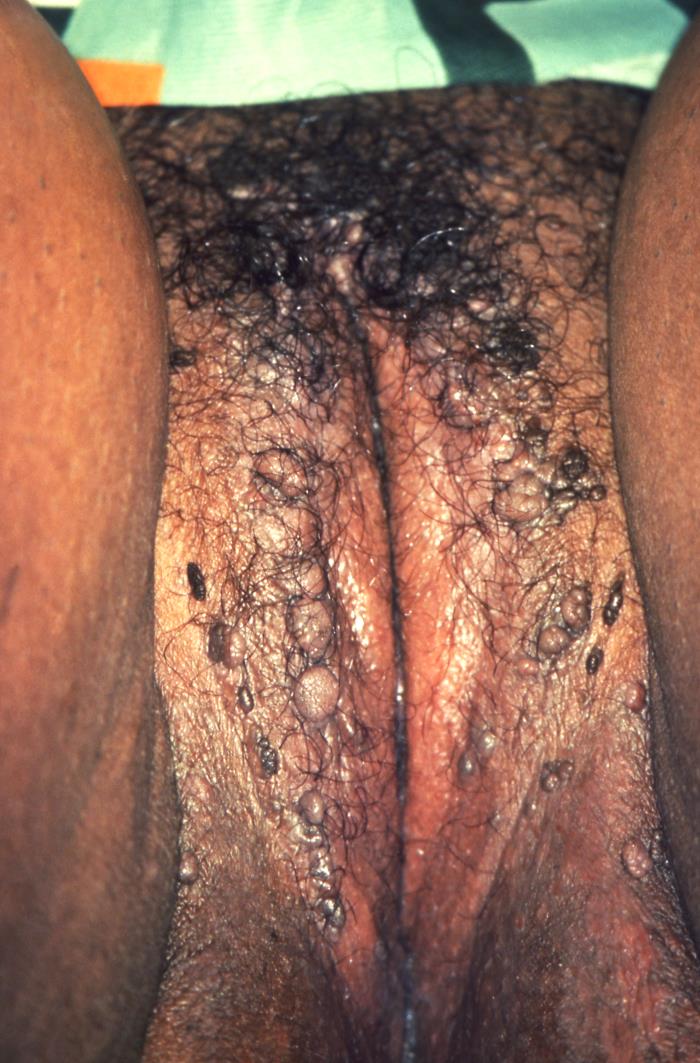
Verrugas genitais numerosas nos grandes lábios:
Os condilomas acuminados aparecem como lesões cor da pele, elevadas, semelhantes a uma couve-flor na área anogenital. Nas mulheres, estes podem ser observados nos grandes lábios, vagina, colo do útero e ânus.
Imagem : “17418” pelo Dr. MF Rein. Licença: Public Domain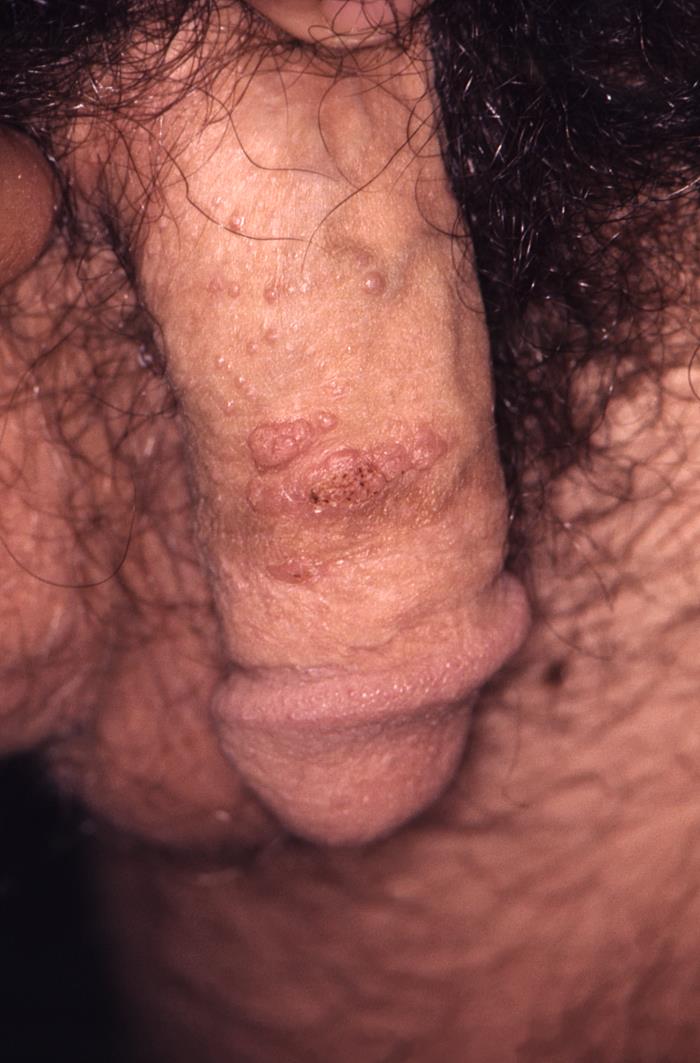
Neste doente, as verrugas genitais apresentam-se no eixo do pénis:
Os condilomas acuminados aparecem como lesões cor da pele, elevadas, semelhantes a uma couve-flor na área anogenital. Nos homens, estes podem ser observados na glande do pénis, escroto, uretra e ânus.
Imagem : “16280” pelo Dr. MF Rein. Licença: Public DomainA resolução espontânea e completa pode demorar até 24 meses.