A colite ulcerosa (CU) é uma condição inflamatória idiopática que envolve a superfície da mucosa do cólon. É um tipo de doença inflamatória intestinal (DII), assim como a doença de Crohn (DC). O reto está sempre envolvido e a inflamação pode estender-se proximalmente através do cólon. A colite ulcerosa causa friabilidade difusa, erosões com sangramento e perda de haustras, que são visíveis na endoscopia. Os doentes, geralmente, apresentam diarreia sanguinolenta, dor abdominal em cólica, tenesmo e urgência fecal. O diagnóstico é estabelecido por endoscopia com biópsia e pela exclusão de outras causas de diarreia sanguinolenta. O tratamento é feito principalmente com mesalazina tópica, 6-mercaptopurina ou colectomia em casos graves. As complicações incluem colite fulminante, megacólon tóxico, perfuração intestinal e aumento do risco de cancro colorretal.
Última atualização: Jan 17, 2024
Um risco aumentado de desenvolver colite ulcerosa (CU) pode estar associado ao seguinte:
A fisiopatologia exata é desconhecida, mas provavelmente está associada a uma combinação de desregulação do epitélio intestinal e do sistema imunológico.
A inflamação envolve invariavelmente o reto e pode estender-se proximalmente através do cólon de forma contínua.
A apresentação típica da CU é uma doença recorrente que inclui o seguinte:
| Características | Ligeira | Moderada | Grave |
|---|---|---|---|
| Frequência de fezes por dia | < 4 | 4–6 | > 6 |
| Sintomas |
|
|
|
| Toxicidade sistémica | Achados normais:
|
Alterações laboratoriais:
|
Alterações laboratoriais:
|
| Velocidade de sedimentação eritrocitária (ESR, pela sigla em inglês) | < 20 | 20-30 | > 30 |
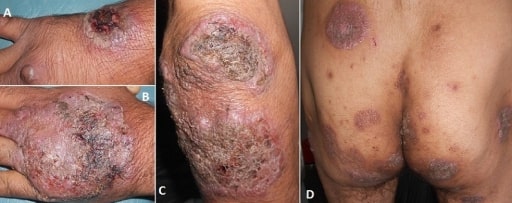
Pioderma gangrenoso
Imagem: “Vegetating idiopathic pyoderma gangrenosum” por Service de Dermatologie, CHU Ibn Sina, Rabat, Maroc. Licença: CC BY 2.0Análises laboratoriais:
Análise de fezes: pode ser usada para excluir outras causas de diarreia inflamatória (e.g., infeção)
Imagens abdominais:
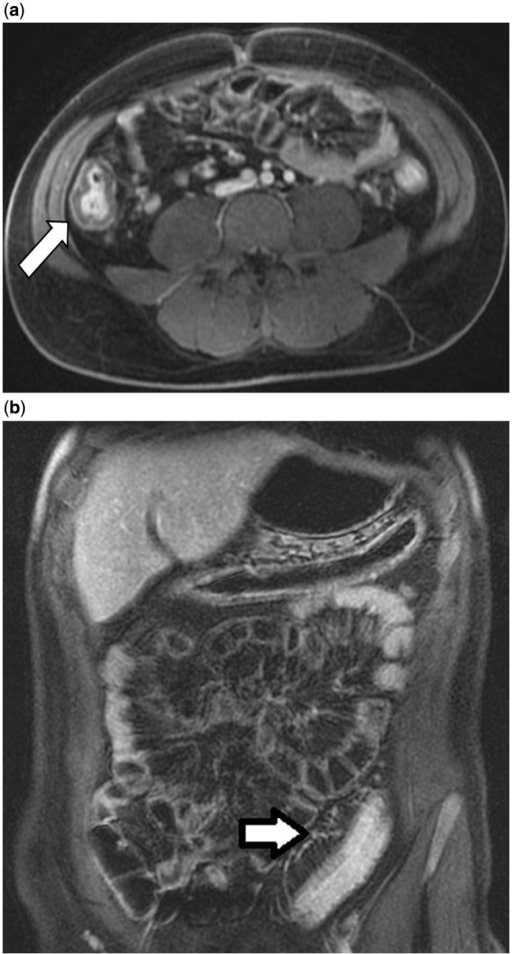
Enterografia por ressonância magnética num homem de 24 anos com colite ulcerosa. 4a: Espessamento da parede do cólon (seta branca) e realce do cólon direito. 4b: Engurgitamento da vasa recta pericólica (seta branca) com espessamento da parede cólica e realce no cólon sigmoide.
Imagem: “Magnetic resonance enterography” por Division of Gastroenterology and Hepatology, Mayo Clinic College of Medicine, Rochester MN, USA. Licença: CC BY 3.0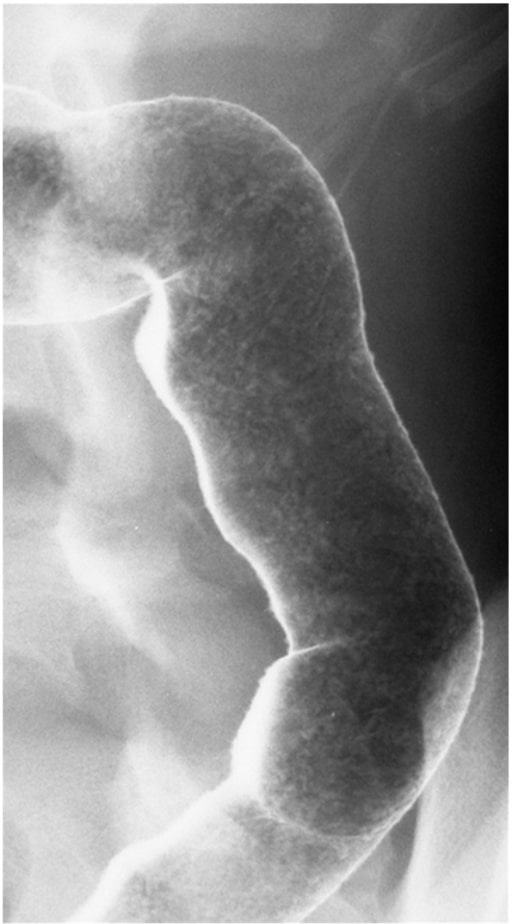
Enema baritado com duplo contraste ilustrando a mucosa granular num doente com colite ulcerosa ativa
Imagem: “Double contrast barium enema” por Division of Gastroenterology and Hepatology, Mayo Clinic College of Medicine, Rochester MN, USA. Licença: CC BY 3.0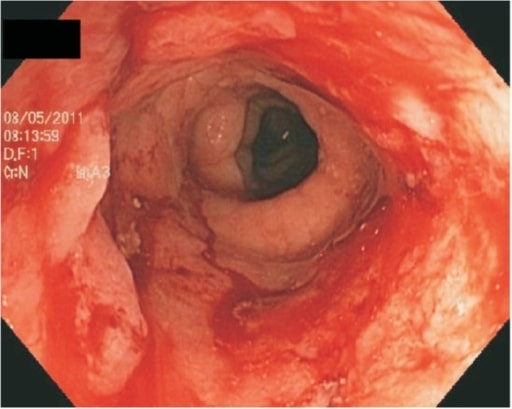
Visão endoscópica do cólon mostrando ulceração contínua devido à colite ulcerosa grave
Imagem: “Ulcerative proctitis” por G.V. (Sonny) Montgomery VA Medical Center and Division of Digestive Diseases, Department of Medicine, University of Mississippi Medical Center, Jackson, MS, USA. Licença: CC BY 3.0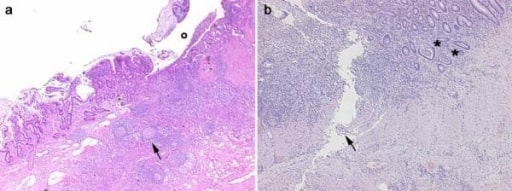
Imagens histológicas obtidas de 2 doentes com doença inflamatória intestinal. Painel a, DC: no corte transmural é evidente uma ulceração (o) na mucosa e submucosa com infiltrados inflamatórios difusos, nódulos pseudofoliculares (seta) e fibrose da parede intestinal. Painel b, CU: o infiltrado inflamatório é mais evidente na mucosa e submucosa com abcessos crípticos (asteriscos). É evidente (seta) uma úlcera linear serpiginosa. Imagem : “Histological images obtained from two IBD patients enrolled in the study affected by CD” por Department of Surgery, Ospedale Maggiore di Milano, IRCCS, University of Milan, V. F. Sforza, 35 – 20122, Milan, Italy. Licença: CC BY 2.0
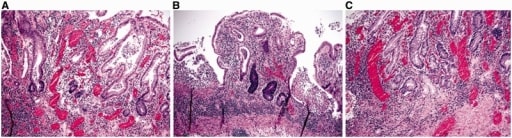
Características microscópicas da colite ulcerosa.
A e B: distorção arquitetural, incluindo encurtamento das criptas, variação nos tamanhos e formas das criptas e linfoplasmacitose basal (A e B: coloração H&E; 100X).
C: Metaplasia das células de Paneth e metaplasia da glândula pilórica no cólon esquerdo (coloração H&E; 100X).
As terapêuticas médicas para a CU dependem da gravidade da doença. Os 2 principais objetivos terapêuticos são:
As condições seguintes são diagnósticos diferenciais de colite ulcerosa:
| Doença de Crohn | Colite ulcerosa | |
|---|---|---|
| Padrão de envolvimento | Lesões irregulares em qualquer parte do trato GI:
|
Lesões contínuas:
|
| Sintomas gastrointestinais | Geralmente diarreia não sanguinolenta, às vezes pode ser sanguinolenta | Diarreia sanguinolenta
|
| Manifestações extraintestinais | Colelitíase e nefrolitíase com cálculos de oxalato de cálcio | Colangite esclerosante primária |
|
||
| Complicações |
|
|
|
||
| Achados macroscópicos | Inflamação transmural
|
Inflamação da mucosa e submucosa
|
| Achados microscópicos |
|
|
| Tratamento |
|
|