O cancro do testículo é a neoplasia sólida mais comum que afeta homens entre os 15 e os 35 anos. A maioria dos cancros testiculares são do tipo tumor de células germinativas, e podem ser classificados como seminomas e não seminomas. A apresentação mais comum do cancro testicular é uma massa testicular indolor. O diagnóstico é feito por exame físico, ecografia testicular e marcadores tumorais séricos. Imagens adicionais ajudam no estadiamento e avaliação de metástases. O tratamento consiste em orquiectomia inguinal cirúrgica e a terapia adjuvante adicional é baseada na patologia e no estádio da doença. As estratégias subsequentes incluem vigilância da doença, radioterapia e quimioterapia. O prognóstico da doença é excelente, pois o cancro testicular é uma das neoplasias sólidas mais curáveis.
Última atualização: Apr 7, 2022
Os mecanismos não são totalmente conhecidos, mas diferentes fatores parecem desempenhar um papel no desenvolvimento do cancro testicular.
| Tipo | Subtipo | Características |
|---|---|---|
| Seminoma |
|
|
| Não seminoma | Saco vitelino ou tumor do seio endodérmico testicular |
|
| Coriocarcinoma |
|
|
| Carcinoma embrionário |
|
|
| Teratoma |
|
|
| GCT misto |
|
|
| Tipo | Características |
|---|---|
| Tumor de células de Leydig |
|
| Tumor de células de Sertoli |
|
| Linfoma testicular |
|
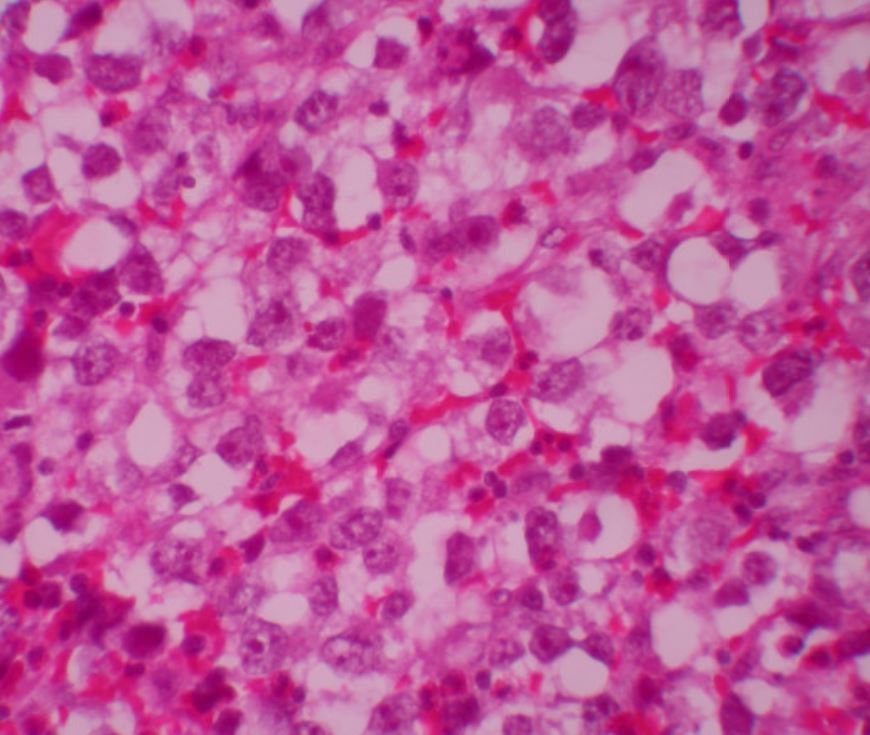
Coloração de H&E de amostra de biópsia de massa retroperitoneal consistente com um seminoma clássico
Imagem : “Testicular seminoma presenting with duodenal perforation: a case report” por Miocinovic R, Abaza R. Licença: CC BY 2.0 , recortado por Lecturio.Exame focado no sistema genito-urinário:
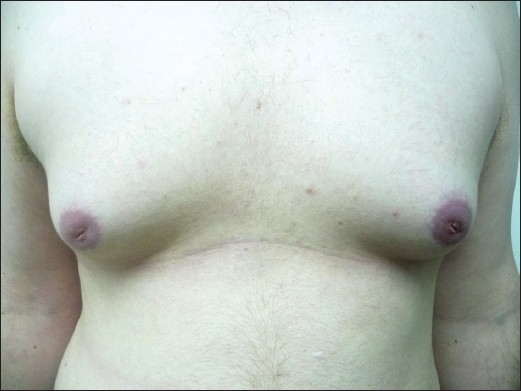
Ginecomastia bilateral num paciente
Imagem : “Finasteride induced Gynecomastia: Case report and Review of the Literature” por Ramot Y, Czarnowicki T, Zlotogorski A Licença: CC BY 2.0Obter marcadores tumorais:
O cancro do testículo é classificado de acordo com o Sistema de Estadiamento TNM do American Joint Committee on Cancer e da Union for International Cancer Control (UICC).
| Estádio | Descrição |
|---|---|
| I | Limitado ao testículo, sem gânglios linfáticos, sem metástases |
| II | Testículos + gânglios linfáticos, sem metástases:
|
| III | Metástases à distância, com marcadores tumorais significativamente elevados |
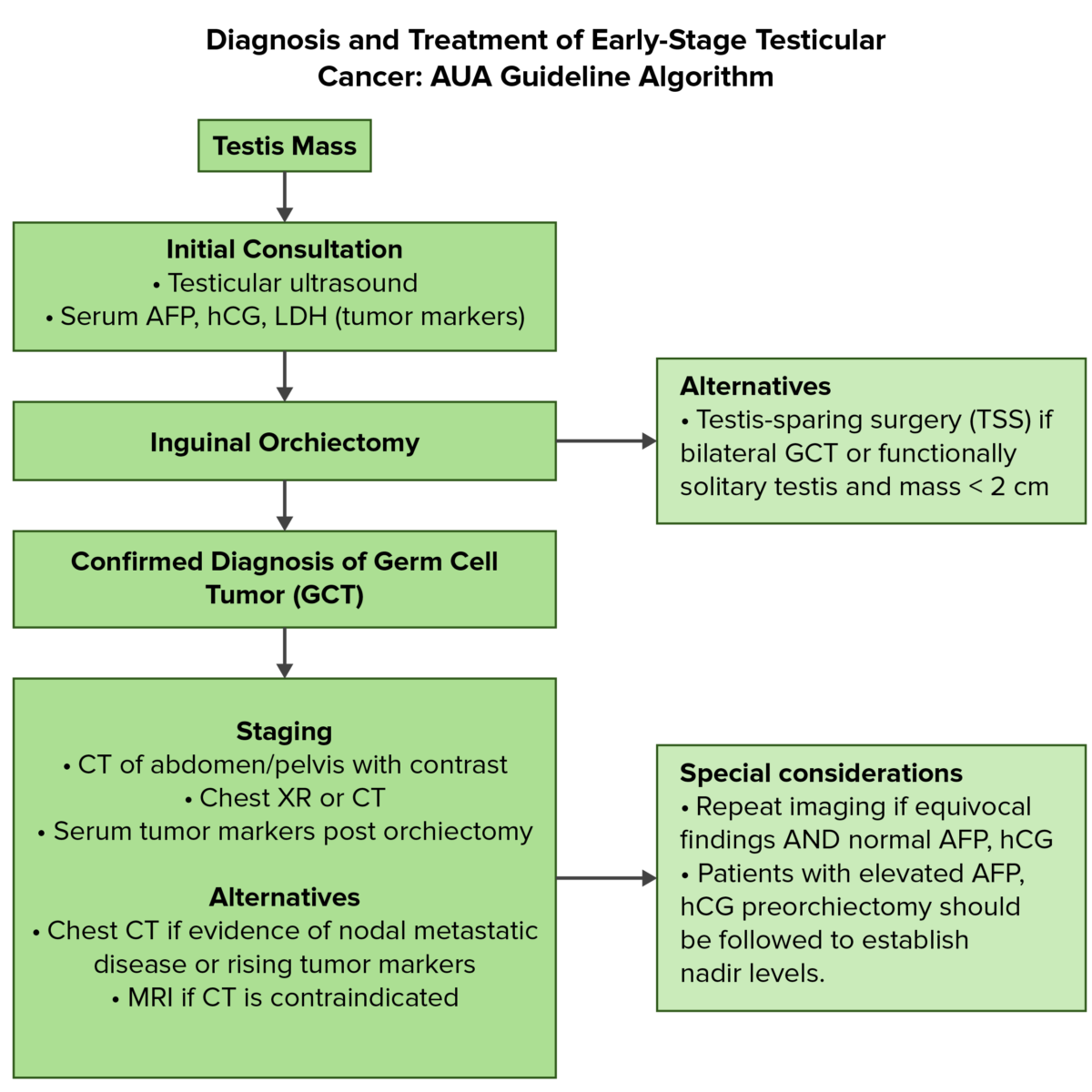
Visão geral do diagnóstico e tratamento inicial do cancro testicular:
AFP: alfa-fetoproteína
AUA: American Urological Association
A preservação da fertilidade (isto é, banco de esperma) deve ser amplamente discutida com homens em idade reprodutiva antes de qualquer tratamento. O tratamento primário é a orquiectomia inguinal radical, seguida de terapia, dependendo do estágio:
A preservação da fertilidade (isto é, banco de esperma) deve ser amplamente discutida com homens em idade reprodutiva antes de qualquer tratamento. O tratamento primário é a orquiectomia inguinal, seguida de terapia dependendo do estádio: