El término vulvovaginitis se utiliza para describir una inflamación aguda de la vulva y la vagina. La vulvovaginitis puede estar causada por varias etiologías infecciosas y no infecciosas y es el resultado de la alteración del entorno vaginal normal. Los signos y síntomas más comunes son dolor, prurito, eritema y edema de la región afectada, así como flujo vaginal y dispareunia. El diagnóstico se basa en la presentación clínica, los hallazgos del examen físico y la inspección de las secreciones vaginales. El tratamiento depende de la etiología, incluyendo los antimicrobianos para las causas infecciosas.
Última actualización: Jul 9, 2023
La vaginosis bacteriana (VB, también puede denominarse Gardnerella vaginalis) es una de las causas más comunes de la vulvovaginitis.
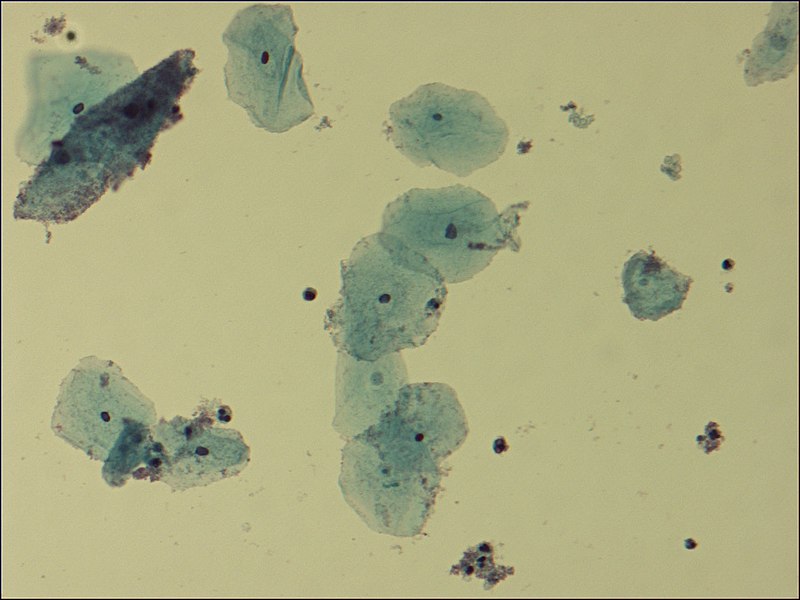
Vista microscópica de las células claves en la VB:
Pequeñas bacterias se adhieren a la periferia de las células epiteliales (la célula más oscura en la esquina superior izquierda).
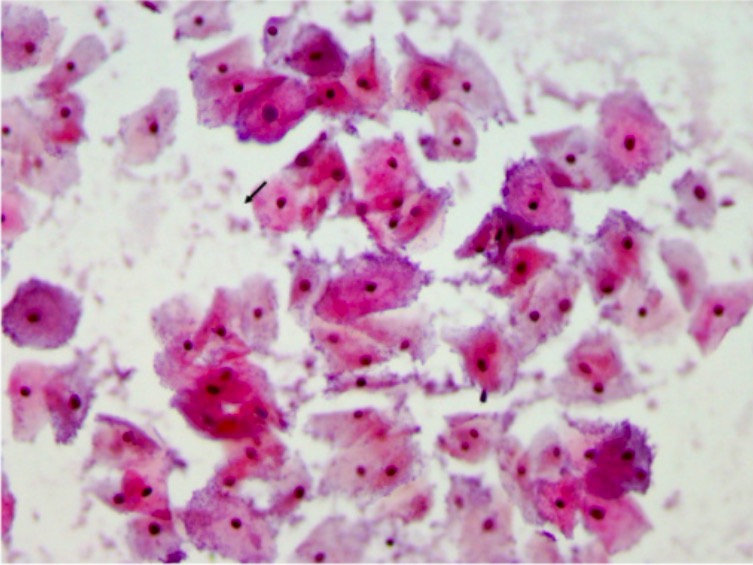
Frotis de Papanicolaou que muestra células claves, lo que indica VB
Imagen: “Pap smear” por el Department of Pathology, Muhimbili University of Health and Allied Sciences (MUHAS), P,O, Box 65001, Dar es Salaam, Tanzania. Licencia: CC BY 2.0.La vaginosis bacteriana se asocia con un mayor riesgo de:
La vaginitis candidiásica es una vaginitis por hongos causada por:
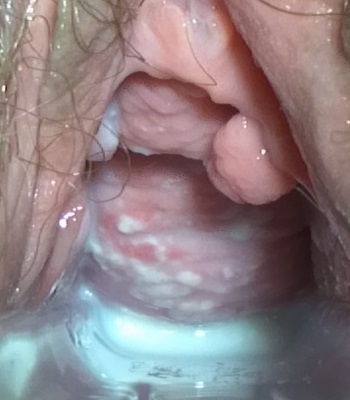
Hallazgos del examen con espéculo en la vulvovaginitis candidiásica:
Flujo vaginal espeso, similar a queso cottage, sobre una pared vaginal ligeramente eritematosa
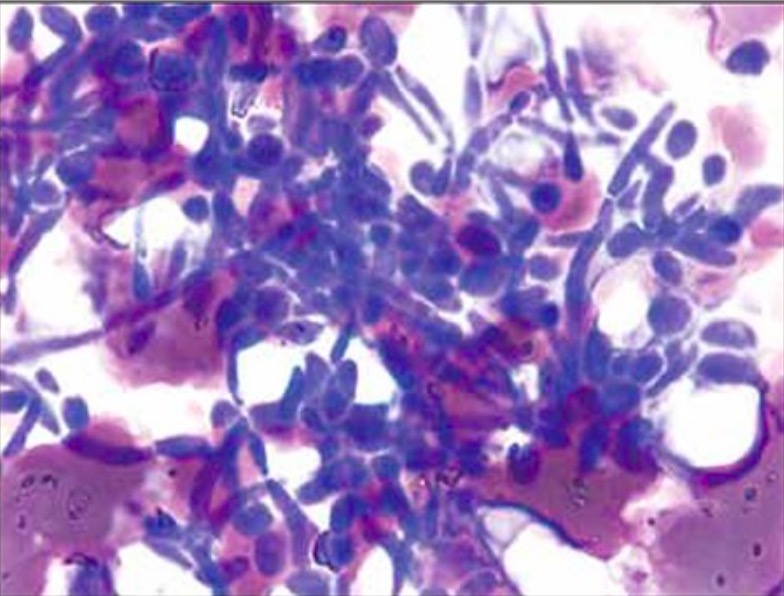
Montaje húmedo que demuestra las pseudohífas de Candida albicans
Imagen: “Extra-leukocytic yeast and hyphal forms of candida” por Medanta The Medicity, Haematology, Gurgaon, India. Licencia: CC BY 2.5Las opciones de tratamiento incluyen antifúngicos orales o tópicos.
La tricomoniasis es la ITS no viral más común.
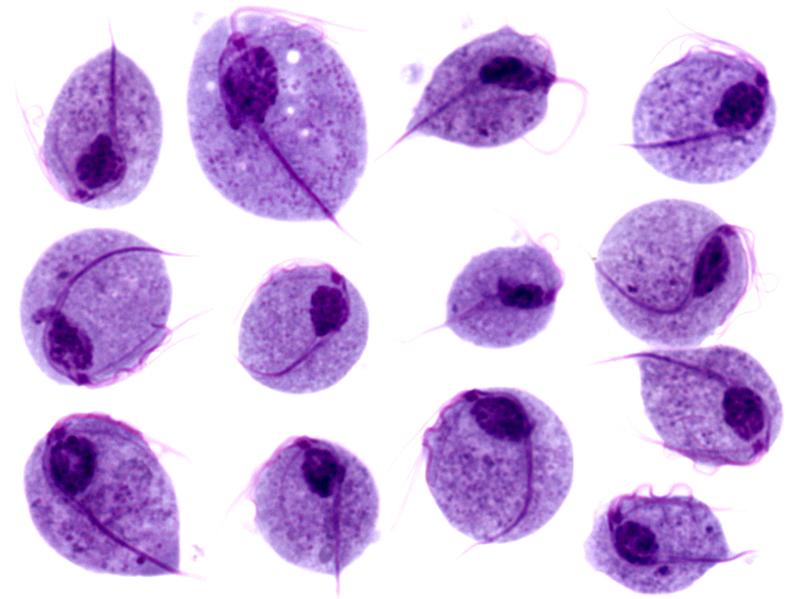
Imágenes microscópicas de trofozoítos de Trichomonas vaginalis
Imagen: “Trichomonas protozoa” por isis325. Licencia: CC BY 2.0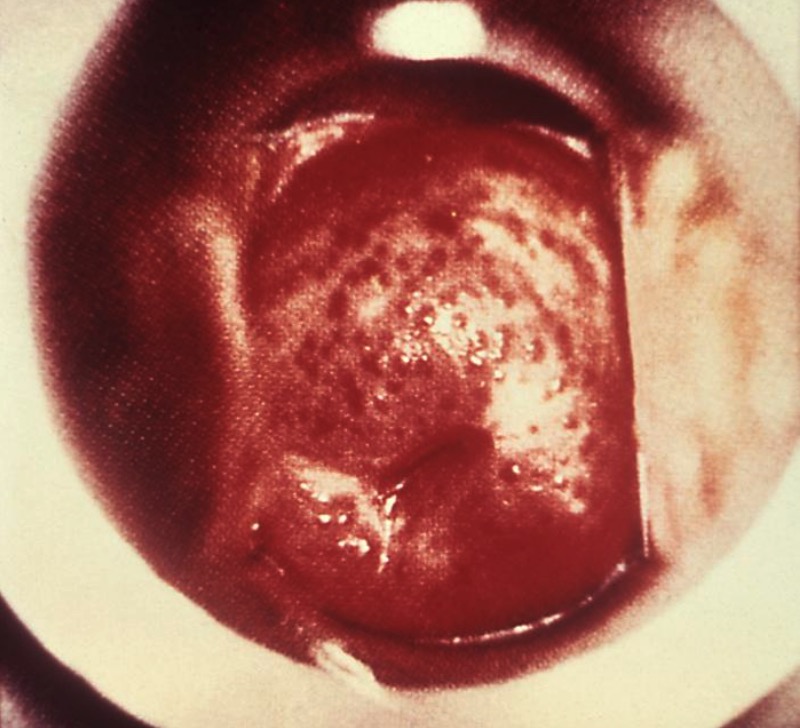
Aspecto «fresa» del cuello uterino en la tricomoniasis
Imagen: “5240” por CDC. Licencia: Public Domain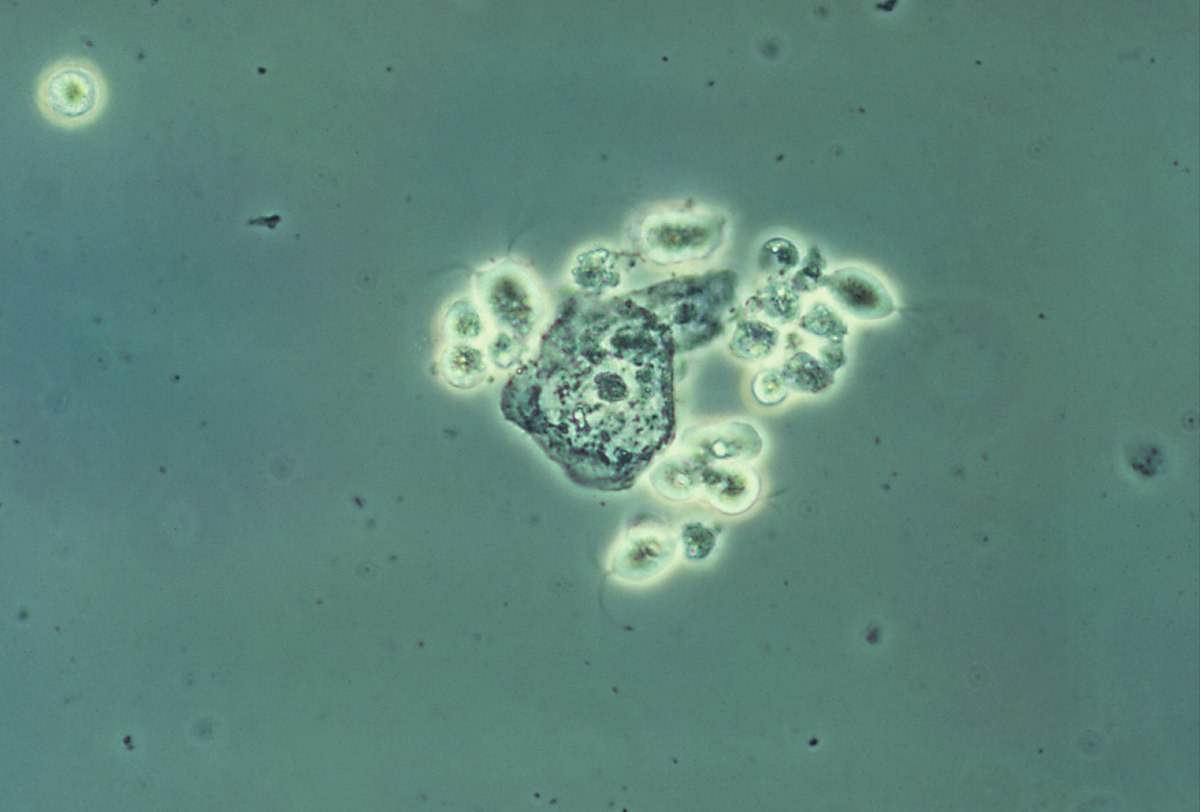
Imagen de montaje húmedo de secreciones vaginales que muestra varios protozoos de T. vaginalis (imagen con contraste)
Imagen: “Trichomonas vaginalis” por CDC. Licencia: Public Domain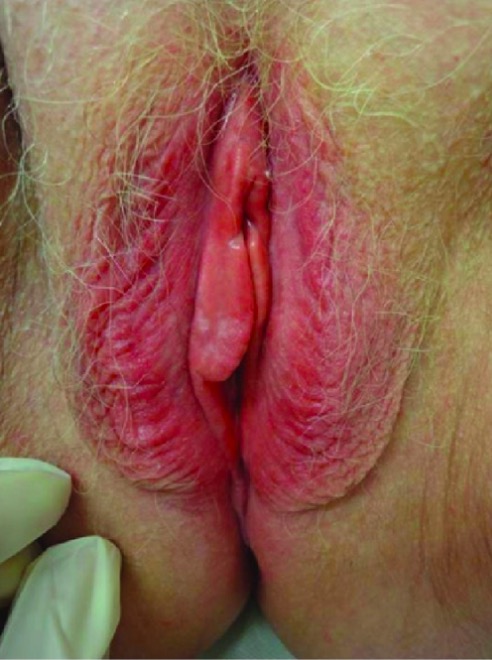
Hallazgos del examen físico en la dermatitis de contacto:
Este paciente tuvo una reacción alérgica a los productos de higiene, lo que provocó una piel roja y edematosa.