El vitíligo es el trastorno despigmentante más común y está causado por la destrucción de los melanocitos. La etiología es desconocida; sin embargo, los factores genéticos y autoinmunes pueden estar relacionados. Los pacientes presentan máculas o parches hipo o despigmentados que suelen aparecer en la cara, las manos, las rodillas y/o los genitales. El diagnóstico es clínico. El tratamiento depende de la gravedad y puede incluir protección solar, esteroides tópicos u orales, inhibidores de la calcineurina tópicos, inmunosupresores y fototerapia.
Última actualización: Abr 13, 2022
El vitíligo es una afección cutánea progresiva en la que se produce una destrucción de los melanocitos, que da lugar a la pérdida de la pigmentación cutánea.
La causa del vitíligo es desconocida, pero se ha postulado que es el resultado de múltiples factores.
El vitíligo da lugar a zonas hipopigmentadas o despigmentadas.
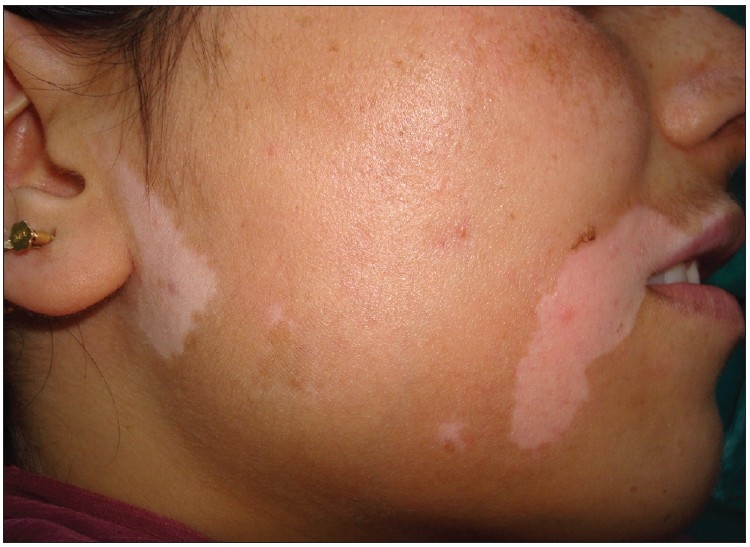
Grandes parches de hipopigmentación en un paciente con vitíligo
Imagen: “Split thickness skin grafting in patients with stable vitiligo” por Sameem F, Sultan SJ, Ahmad QM. Licencia: CC BY 2.0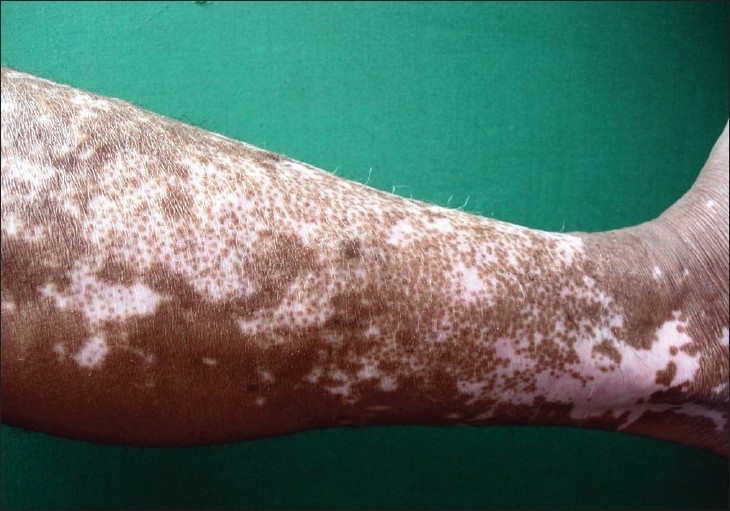
Despigmentación observada en un paciente con vitíligo
Imagen: “Vitiligo and the melanocyte reservoir” por Falabella R. Licencia: CC BY 2.0El diagnóstico suele ser clínico. Sin embargo, se pueden utilizar los siguientes exámenes si el diagnóstico no está claro:
Actualmente no existe cura. El objetivo del tratamiento es, por lo general, ralentizar la progresión de la enfermedad y mejorar la apariencia estética.