El tifus epidémico es una enfermedad febril causada por la bacteria gramnegativa intracelular obligada Rickettsia prowazekii. El tifus epidémico también se conoce como tifus transmitido por los piojos o fiebre de la cárcel, y sus síntomas incluyen fiebre alta, cefalea, mialgias, tos seca, delirio, estupor y erupción. El tifus epidémico no tratado puede provocar hipotensión, shock y muerte. R. prowazekii puede transmitirse por las picaduras de ácaros, pulgas o piojos infectados. La desnutrición, las enfermedades crónicas, el hacinamiento y la falta de higiene son factores que conducen a la propagación del tifus epidémico. La mejora de la nutrición y la higiene puede ayudar a prevenir la propagación, disminuyendo así el riesgo de infecciones por tifus. El principal método de tratamiento es el uso del antibiótico doxiciclina.
Última actualización: Ene 9, 2025
El tifus epidémico es una enfermedad febril potencialmente letal causada por la bacteria gram-negativa intracelular obligada Rickettsia prowazekii.
Transmisión:
Factores de riesgo:
Geografía:
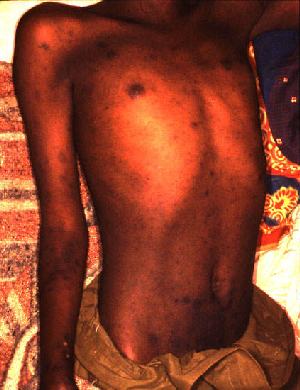
Erupción en un paciente con tifus epidémico
Imagen: “Tifus epidémico Burundi” por D. Raoult, V. Roux, J.B. Ndihokubwayo, G. Bise, D. Baudon, G. Martet y R. Birtles. Licencia: Dominio PúblicoAntibióticos:
Prevención:
Pronóstico: