El síndrome nefrótico es un trastorno renal causado por afecciones que aumentan la permeabilidad de las barreras de filtración glomerular. El síndrome nefrótico afecta a todos los grupos etarios, pero tiene una mayor prevalencia pediátrica. Este trastorno puede deberse tanto a causas primarias (renales) como secundarias (sistémicas). La enfermedad de cambios mínimos es la presentación más común en los niños. Las características distintivas incluyen proteinuria de > 40 mg/m²/día, hipoalbuminemia, hipercolesterolemia y edema. El diagnóstico se basa en los antecedentes, el examen físico, las pruebas de laboratorio que confirman la proteinuria de rango nefrótico y el estudio de la enfermedad sistémica. En algunos casos se recomiendan las pruebas genéticas. Los esteroides son el tratamiento inicial en una presentación clásica de la enfermedad de cambios mínimos que suele responder a los esteroides. En otros casos, está indicada la biopsia renal. El tratamiento y el pronóstico varían según la causa subyacente y la respuesta a los esteroides.
Última actualización: May 3, 2022
El síndrome nefrótico es un trastorno renal caracterizado por aumento de la permeabilidad de las barreras de filtración glomerular que conduce significativamente a una proteinuria grave.
Las características clásicas incluyen:
Los diferentes sistemas de clasificación general pueden superponerse:
El síndrome nefrótico idiopático se clasifica además en función de la respuesta a los esteroides:
Congénita/infantil:
Primaria (90% idiopática):
Secundaria:
La estructura del glomérulo crea un sistema de filtración, la barrera de filtración glomerular, compuesta por:
En circunstancias normales, el paso de las proteínas a través de la barrera de filtración glomerular está controlado por su tamaño o carga.
Los factores genéticos o inmunitarios provocan:
Efectos:
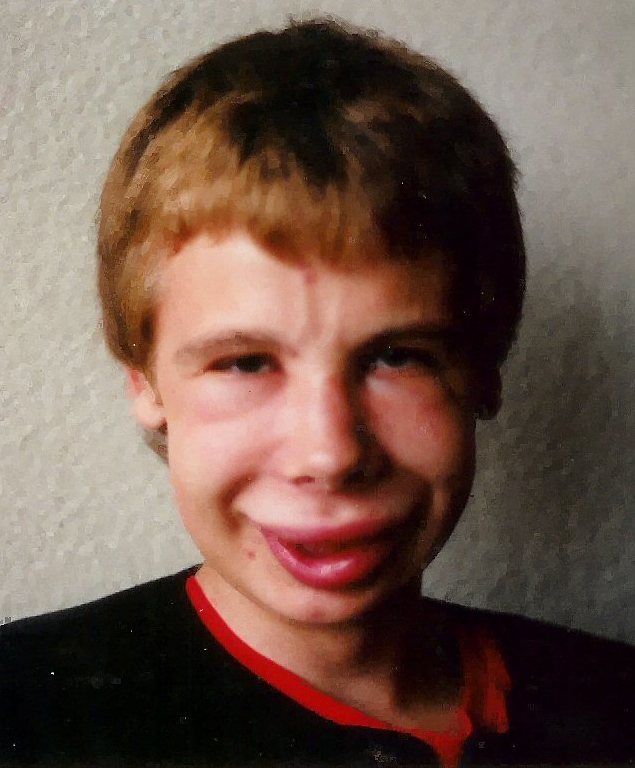
Síndrome nefrótico:
La afección se acompaña de retención de agua y sodio. La imagen muestra aumento de volumen/edema facial. El grado de edema puede variar entre un ligero edema en los párpados que disminuye durante el día, hasta un aumento de volumen que afecta a las extremidades inferiores, pasando por una aumento de volumen generalizado o anasarca.
| Síndrome nefrótico | Síndrome nefrítico | |
|---|---|---|
| Edema | ++++ | ++ |
| Presión arterial | Normal/elevada | Elevada |
| Proteinuria | ++++ | ++ |
| Hematuria | – o microscópica | +++ |
| Otras características |
|
|
| Síndrome nefrótico | Pruebas de laboratorio y adicionales | Resultados de la biopsia renal |
|---|---|---|
| Enfermedad de cambios mínimos | La función renal se mantiene generalmente buena; no hay hematuria |
|
| Glomeruloesclerosis focal y segmentaria | Puede haber hematuria en la orina |
|
| Proliferación mesangial | Puede haber hematuria en la orina |
|
| Glomerulonefritis membranoproliferativa (un patrón de lesión glomerular con los tipos I–III) | ↓ C3 |
|
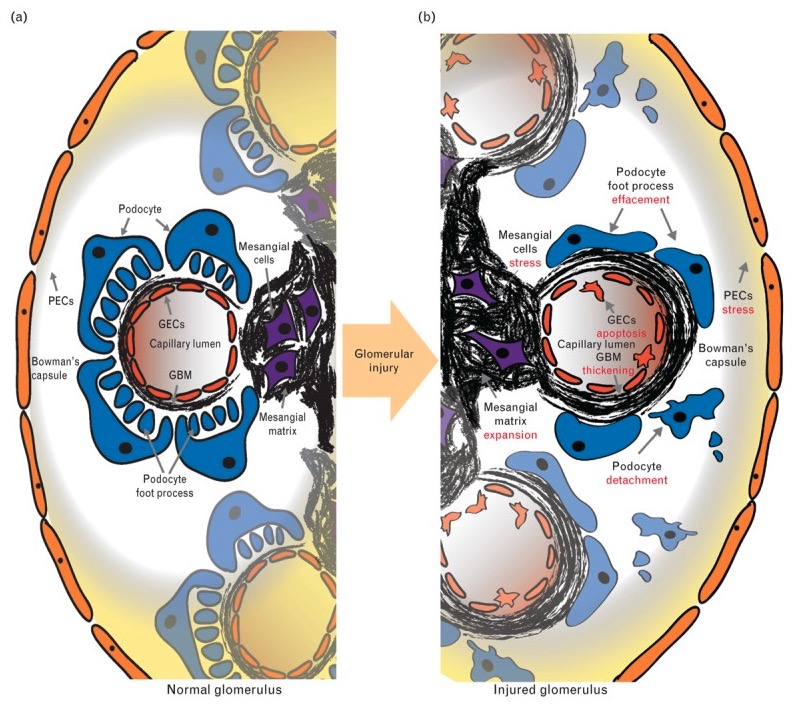
Glomérulo normal versus enfermedad glomerular:
La estructura normal (a): Las PEC (células epiteliales parietales, por sus siglas en inglés) revisten la cápsula de Bowman; los podocitos, las GEC (células endoteliales glomerulares, por sus siglas en inglés) forman la pared capilar; y las células mesangiales están situadas en el centro del penacho glomerular. Los dos principales compartimentos de la matriz extracelular son la membrana basal glomerular y la matriz mesangial.
En la lesión glomerular (b): Los cambios morfológicos se observan en todo el espectro de la enfermedad glomerular e incluyen la proliferación de células mesangiales, la expansión de la matriz mesangial (que se observa en la nefropatía proliferativa mesangial y en la glomerulonefritis membranoproliferativa, el engrosamiento de la membrana basal glomerular (que se observa en la glomerulonefritis membranoproliferativa), el borramiento de las protuberancias del pie del podocito y el desprendimiento del podocito (que se observa en la glomeruloesclerosis focal y segmentaria y en la enfermedad de cambios mínimos).
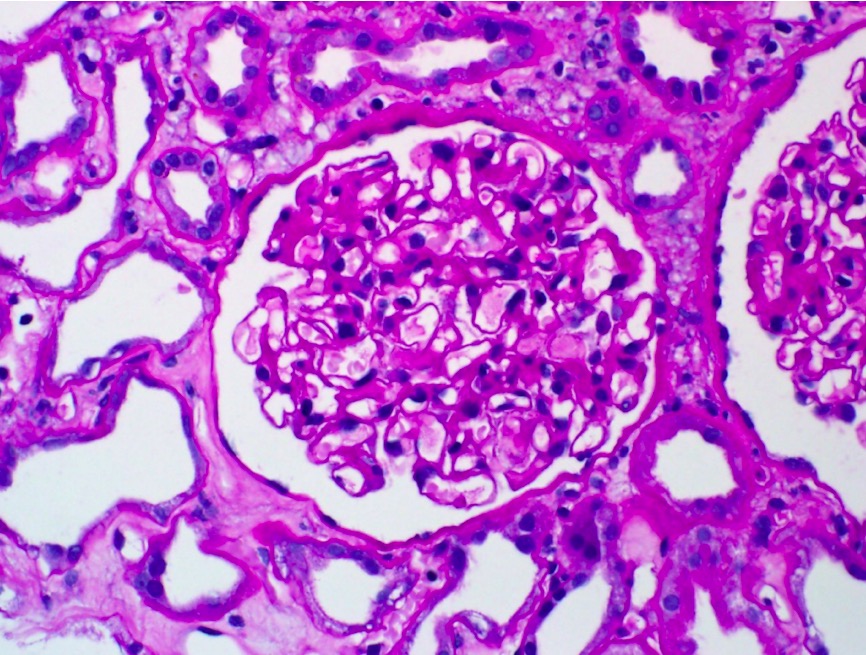
Enfermedad de cambios mínimos:
La microscopía óptica no muestra evidencia de semilunas celulares, necrosis fibrinoide o hipercelularidad endocapilar.
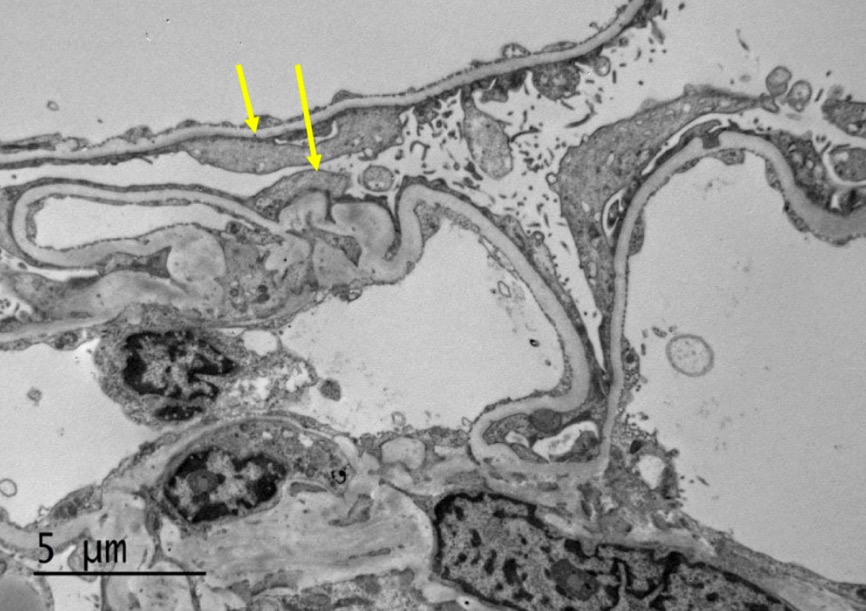
Microscopía electrónica de enfermedad de cambios mínimos:
La imagen muestra el borramiento difuso de las protuberancias del pie del podocito (flechas). Las membranas basales de las asas capilares son uniformes y de grosor normal. No se identifica hipercelularidad del asa capilar ni esclerosis o depósitos electrónicamente densos. La matriz mesangial no está expandida y no presenta hipercelularidad ni depósitos electrónicamente densos. Las membranas basales tubulares no muestran evidencia de depósitos de tipo inmunológico.
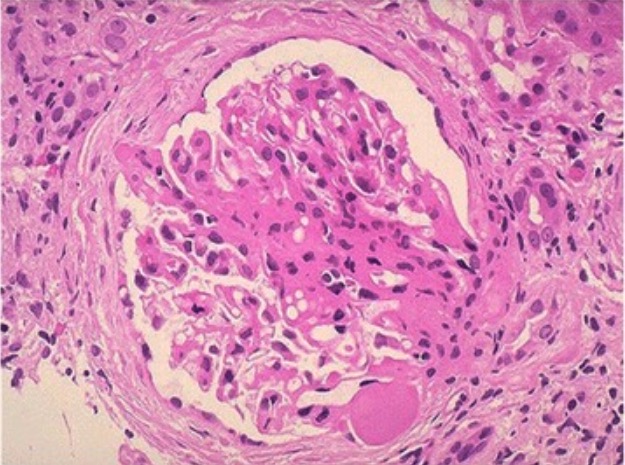
Microfotografía de la glomerulosclerosis focal y segmentaria:
Una zona de esclerosis de colágeno atraviesa el centro del glomérulo.