El síndrome de Horner es una afección que resulta de la interrupción en la inervación simpática de los ojos. El síndrome suele ser idiopático, pero puede ser causado directamente por un traumatismo de la cabeza y del cuello, una enfermedad cerebrovascular o un tumor del SNC. El síndrome de Horner se clasifica como de 1er orden (central), 2do orden (preganglionar) o 3er orden (posganglionar) según sea la ubicación de la lesión a lo largo de la vía simpática. La ptosis parcial, la miosis y la anhidrosis facial son los signos clásicos del síndrome de Horner y forman una tríada característica. También pueden estar presentes otros signos neurológicos asociados, dependiendo de la ubicación de la lesión y pueden ayudar a determinar la causa. El síndrome se diagnostica mediante el uso de colirios de cocaína, apraclonidina o hidroxianfetamina. El tratamiento del síndrome de Horner requiere el tratamiento de la afección subyacente.
Última actualización: Feb 4, 2023
El síndrome de Horner, también conocido como paresia oculosimpática, es una afección que resulta de la interrupción de la inervación simpática de los ojos. El síndrome se caracteriza por la tríada clásica de:
El síndrome de Horner puede resultar de una lesión en cualquier parte de la vía simpática trineuronal que inervan los ojos. La inervación comienza en el hipotálamo posterolateral y termina en los nervios ciliares largos que inervan el dilatador del iris y los músculos de Müller (músculo tarsal superior).
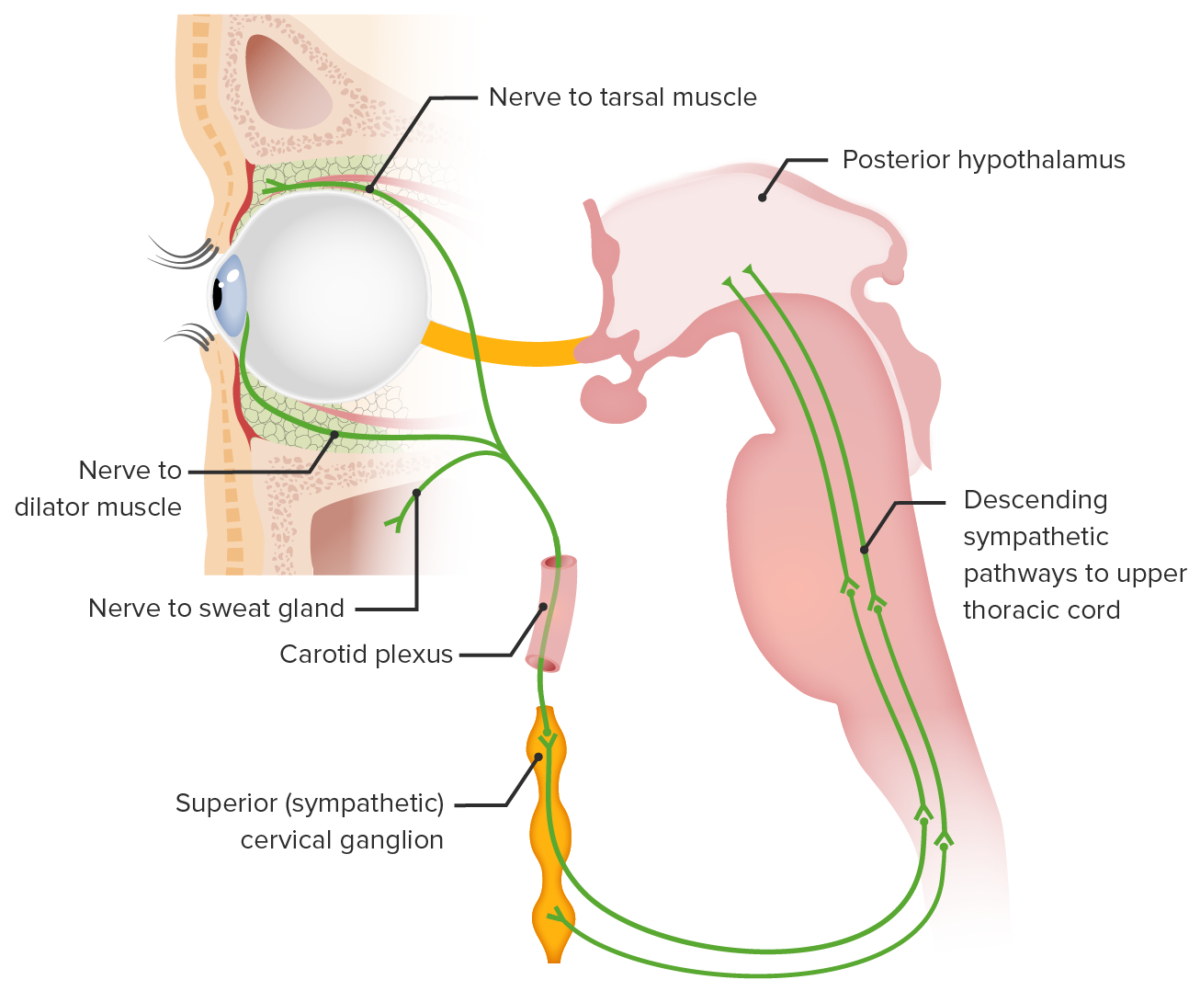
Los circuitos neuronales implicados en el síndrome de Horner:
1) Las fibras simpáticas hipotalámicas posteriores hacen sinapsis en el centro ciliospinal de Budge (C8-T2).
2) Las fibras preganglionares atraviesan el plexo braquial para hacer sinapsis en el ganglio cervical superior.
3) Las fibras postganglionares ascienden en la vaina carotídea para inervar las estructuras objetivo.
La mayoría de los casos de síndrome de Horner son idiopáticos. De las causas identificadas, la etiología depende de la localización de la lesión. Las causas varían entre la población adulta y la pediátrica.
El síndrome de Horner es el resultado de la interrupción de la inervación simpática del ojo. Los síntomas dependen de la ubicación de la lesión y la gravedad depende de la gravedad de la denervación.