La sepsis se define como un síndrome de respuesta sistémica potencialmente mortal causado por virus, bacterias, hongos y parásitos, o toxinas liberadas por estos organismos. Los neonatos y los niños son especialmente propensos a la sepsis debido a su sistema inmunitario inmaduro. Las personas afectadas pueden presentar síntomas localizados específicos de una fuente de infección, pero a menudo pueden quejarse de síntomas sistémicos inespecíficos. El diagnóstico se basa en los antecedentes clínicos, el examen, las pruebas de laboratorio y la imagenología. Un alto índice de sospecha, un diagnóstico rápido y una intervención clínica con la terapia adecuada son importantes para lograr resultados favorables.
Última actualización: Oct 28, 2022
Sepsis:
Sepsis severa:
El shock séptico es una sepsis grave que no responde a la reanimación con líquidos.
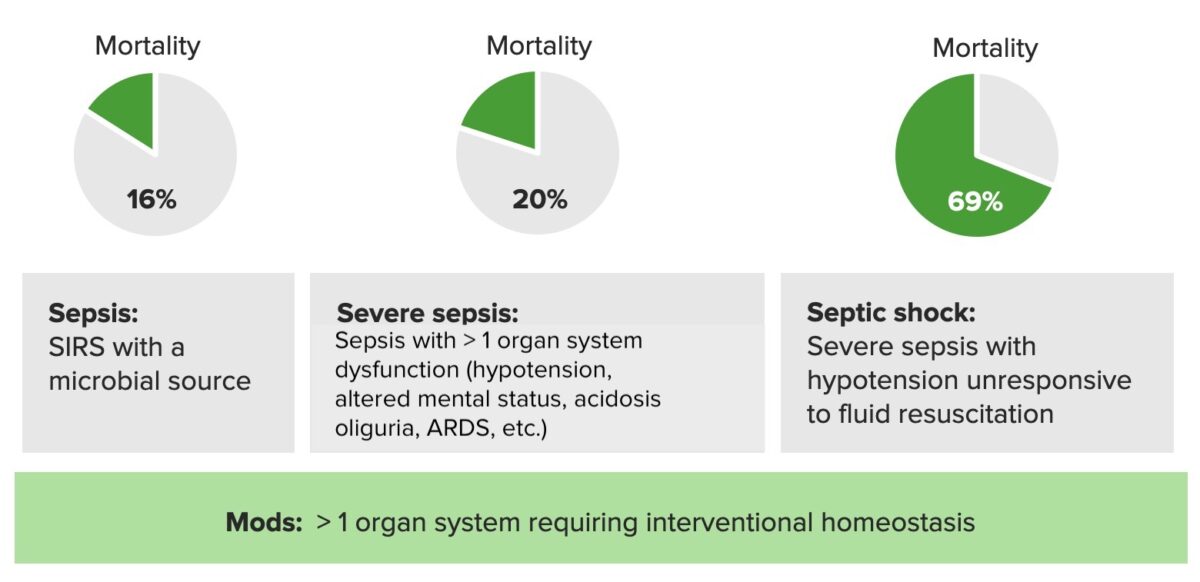
Tasas de mortalidad en sepsis, sepsis grave y shock séptico:
SIRS: síndrome de respuesta inflamatoria sistémica
ARDS: síndrome de distrés respiratorio agudo
La capacidad del huésped para resistir el daño directo del patógeno y la respuesta del sistema inmunológico determina si una infección puede controlarse o si resultará en sepsis.
| Fase inicial | Fase séptica | Fase tardía |
|---|---|---|
|
|
|