La reacción de hipersensibilidad tipo IV, o hipersensibilidad retardada, es una respuesta mediada por células a la exposición de antígenos. La reacción implica a los linfocitos T, no a los anticuerpos, y se desarrolla durante varios días. Los linfocitos T previamente sensibilizados inician la defensa inmune, lo que provoca daño tisular. Los linfocitos T colaboradores activan un proceso mediado por citoquinas, mientras que los linfocitos T citotóxicos liberan directamente citotoxinas a las células infectadas o disfuncionales, provocando lisis celular. Las manifestaciones clínicas dependen del sistema implicado, por lo que las pruebas de diagnóstico se basan en los antecedentes y los hallazgos. El tratamiento incluye el control de los efectos de la respuesta inmune con glucocorticoides y terapia inmunosupresora, al mismo tiempo que se controlan las complicaciones asociadas a la enfermedad.
Última actualización: Nov 24, 2024
Fase de sensibilización
Fase efectora
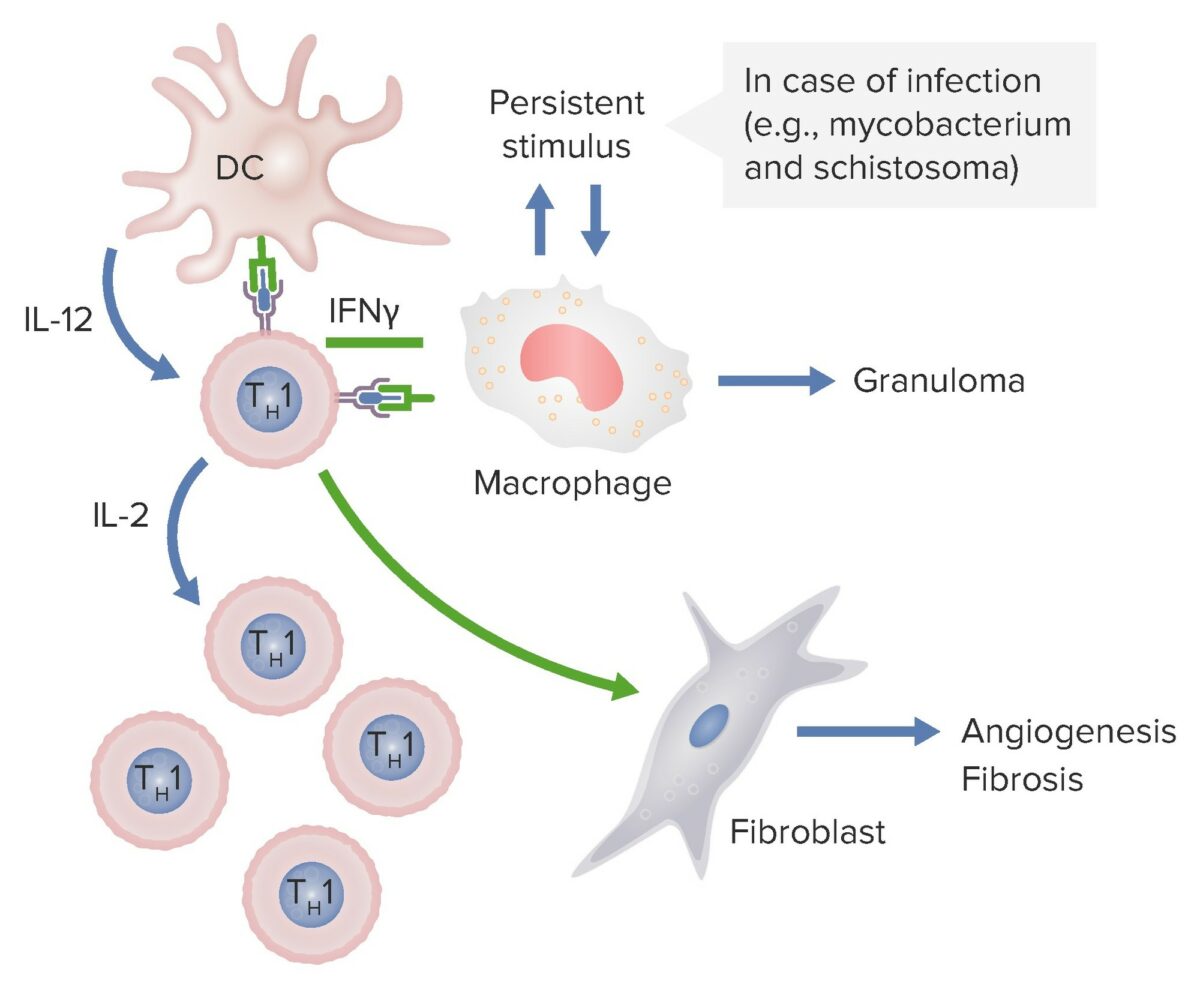
En el diagrama anterior, las células dendríticas están liberando IL-12 que activa a los linfocitos Th1 CD4. Estos linfocitos Th1 producen IL-2 estimulando la producción de más subconjuntos de linfocitos T Th1. Los linfocitos colaboradores también liberan interferon-gamma, que activa a los macrófagos y a los fibroblastos para causar angiogénesis y fibrosis. Si estos macrófagos son estimulados persistentemente por patógenos como micobacterias y esquistosoma, se forman granulomas.
Imagen por Lecturio.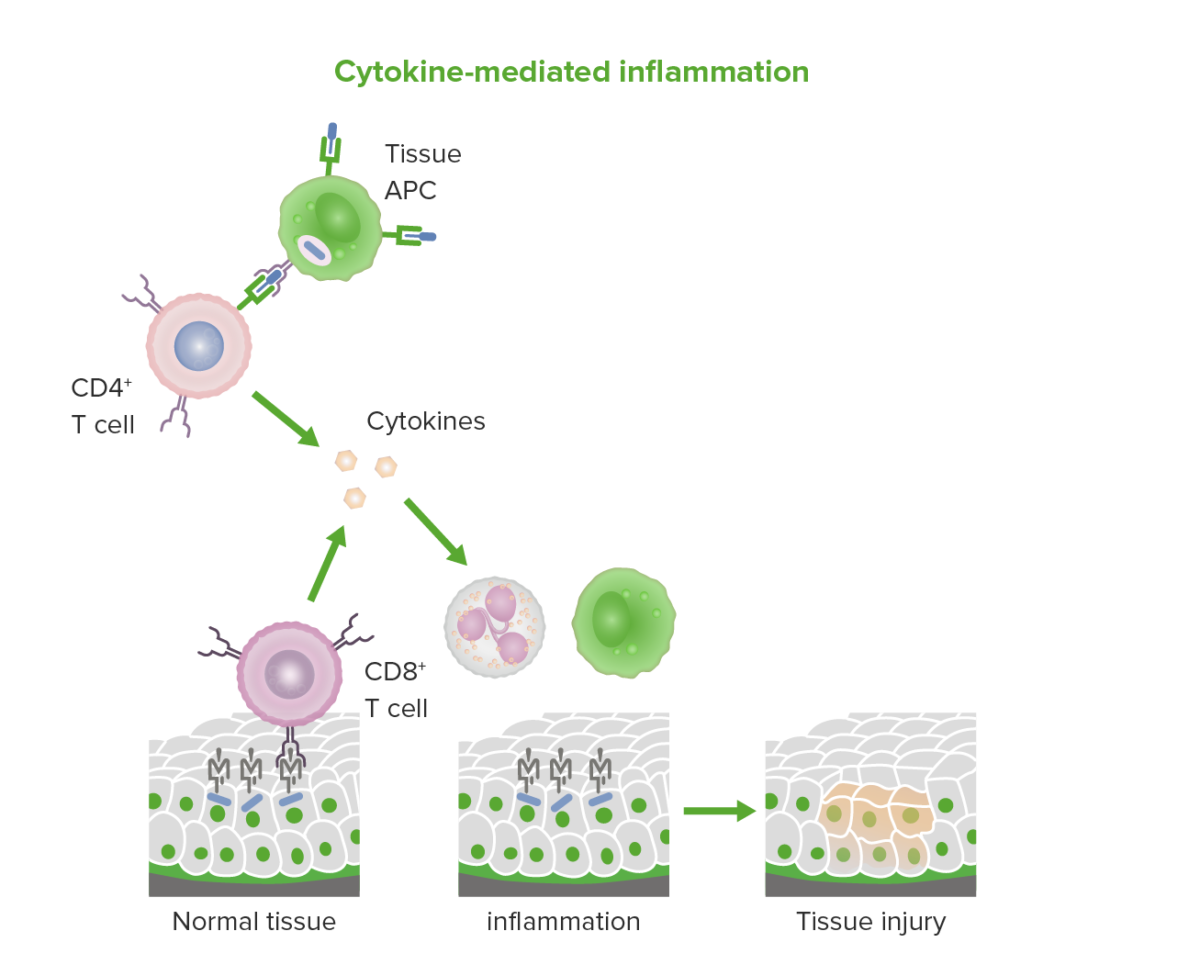
Inflamación mediada por citoquinas y linfocitos T citotóxicos en la hipersensibilidad tipo IV.
Imagen por Lecturio.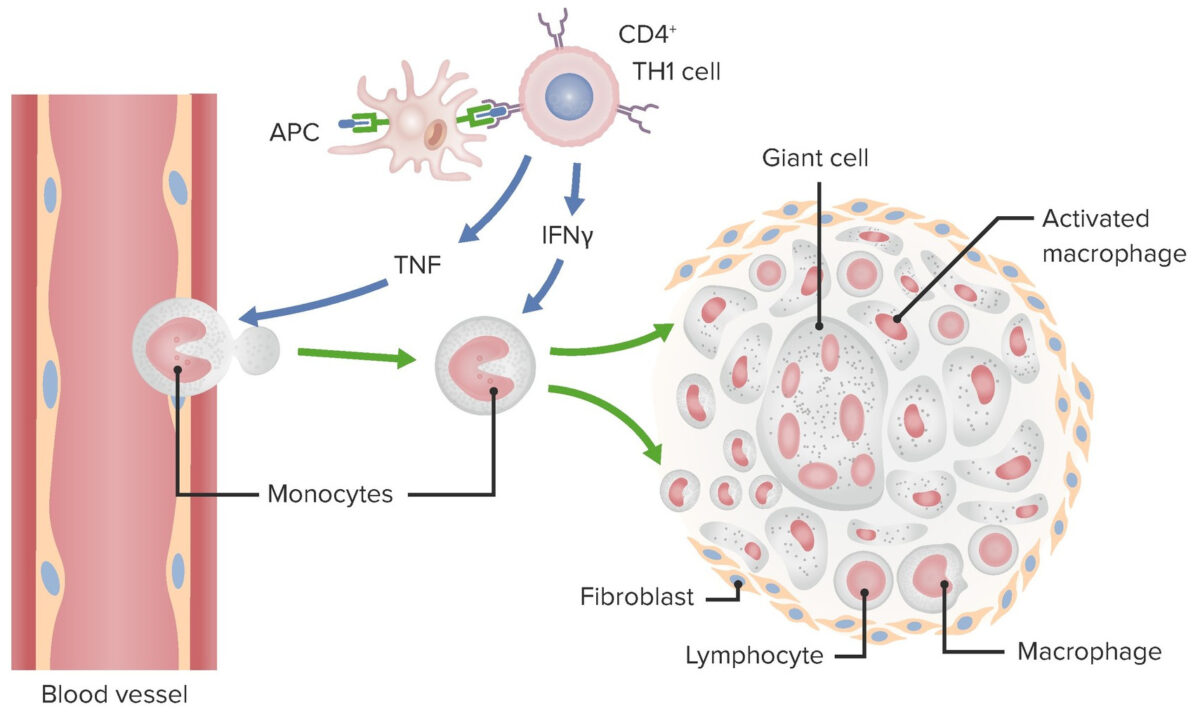
Mecanismo del Granuloma en la hipersensibilidad Tipo IV.
Imagen por Lecturio.| Enfermedad | Antígeno diana | Efectos |
|---|---|---|
| Dermatitis de contacto alérgica | Productos químicos ambientales como el urushiol (de la hiedra venenosa y el roble venenoso), metales (e.g., níquel), medicamentos tópicos | Necrosis epidérmica, inflamación, erupción cutánea y ampollas |
| Miocarditis autoinmune | Proteína de la cadena pesada de la miosina | Cardiomiopatía |
| Diabetes mellitus tipo I | Proteínas de las células beta pancreáticas (posiblemente insulina, glutamato descarboxilasa) | Insulitis, destrucción de células beta |
| Granulomas | Varios, dependiendo de la enfermedad subyacente | Lesión encapsulada que contiene macrófagos y otras células |
| Algunas neuropatías periféricas | Antígeno de células de Schwann | Neuritis, parálisis |
| Tiroiditis de Hashimoto | Antígeno de tiroglobulina | Hipotiroidismo, bocio, timitis folicular |
| Enfermedad inflamatoria intestinal | Microbiota entérica y/o autoantígenos | Hiperactivación de los linfocitos T, liberación de citoquinas, reclutamiento de macrófagos y otras células inmunológicas, inflamación |
| Esclerosis múltiple | Antígenos de la mielina (e.g., proteína básica de la mielina) | Destrucción de la mielina, inflamación |
| Artritis reumatoide | Posiblemente colágeno y/o auto-proteínas citrulinadas | Artritis crónica, inflamación, destrucción del cartílago articular y del hueso |
| Reacción a la tuberculina (prueba de Mantoux) | Tuberculina | La induración y el eritema alrededor del lugar de la inyección indican una exposición previa |
Dermatitis de contacto alérgica
Tuberculosis
Lepra
Sarcoidosis
Enfermedad de Crohn
Miocarditis autoinmune
Diabetes mellitus tipo I
Hipersensibilidad medicamentosa
Síndrome de Guillain-Barré