Los neutrófilos son un componente importante del sistema inmunológico y juegan un papel importante en la erradicación de infecciones. Un número bajo de neutrófilos circulantes, denominado neutropenia, predispone al cuerpo a infecciones recurrentes o sepsis, aunque los pacientes también pueden ser asintomáticos. La mayoría de las causas de neutropenia son adquiridas, incluida la neutropenia secundaria a infecciones, trastornos de la médula ósea y/o efectos secundarios de diversos medicamentos. El diagnóstico se realiza mediante hemograma y frotis de sangre periférica. El tratamiento está dirigido a prevenir y tratar las infecciones.
Última actualización: Abr 5, 2023
La neutropenia es una disminución en la cantidad de neutrófilos circulantes en la sangre, que generalmente se define como un recuento absoluto de neutrófilos de:
Los neutrófilos son los leucocitos más comunes. Los leucocitos son glóbulos blancos y son un componente importante del sistema inmunológico.
| Grupo de edad | Rango normal (células/µL) | Porcentaje de leucocitos que son neutrófilos |
|---|---|---|
| 1 día de vida | 5 000–21 000 | Aproximadamente el 60% |
| 1 mes de vida | 1 000–9 000 | Aproximadamente el 35% |
| ≥ 1 año de edad | 1 500‒8 500 | Aproximadamente el 31% |
| ≥ 10 años de edad | 1 500–8 000 | Aproximadamente 40 %–70% |
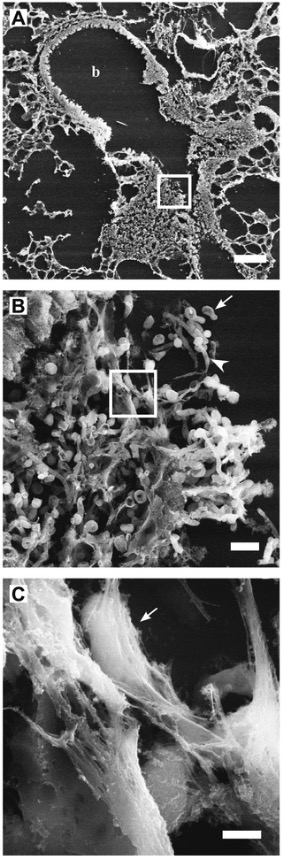
Imágenes de microscopio electrónico de barrido a diferentes aumentos para demostrar trampas extracelulares de neutrófilos (NET):
Las secciones son de Candida albicans: pulmones de ratón infectados 24 horas después del desafío intranasal.
A: Un bronquiolo (b) colonizado con C. albicans e infiltrado por células inmunitarias del huésped
B: imagen de alta resolución del área encuadrada del panel A que muestra el epitelio respiratorio del bronquiolo colonizado con formas de levadura C. albicans (flecha) e hifas (punta de flecha).
C: Imagen de alta resolución del área encuadrada del panel B que muestra NET que cubren superficies fúngicas (flecha).
Barra de escala en A = 100 µm, en B = 10 µm y en C = 2 µm
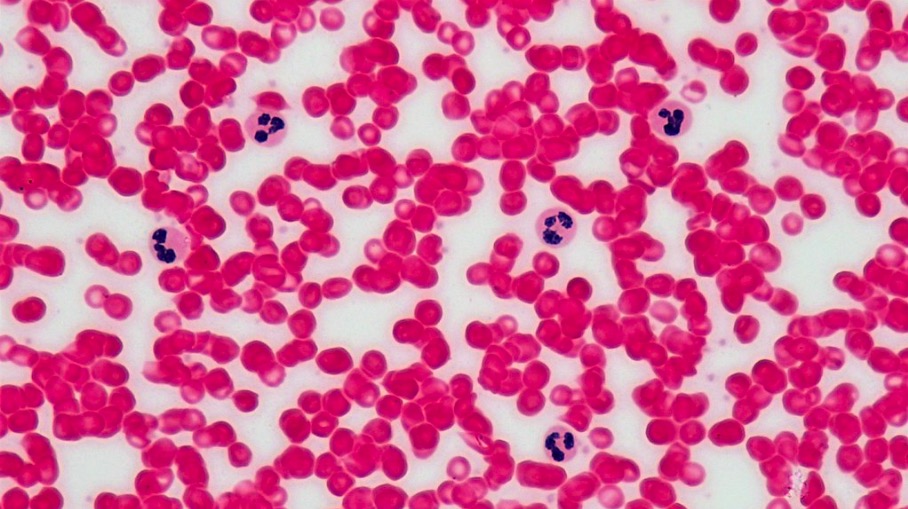
Tinción de Wright de un frotis de sangre periférica que muestra 5 neutrófilos maduros normales (células polimorfonucleares):
Obsérvese que cada neutrófilo tiene un núcleo denso dispuesto en 2–5 lóbulos y un citoplasma de color rosa pálido a azul. La granularidad fina del citoplasma solo puede apreciarse a mayor aumento. La vida útil de los neutrófilos en la sangre es de 6–10 horas.
Prevalencia:
La neutropenia puede ocurrir como una característica aislada o en asociación con otras anomalías hematológicas y/o defectos de la médula ósea (e.g., anemia megaloblástica o leucemia).
Los neutrófilos maduros son producidos por precursores en la médula ósea.
Los neutrófilos se pueden encontrar en tres compartimentos:
La neutropenia es comúnmente adquirida, a menudo después de infecciones o como efecto secundario de varios medicamentos diferentes. En raras ocasiones, la neutropenia puede ser “primaria” o heredada congénitamente como parte de un síndrome menos común.
Algunos medicamentos, incluidos muchos agentes de quimioterapia, producen mielosupresión predecible dependiente de la dosis. Muchos otros medicamentos están asociados con neutropenia aislada grave (conocida como reacción idiosincrásica a medicamentos), que generalmente ocurre dentro de los 3 meses posteriores al inicio del medicamento.
Medicamentos asociados con mielosupresión (lista parcial, incluye muchos agentes de quimioterapia e inmunosupresores):
Medicamentos asociados con la neutropenia por reacción idiosincrásica a medicamentos (lista parcial, los más comunes están resaltados):
La neutropenia se asocia con múltiples síndromes poco comunes. Ejemplos incluyen:
Los pacientes con neutropenia serán asintomáticos, presentarán infecciones o presentarán síntomas asociados con la causa subyacente de su neutropenia.
Los síntomas primarios relacionados directamente con la neutropenia involucran infecciones. Las infecciones virales pueden causar neutropenia, mientras que los pacientes con neutropenia moderada a grave tienen más probabilidades de desarrollar una infección bacteriana o fúngica. Los pacientes con neutropenia pueden presentar:
Organismos más comunes que causan infecciones recurrentes, oportunistas y/o graves:
Los hallazgos clínicos dependerán de la localización de la infección y el organismo causal y, con mayor frecuencia, pueden incluir:
Nota: los pacientes no tienen un mayor riesgo de infecciones virales o parasitarias, ya que los neutrófilos no neutralizan estas infecciones.
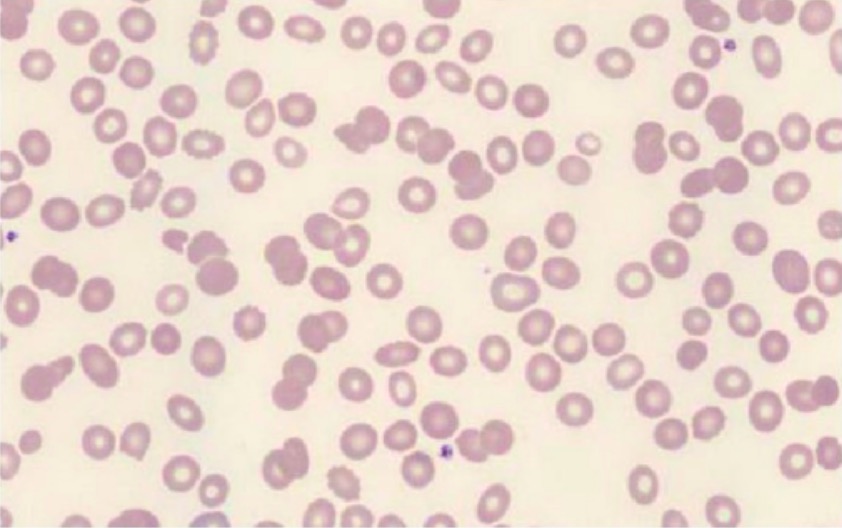
Frotis de sangre periférica de un paciente con lupus eritematoso sistémico (LES) que muestra escasez de neutrófilos
Imagen: “Peripheral blood smear” por Melissa Zhao. Licencia: CC BY 4.0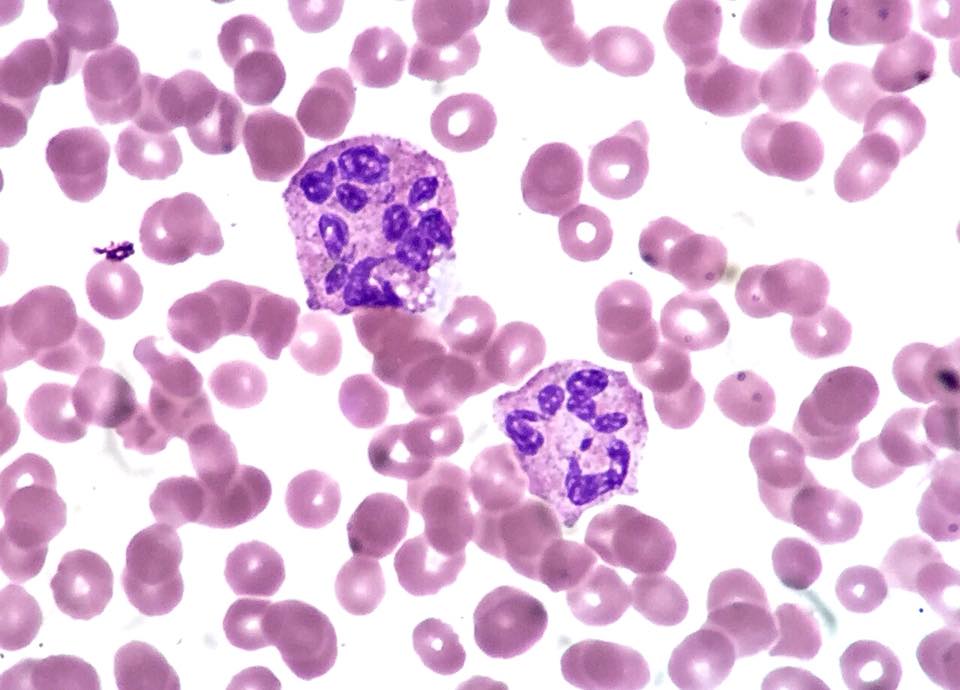
Frotis de sangre periférica de neutrófilos hipersegmentados observados en la deficiencia de folato o vitamina B12
Imagen: “Hypersegmented Neutrophils (36831145373)” por Ed Uthman. Licencia: CC BY 2.0Otras pruebas a considerar según la presentación clínica incluyen:
El tratamiento depende de la causa y el grado de la neutropenia.
La fiebre neutropénica es la complicación potencialmente mortal más común de la terapia contra el cáncer.