La mucormicosis es una infección fúngica angioinvasiva causada por múltiples hongos del orden Mucorales. Los hongos están presentes en todos los entornos, pero la mucormicosis es muy rara y casi siempre se produce en pacientes inmunocomprometidos. La inhalación de las esporas de los hongos puede causar mucormicosis rinocerebral o pulmonar, la inoculación directa puede causar mucormicosis cutánea y la ingestión puede causar mucormicosis gastrointestinal. La presentación clínica se debe a que las hifas invaden los vasos sanguíneos, causando trombosis y necrosis tisular. El diagnóstico se confirma mediante la identificación del organismo en la histopatología de las muestras de biopsia. Los pacientes deben ser tratados agresivamente con antifúngicos y resección quirúrgica de los tejidos infectados.
Última actualización: Mar 22, 2022
Taxonomía:
Morfología:

Una vista microscópica de la muestra de biopsia muestra varias hifas cortas y plegadas con brotes no septados, anchos y en ángulo recto, que son característicos de la mucormicosis.
Imagen: “Histopathological findings” por Baezzat SR et al. Licencia: CC BY 2.5La mucormicosis es causada por muchas especies del orden Mucorales, que pueden clasificarse en función del lugar de la infección:
El orden Mucorales es común en el medio ambiente y se puede encontrar en:
Casi todas las infecciones se producen en presencia de una enfermedad subyacente:
Los pacientes comienzan con síntomas de sinusitis aguda. Los síntomas progresan debido a la propagación de la infección a las estructuras contiguas.
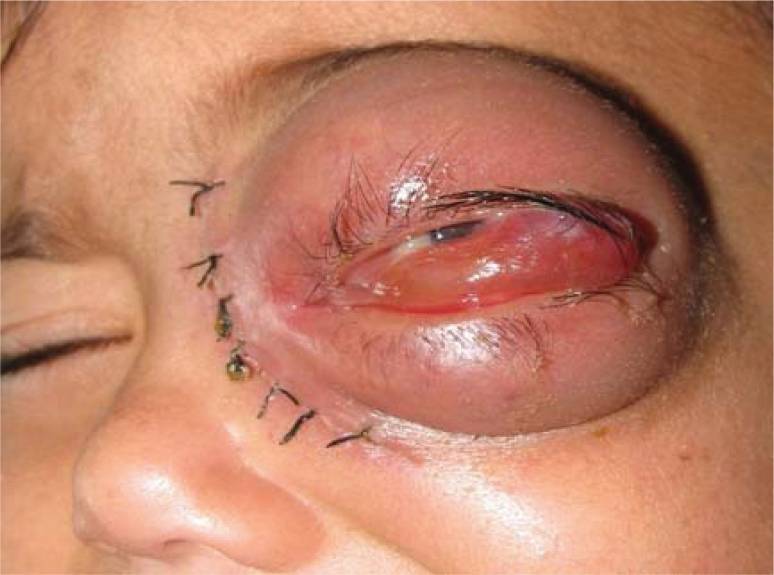
Inflamación del párpado superior e inferior en un paciente con afectación orbital por mucormicosis
Imagen: “Swelling of upper and lower lid in the patient with mucormycosis” por Badiee P et al. Licencia: CC BY 2.0Los pacientes con enfermedad pulmonar desarrollan una neumonía rápidamente progresiva (a menudo bilateral).
La enfermedad provoca úlceras necróticas en el tracto gastrointestinal (con más frecuencia en el estómago), que pueden conducir a perforación. Los signos y síntomas incluyen:
Se requiere un alto índice de sospecha para hacer el diagnóstico.
| Organismo | Mucorales | Aspergillus |
|---|---|---|
| Características |
|
|
| Transmisión |
|
|
| Cuadro clínico | Mucormicosis:
|
|
| Diagnóstico |
|
|
| Tratamiento |
|
|