Las organizaciones sanitarias y los LOS Neisseria programas de salud pública tienen como objetivo mejorar la salud de las personas y de la población. The Institute of Medicine (El Instituto de Medicina, IOM, por sus siglas en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum inglés) de los LOS Neisseria Estados Unidos define la atención médica de calidad como una atención segura, eficaz, centrada en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el paciente, oportuna, eficiente y equitativa. La calidad, definida de forma simple, es el grado de excelencia en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum comparación con estándares o puntos de referencia predeterminados. Las medidas de calidad utilizadas para determinar la calidad y mejorar la atención pueden categorizarse ampliamente de la siguiente manera: proceso, resultado, percepción del paciente, estructura organizacional y/o sistema. Un ejemplo de medidas de calidad basado en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum resultados es el número de personas que recibieron un servicio o una acción (como un examen de tamizaje de cáncer de mama) dividido por el número de personas que deberían haber recibido el servicio o acción en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum particular según un punto de referencia predeterminado. Una medida de calidad se define como buena si es importante, medible y factible. Se han desarrollado modelos para la mejora de la calidad para guiar los LOS Neisseria esfuerzos en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum la mejora de la calidad. LEAN LEAN Quality Measurement and Improvement, Plan-Do-Study-Act Plan-Do-Study-Act Quality Measurement and Improvement ( PDSA PDSA Quality Measurement and Improvement, por sus siglas en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum inglés) y 6 Sigma 6 Sigma Quality Measurement and Improvement son ejemplos de algunos de estos modelos. La clave para una mejora exitosa de la calidad es el compromiso de la organización con una cultura de mejora continua.
Last updated: Mar 25, 2022
Definiciones de calidad:
Las medidas de calidad en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el cuidado de la salud se desarrollan para:
Medidas de calidad:
Categorías:
Una medida de calidad se define como buena si es:
Los LOS Neisseria puntos de referencia o Benchmarking Benchmarking Method of measuring performance against established standards of best practice. Quality Measurement and Improvement ( en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum inglés) es el proceso de comparar el desempeño o la práctica clínica con un estándar predeterminado (benchmark, en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum inglés). El proceso puede ser interno o externo (local o nacional).
Una práctica clínica puede decidir que todos los LOS Neisseria proveedores en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el establecimiento deben aspirar a lograr niveles de colesterol de lipoproteínas de baja densidad < 100 para todas las personas con diabetes Diabetes Diabetes mellitus (DM) is a metabolic disease characterized by hyperglycemia and dysfunction of the regulation of glucose metabolism by insulin. Type 1 DM is diagnosed mostly in children and young adults as the result of autoimmune destruction of β cells in the pancreas and the resulting lack of insulin. Type 2 DM has a significant association with obesity and is characterized by insulin resistance. Diabetes Mellitus que acuden a su establecimiento.
Healthcare Effectiveness Data and Information Set (Conjunto de datos e información sobre la eficacia de la atención médica, HEDIS, por sus siglas en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum inglés):
La calidad de la atención médica está definida por el IOM utilizando 6 dominios:
Los LOS Neisseria equipos de práctica clínica adoptan la mejora de la calidad al AL Amyloidosis tener reuniones periódicas para abordar la calidad y el desempeño de los LOS Neisseria proyectos de mejora de la calidad. Los LOS Neisseria modelos y herramientas para la mejora de la calidad ayudan a guiar estas iniciativas.
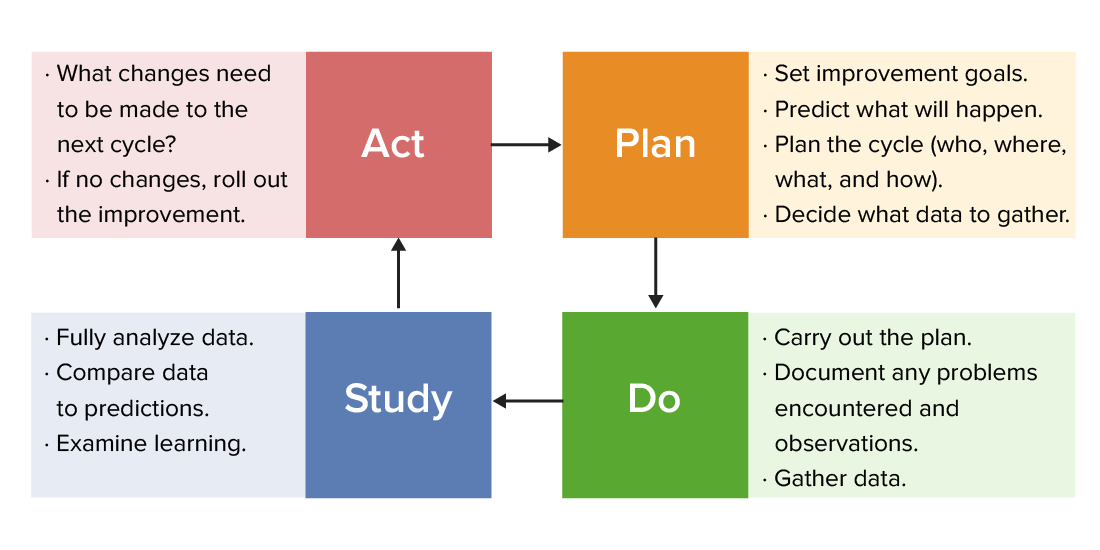
Un gráfico de Plan-Do-Study-Act
Imagen por Lecturio.