El lupus eritematoso sistémico (LES) es una afección inflamatoria autoinmune crónica que provoca el depósito de inmunocomplejos en los órganos, lo que da lugar a manifestaciones sistémicas. Las mujeres, en particular las de ascendencia afroamericana, son las más comúnmente afectadas. La presentación clínica puede variar mucho. Las características clínicas notables incluyen erupción malar, artritis no destructiva, nefritis lúpica, serositis, citopenia, enfermedad tromboembólica, convulsiones y/o psicosis. El diagnóstico se basa en criterios clínicos e incluye pruebas para determinar anticuerpos antinucleares (ANA, por sus siglas en inglés), anticuerpos específicos para LES y hallazgos clínicos específicos. El objetivo del tratamiento es controlar los síntomas y prevenir el daño de los órganos mediante el uso de corticosteroides, hidroxicloroquina e inmunosupresores.
Última actualización: Nov 2, 2022
Se desconoce el mecanismo exacto. Es probable que los pacientes tengan una predisposición genética a las células inmunitarias autorreactivas (linfocitos B y T).
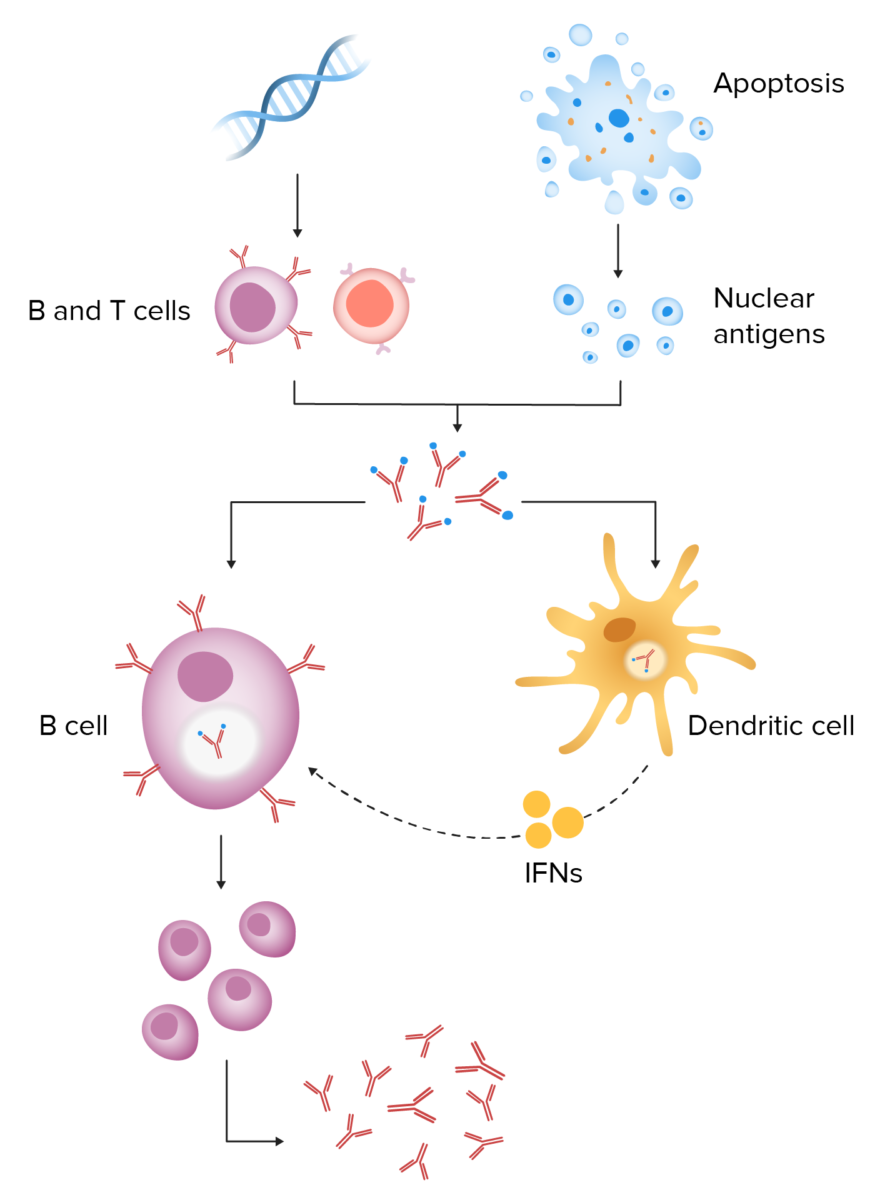
Patogénesis del lupus eritematoso sistémico:
La predisposición genética da como resultado linfocitos B y T autorreactivos. Cuando un desencadenante ambiental provoca la apoptosis celular, la eliminación defectuosa de los desechos celulares da como resultado una mayor exposición a los antígenos nucleares. Estos antígenos y autoanticuerpos conducen a la formación de inmunocomplejos. La endocitosis de los inmunocomplejos produce la liberación de interferón de las células dendríticas, lo que conduce a la activación continua de los linfocitos B y la producción persistente de anticuerpos.
La presentación clínica del LES es muy variable y puede incluir varios sistemas.
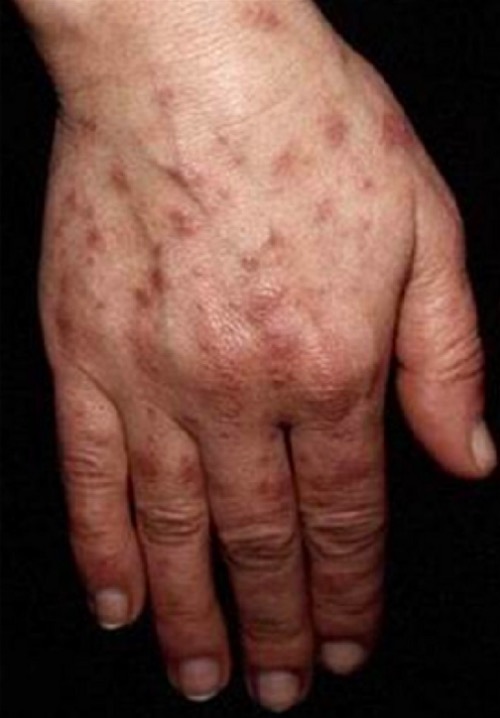
Lesiones fotosensibles en la mano de un paciente con LES
Imagen: “Photosensitive lesions” por Faculdade de Medicina de Lisboa, Clinica Universitária de Dermatologia, Avenido Prof. Egas Moniz, 1649-035 Lisboa, Portugal. Licencia: CC BY 3.0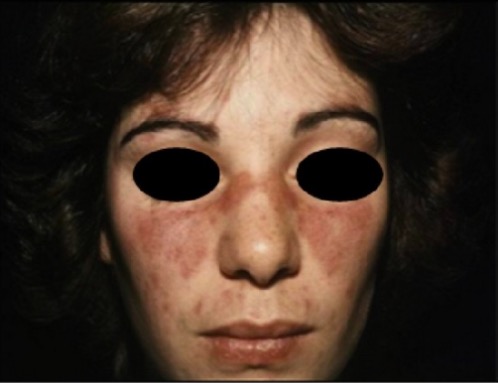
Erupción malar de LES: erupción típica en “mariposa” que no afecta los pliegues nasolabiales
Imagen: “Malar rash” por Faculdade de Medicina de Lisboa, Clinica Universitária de Dermatologia, Avenido Prof. Egas Moniz, 1649-035 Lisboa, Portugal. Licencia: CC BY 3.0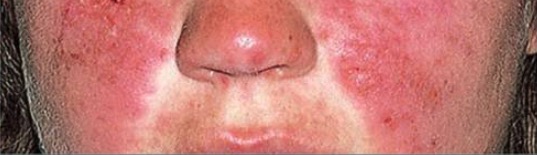
Erupción malar típica en un paciente con LES: obsérvese que no afecta los pliegues nasolabiales.
Imagen: “Typical features” por Department of Bacteriology and Immunology, Haartman Institute, University of Helsinki, Helsinki, Finland. Licencia: CC BY 4.0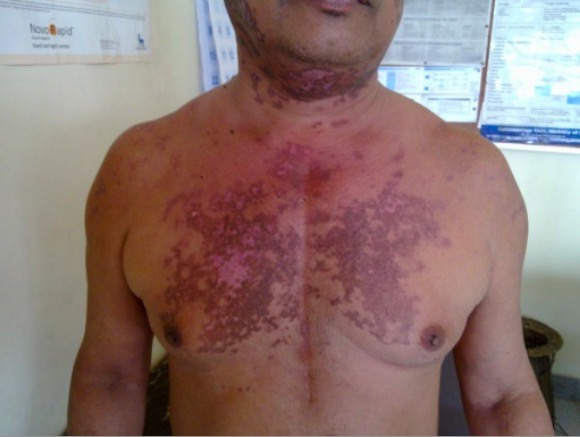
Erupción discoide en paciente con LES
Imagen : “Discoid rash on patient’s neck and chest” por Wards 45 and 46 A, National Hospital of Sri Lanka, Regent Street, Colombo, Sri Lanka. Licencia: CC BY 2.0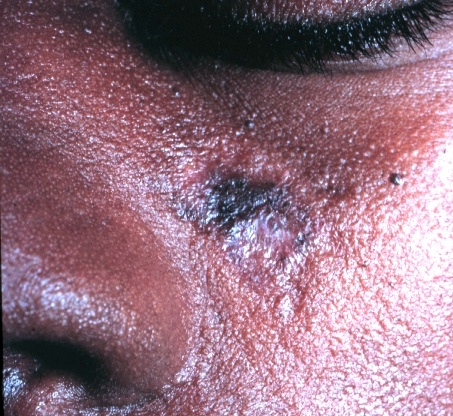
Presentación cutánea del lupus discoide:
La imagen muestra una placa descamada y cicatrización.
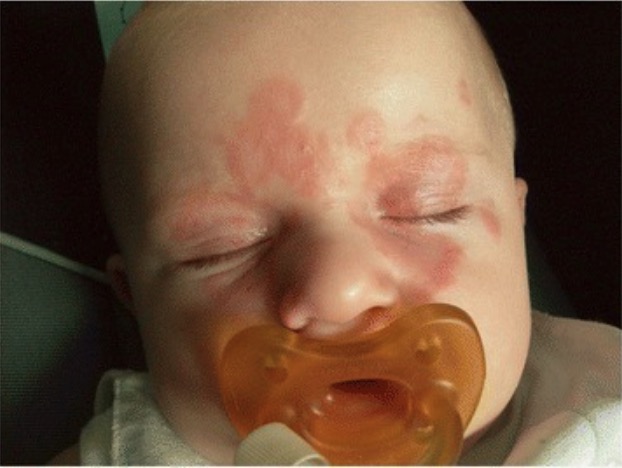
Presentación cutánea del lupus neonatal:
La erupción muestra lesiones anulares con bordes elevados.
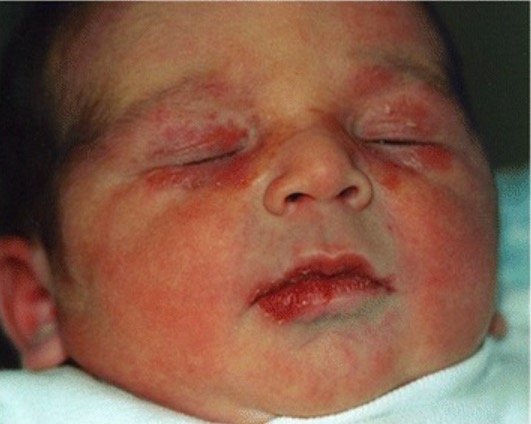
Presentación cutánea del lupus neonatal:
Se observan lesiones periorbitarias, descamativas y eritematosas.
Ante la sospecha inicial de LES: ANA
Si los ANA son positivos, se debe evaluar lo siguiente:
| Dominio | Criterios | Puntuación |
|---|---|---|
| Hallazgos clínicos | ||
| Constitucional | Fiebre | 2 |
| Mucocutáneos | Alopecia no cicatricial | 2 |
| Úlceras bucales | 2 | |
| Lupus cutáneo subagudo o discoide | 4 | |
| Lupus cutáneo agudo | 6 | |
| Musculoesqueléticos | > 2 articulaciones involucradas | 6 |
| Neurosiquiátricos | Delirium | 2 |
| Psicosis | 3 | |
| Convulsiones | 5 | |
| Serositis | Derrame pleural o pericárdico | 5 |
| Pericarditis aguda | 6 | |
| Hematológicos | Leucopenia | 3 |
| Trombocitopenia | 4 | |
| Hemólisis autoinmune | 4 | |
| Renales | Proteinuria | 4 |
| Biopsia renal con nefritis lúpica clase II o V | 8 | |
| Biopsia renal con nefritis lúpica clase III o IV | 10 | |
| Hallazgos inmunológicos | ||
| Anticuerpos específicos de LES | Anticuerpo anti-ADN de doble cadena o anticuerpo anti-Smith | 6 |
| Niveles de complemento | C3 o C4 bajos | 3 |
| C3 y C4 bajos | 4 | |
| Anticuerpos antifosfolípidos | Anticuerpo anticardiolipina o anticoagulante lúpico o anticuerpo anti-beta 2-glucoproteína | 2 |
Para ayudar a recordar algunos criterios, recuerde «SOAP BRAIN MD» (en inglés):
Como no existe un tratamiento definitivo disponible, el tratamiento está dirigido a controlar los brotes agudos, suprimir los síntomas y prevenir el daño a los órganos.
Para recordar las 3 causas más comunes de muerte en LES, recuerde: “Los pacientes con lupus mueren con enrojecimiento en las mejillas (Redness In their Cheeks)”.