La insuficiencia cardíaca es la compleja afección resultante de una incapacidad estructural y/o funcional del corazón para suministrar el gasto cardíaco normal para satisfacer las necesidades metabólicas. En la insuficiencia cardíaca, la alteración del llenado ventricular o de la eyección de sangre provoca fatiga, disnea y retención de líquidos o edema. La ecocardiografía puede confirmar el diagnóstico y dar información sobre la fracción de eyección. El tratamiento está dirigido a la eliminación del exceso de líquido y a la disminución de la demanda de oxígeno del corazón. El pronóstico depende de la causa subyacente, del cumplimiento del tratamiento médico y de la presencia de comorbilidades.
Última actualización: Sep 6, 2024
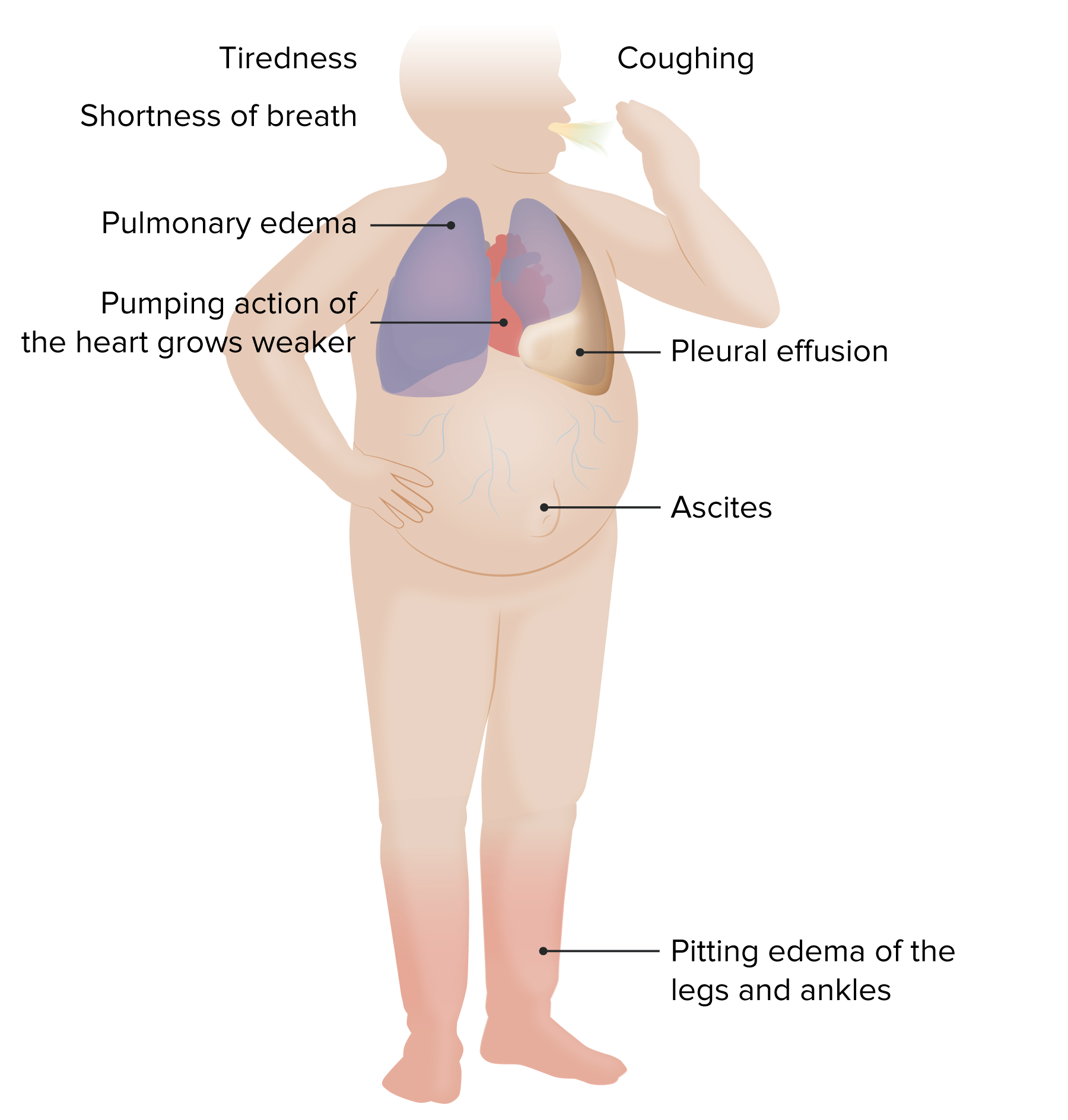
Síntomas/signos de insuficiencia cardíaca
Imagen por Lecturio.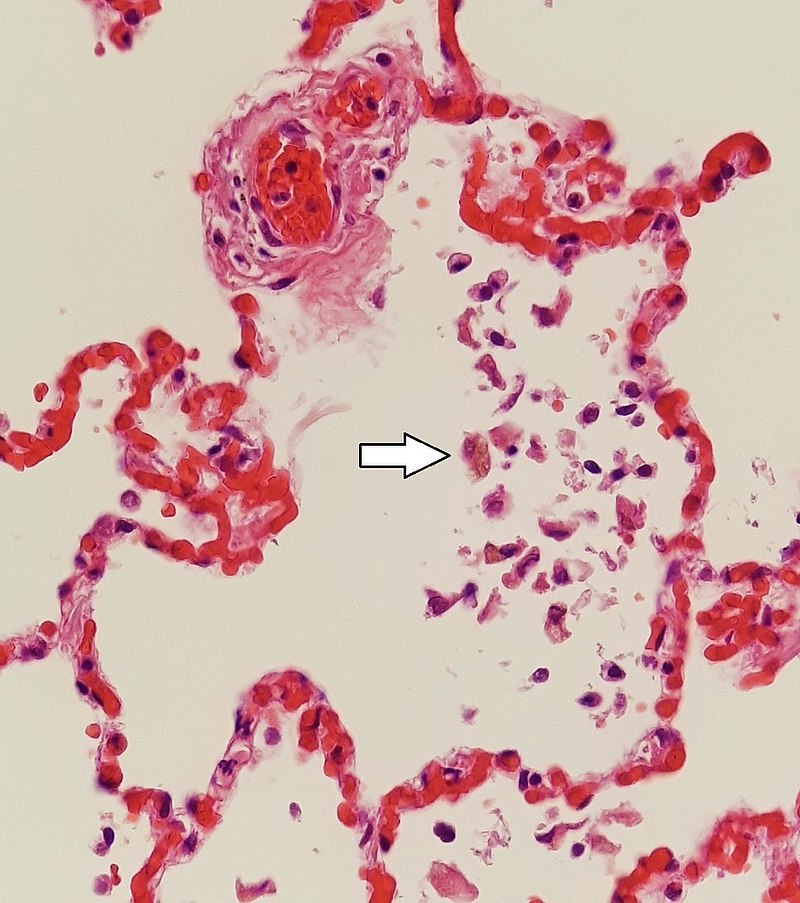
Los capilares pequeños y congestionados pueden reventar, dando lugar a una hemorragia intraalveolar marcada por macrófagos cargados de hemosiderina (flecha blanca). También conocidas como «células de insuficiencia cardíaca», estas células indican insuficiencia cardíaca congestiva.
Imagen: “Siderophages (one indicated by white arrow) and pulmonary congestion, indicating left congestive heart failure” por Mikael Häggström, M.D. – Own work. Licencia: CC0 1.0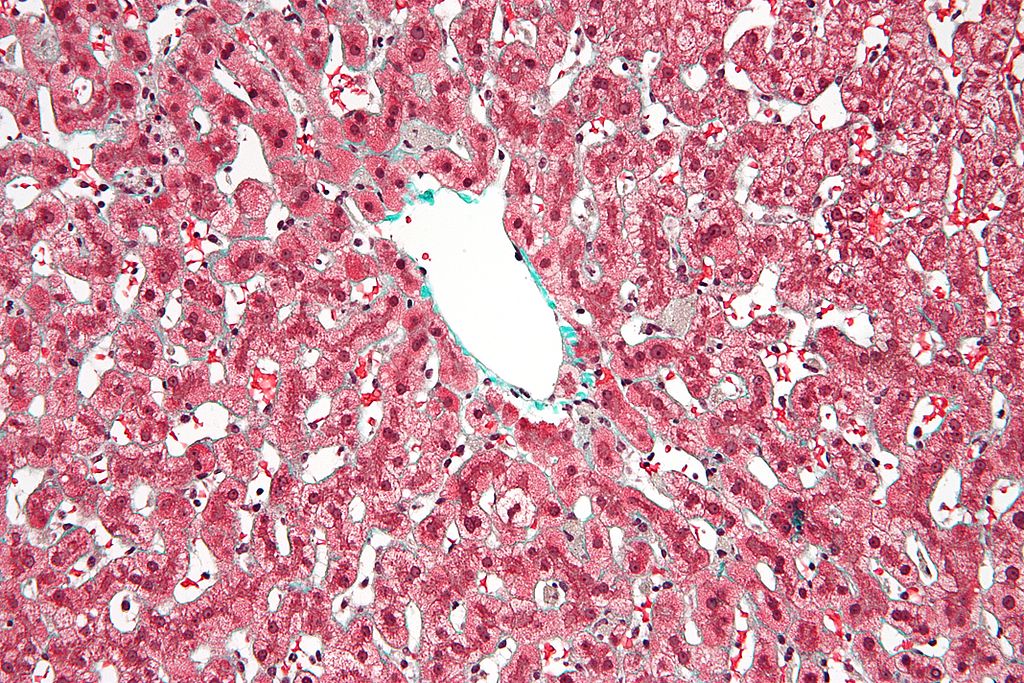
Micrografía de una hepatopatía congestiva o hígado en nuez moscada debido a una congestión venosa, generalmente debida a una insuficiencia cardíaca congestiva. Esto puede provocar una cirrosis cardíaca.
Imagen: “Congestive hepatopathy high mag” por Nephron – Own work. Licencia: CC BY-SA 3.0| Prueba | Hallazgos |
|---|---|
| BNP/pro-BNP |
|
| Radiografía de tórax |
|
| ECG |
|
| Ecocardiograma |
|
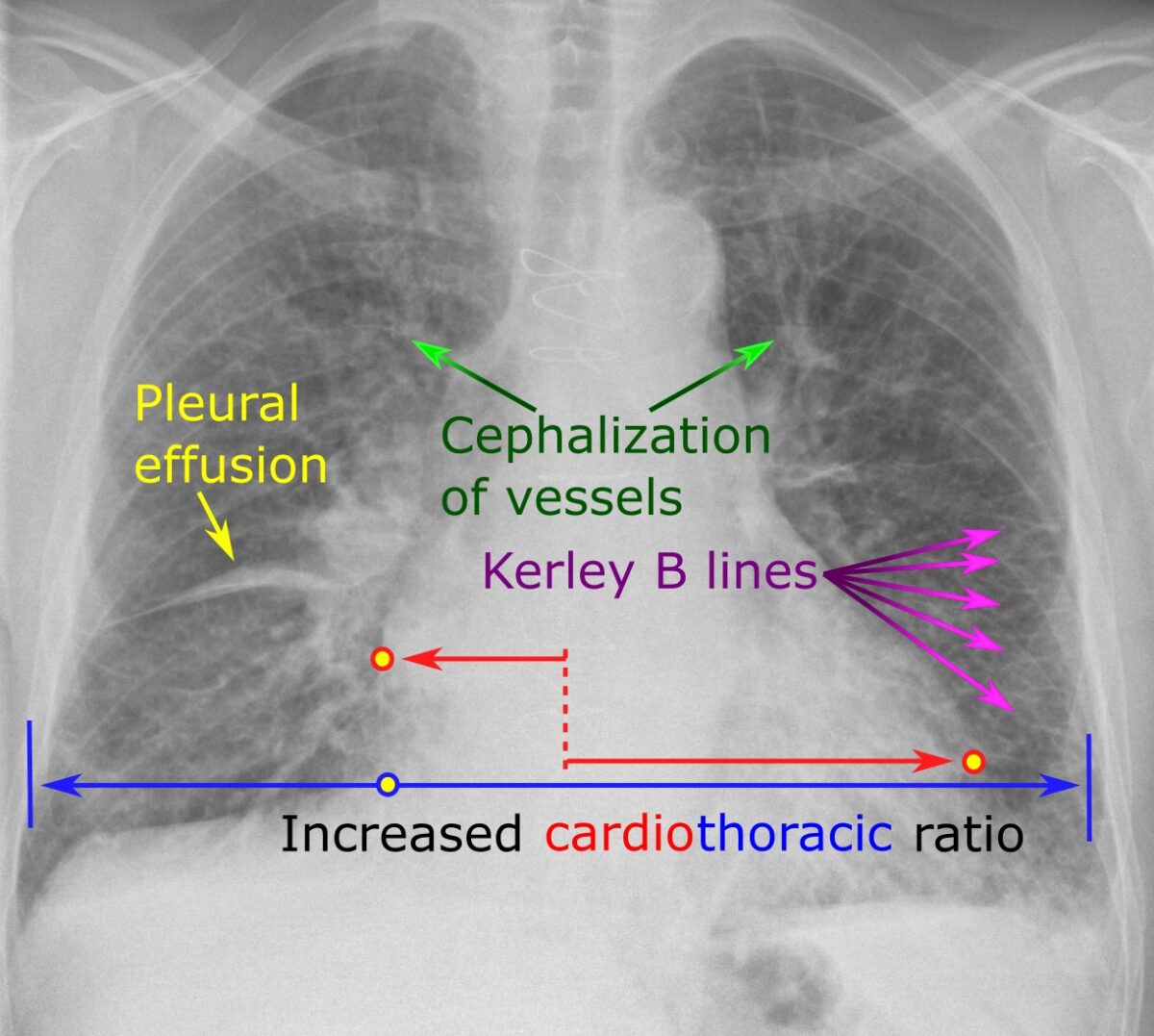
Radiografía de tórax que muestra los hallazgos característicos de la insuficiencia cardíaca
Imagen: “Chest radiograph with signs of congestive heart failure – annotated” por Mikael Häggström – Own work. Licencia: CC0 1.0Una buena mnemotecnia para recordar estos hallazgos en la radiografia de tórax es “ABCDE” (en inglés):
insuficiencia cardíaca, se realizan pruebas adicionales para determinar la etiología y la estratificación del riesgo mediante la clasificación del estadio de la insuficiencia cardíaca.
insuficiencia cardíaca inexplicada):
La descompensación aguda de la IC provoca dificultad respiratoria, generalmente debido a la acumulación de líquido en los pulmones (edema pulmonar).
Para recordar el tratamiento de la insuficiencia cardíaca aguda o la exacerbación de la insuficiencia cardíaca, recuerde la “LMNOP” (en inglés):
Las modificaciones del estilo de vida disminuyen la morbilidad y la mortalidad en la insuficiencia cardíaca.
Resumen:
Clases de medicamentos en detalle:
| Estadio A | Estadio B | Estadio C | Estadio D | |
|---|---|---|---|---|
| En riesgo de insuficiencia cardíaca | Enfermedad cardíaca estructura, sin síntomas | Enfermedad cardíaca estructura con síntomas | IC avanzada | |
| N/A | NYHA clase I | NYHA clase I–IV | NYHA IV | |
| Medidas generales |
|
|||
| Terapia farmacológica inicial | Según indicado por otros factores de riesgo |
|
|
|
| Terapia farmacológica secundaria(adicionales) | N/A | N/A | En clase II-IV, añadir:
|
|
Aparte de las complicaciones cardiovasculares, como las arritmias y la disfunción valvular, las complicaciones a largo plazo pueden ser:
Las siguientes afecciones son factores de riesgo y/o causas de la insuficiencia cardíaca congestiva:
Referencias