El hipogonadismo es una condición caracterizada por una producción reducida o nula de hormonas sexuales por parte de los testículos o los ovarios. El hipogonadismo puede ser consecuencia de una falla primaria (hipergonadotrópica) o secundaria (hipogonadotrópica). El hipogonadismo hipergonadotrópico ocurre cuando las gónadas no producen hormonas sexuales, y el hipogonadismo hipogonadotrópico resulta de fallos en el eje hipotálamo–hipófisis–gónadas. Los síntomas incluyen infertilidad, mayor riesgo de osteoporosis, disfunción eréctil, disminución de la libido y regresión (o ausencia) de los caracteres sexuales secundarios. El diagnóstico se basa en los antecedentes clínicos, el examen físico, la medición de los niveles hormonales y la evaluación de la etiología subyacente. El tratamiento es con terapia de reemplazo hormonal.
Última actualización: Jul 2, 2022
El hipogonadismo es una condición en la que hay una disminución de la producción de hormonas sexuales por los testículos o los ovarios.
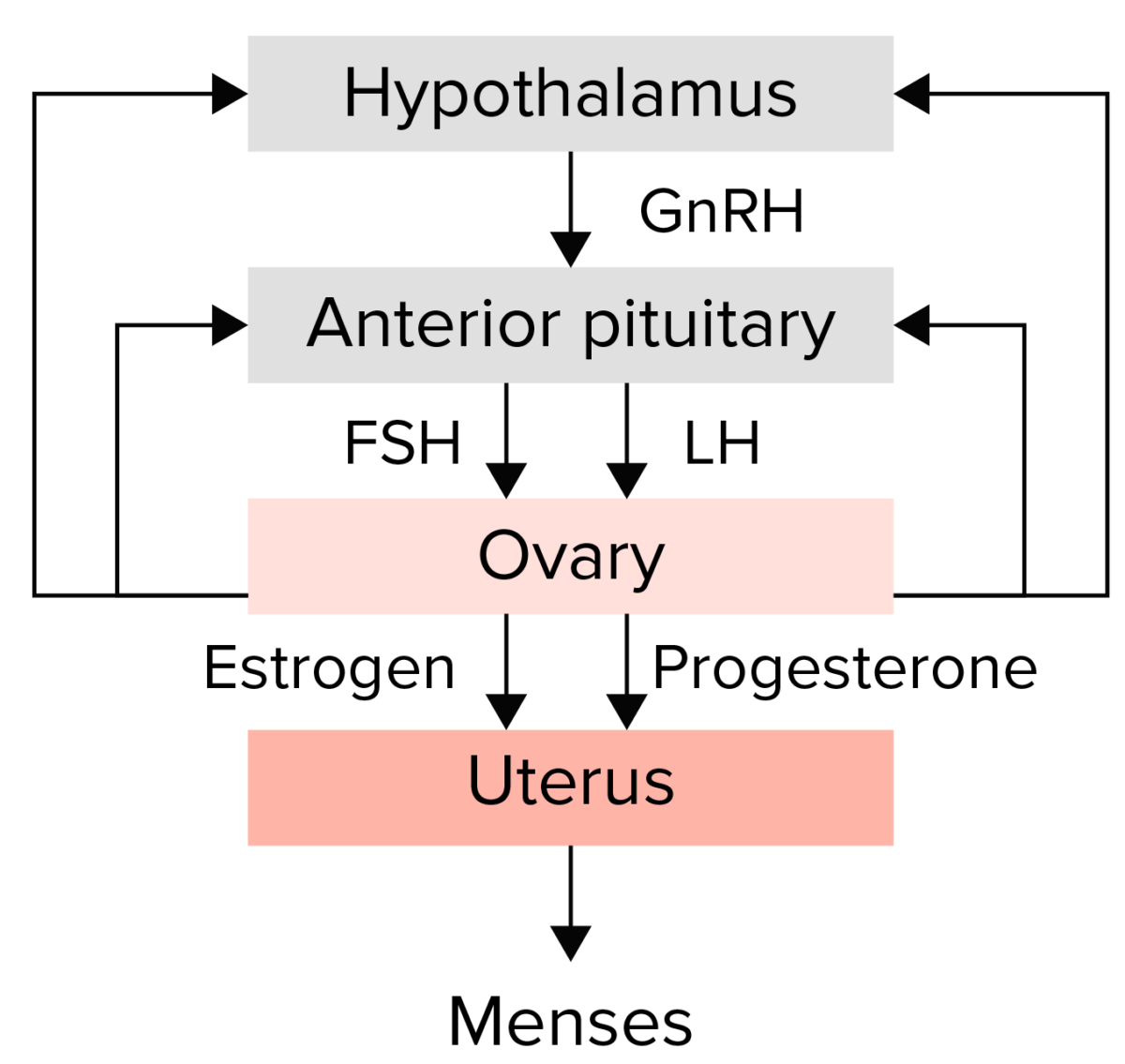
Resumen del eje hipotálamo–hipófisis–ovario:
El hipotálamo secreta la hormona liberadora de gonadotropinas, que estimula a la hipófisis anterior para que libere las hormonas gonadotropinas foliculoestimulante (FSH) y luteinizante (LH). A continuación, las gonadotropinas estimulan al ovario para que produzca estrógenos y progesterona, que a su vez provocan el crecimiento y la maduración del endometrio. Cualquier alteración en esta vía podría conducir a la amenorrea.
El hipogonadismo se produce si el eje hipotálamo–hipofisario–gonadal se interrumpe a cualquier nivel.
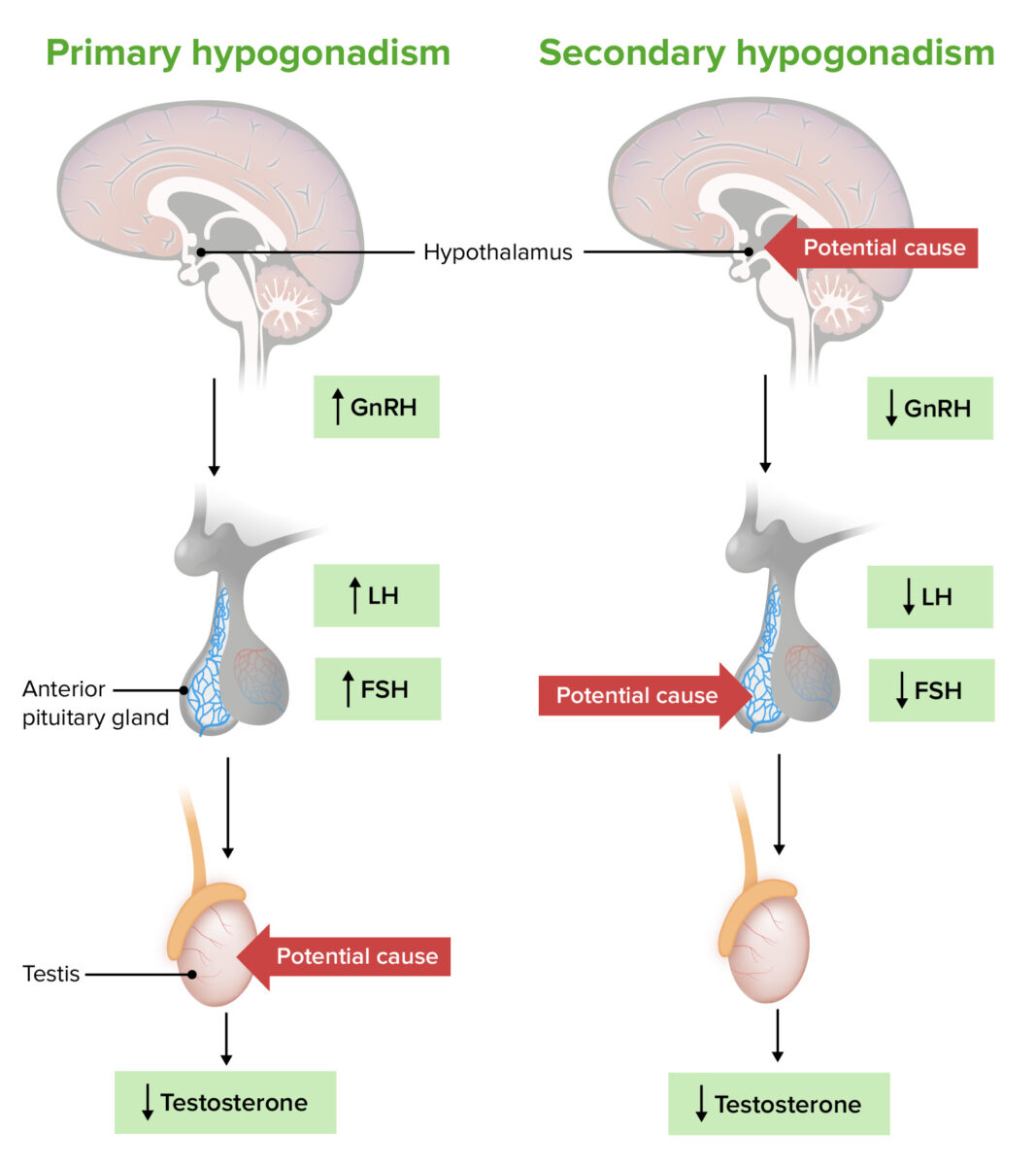
Patogénesis del hipogonadismo primario frente al secundario:
El hipogonadismo primario es el resultado de un problema en los testículos (o en los ovarios), que provoca una disminución de la producción de hormonas sexuales a pesar de los niveles adecuados (o elevados) de la hormona liberadora de gonadotropina, la hormona luteinizante (LH) y la hormona foliculoestimulante (FSH).
En el hipogonadismo secundario, un problema en el hipotálamo o la hipófisis provoca una disminución de la hormona liberadora de gonadotropina, la LH y la FSH, lo que da lugar a una menor producción de hormonas sexuales (a pesar de que los testículos o los ovarios sean normales).
La presentación clínica varía según la edad de inicio y el sexo.
Hombres:
Mujeres: