La hiperbilirrubinemia neonatal es un término amplio que se refiere a varias afecciones que pueden causar la acumulación de bilirrubina durante los primeros días después del nacimiento. La afección se observa a menudo por la coloración amarilla visible de la piel y la esclerótica secundaria a la deposición de bilirrubina. Dado que la hiperbilirrubinemia surge de los procesos fisiológicos que acompañan al nacimiento, es generalmente un hallazgo esperado. Sin embargo, la hiperbilirrubinemia en el neonato también puede tener etiologías patológicas, como la relacionada con la lactancia, la isoinmunización del grupo sanguíneo, los trastornos metabólicos y las infecciones. Independientemente de la etiología, el objetivo principal del tratamiento de la ictericia neonatal es prevenir el efecto neurotóxico de la bilirrubina indirecta, principalmente el kernicterus. Cuando está indicado, el tratamiento incluye principalmente la fototerapia y la exanguinotransfusión.
Última actualización: Dic 25, 2022
La hiperbilirrubinemia neonatal se define como una coloración amarilla de la piel y la esclerótica del recién nacido, generalmente debida al depósito tisular de bilirrubina no conjugada, el producto final del catabolismo de las hemoproteínas.
Prueba de Coombs positiva: isoinmunización
Prueba de Coombs negativa
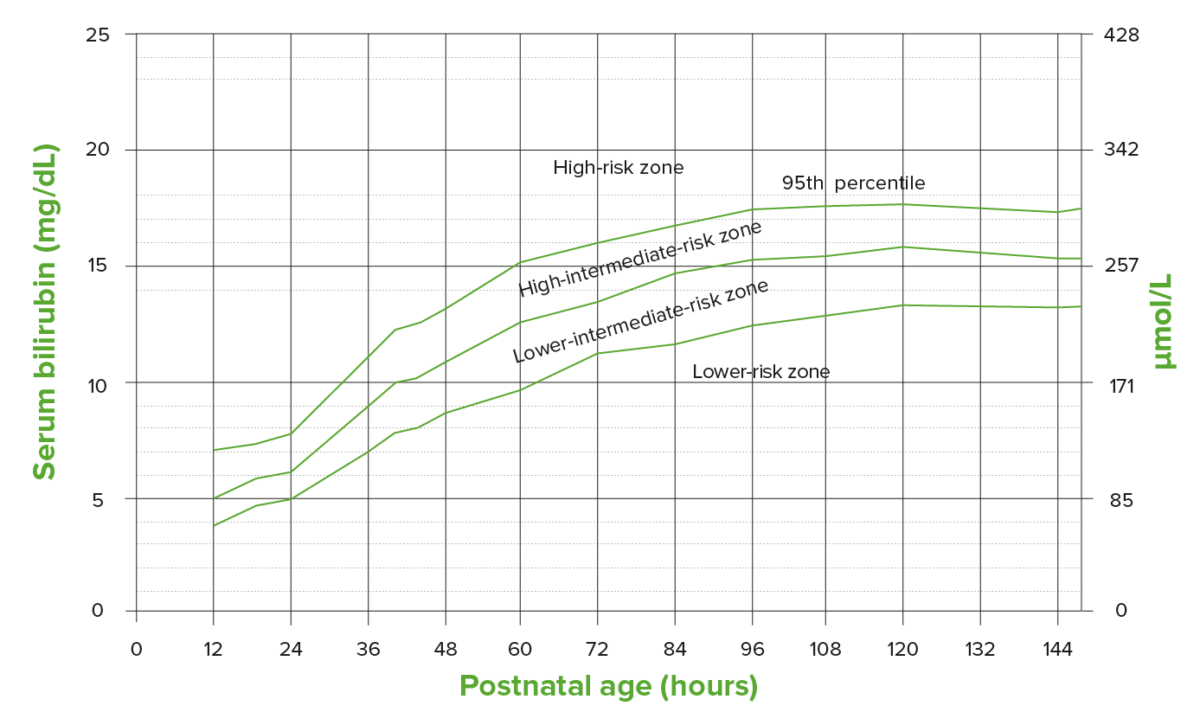
El nomograma de Buthani que identifica el riesgo subsecuente al nivel de bilirrubina sérica total basado en el nivel de bilirrubina específico por hora en recién nacidos con ≥ 35 semanas de gestación
Imagen por Lecturio.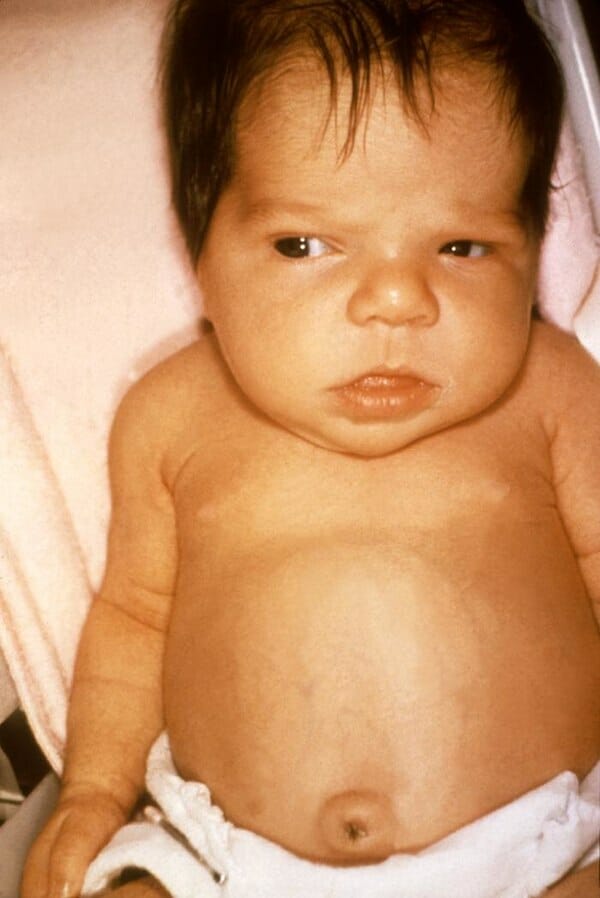
Una niña de 6 semanas con síntomas de ictericia por hipotiroidismo
Imagen: “Jaundice in newborn” por Dr. Hudson (CDC). Licencia: Dominio Público| Tipo de bilirrubina | Pico de bilirrubina (mg/dL) | Aumento de la bilirrubina (mg/dL/día) | Comentarios/enfermedades | |
|---|---|---|---|---|
| Puede aparecer en las 1ras 24 horas | ||||
| Hemolítica/hematoma (duración: variable) | Indirecta | Ilimitado | < 5 |
|
| Hemolítica + hepatotóxica (duración: variable) | Indirecta/directa | Ilimitado | < 5 |
|
| Puede aparecer en 2–4 días | ||||
| Fisiológica (desaparece en 4–9 días) | Indirecta | 10–15 | < 5 | La duración/severidad incrementa con el grado de prematuridad |
| Metabólica (duración variable) | Indirecta | > 12–15 | < 5 |
|
| Daño hepatocelular (duración: variable) | Indirecta/directa | Ilimitado | < 5 |
|
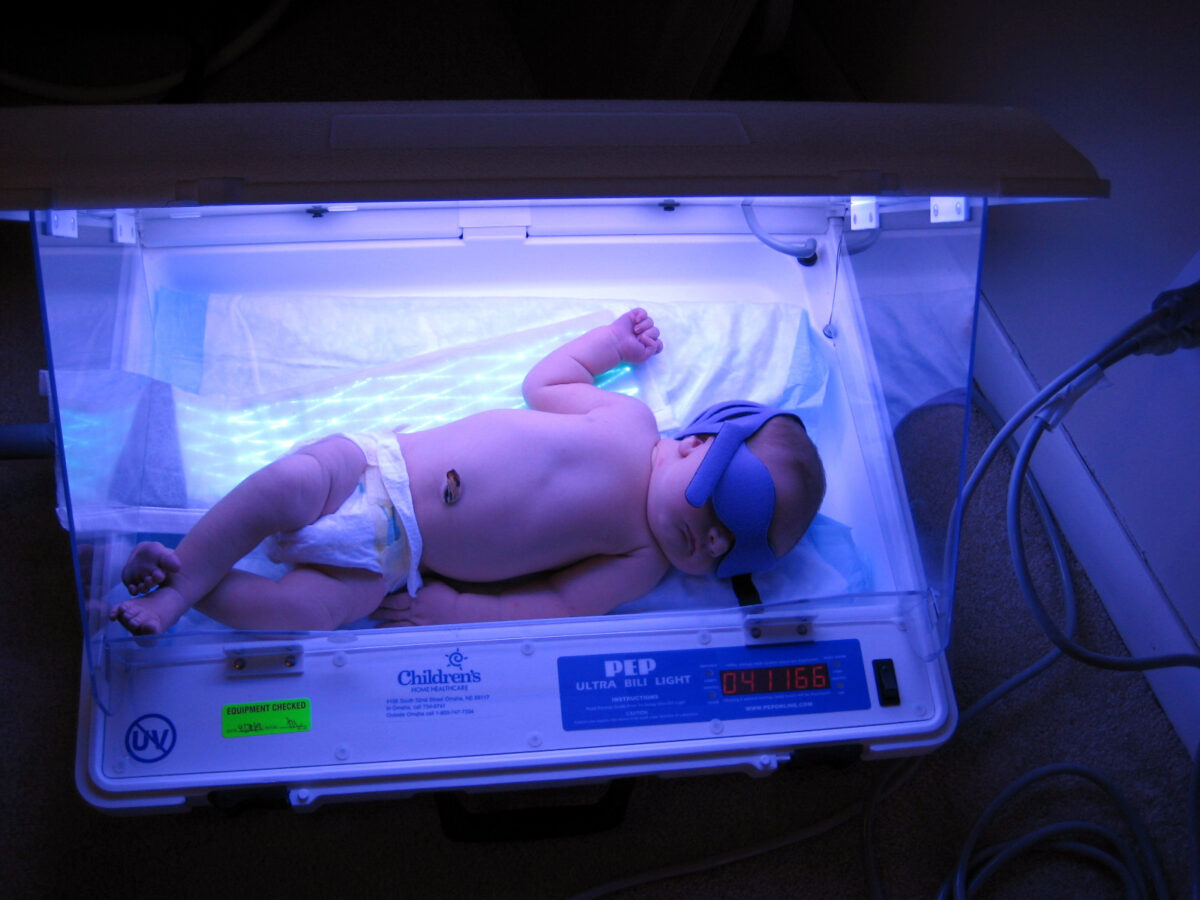
Un niño recibiendo fototerapia
Imagen: «Baked Bean» por shannonpatrick17. Licencia: CC BY 2.0Disfunción neurológica inducida por la bilirrubina: