El examen genitourinario femenino se realiza como un examen de tamizaje preventivo o un examen centrado en el problema para evaluar quejas como prurito, dolor, lesiones o infección. La investigación incluye inspección, palpación, examen con espéculo y examen bimanual. En combinación con los antecedentes del sujeto, el médico usa los resultados del examen para diagnosticar afecciones genitales y pélvicas o para detectar cáncer de cuello uterino (prueba de Papanicolaou).
Última actualización: Mar 21, 2022
Los componentes de los genitales externos femeninos incluyen monte púbico, vulva (labios menores y mayores), clítoris, orificio uretral, vestíbulo y glándulas externas.
| Lesión | Descripción |
|---|---|
| Quistes epidermoides |
|
| Verrugas genitales (condiloma acuminado) | Lesiones verrugosas en los labios, dentro del vestíbulo o alrededor del ano |
| Herpes genital | Úlceras superficiales, pequeñas y sensibles sobre una base eritematosa |
| Liquen escleroso |
|
| Lesiones intraepiteliales escamosas vulvares (antes llamada neoplasia intraepitelial vulvar) |
|
| Chancro sifilítico | Una úlcera firme e indolora |
| Sífilis secundaria (condiloma lata) | Pápulas ligeramente elevadas, planas, redondas u ovaladas, cubiertas por un exudado gris |
| Liquen plano |
|
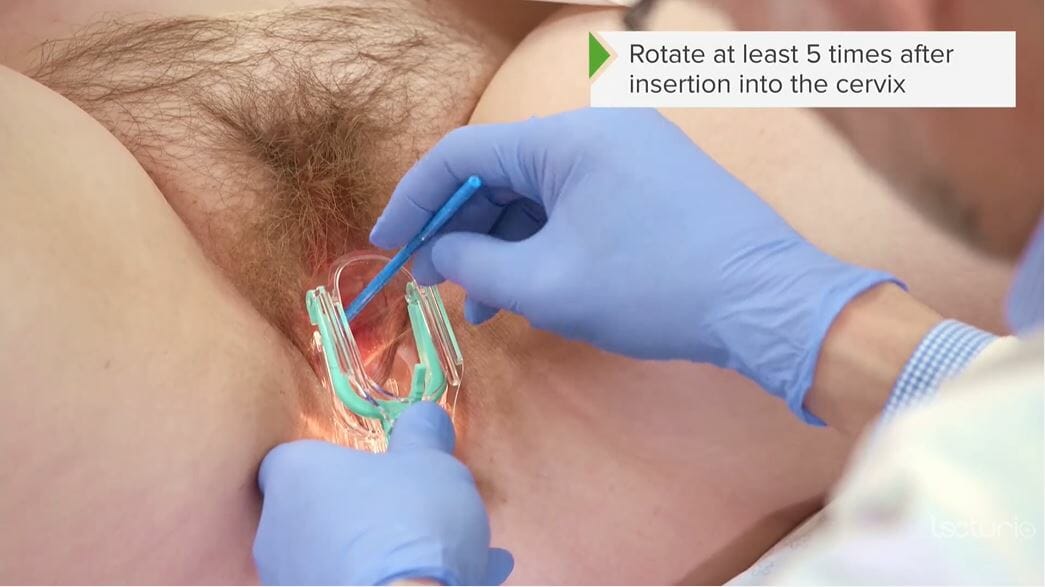
Uso de un cepillo cervical/de Papanicolaou para obtener una muestra cervical para citología/frotis de Papanicolaou
Imagen por Lecturio.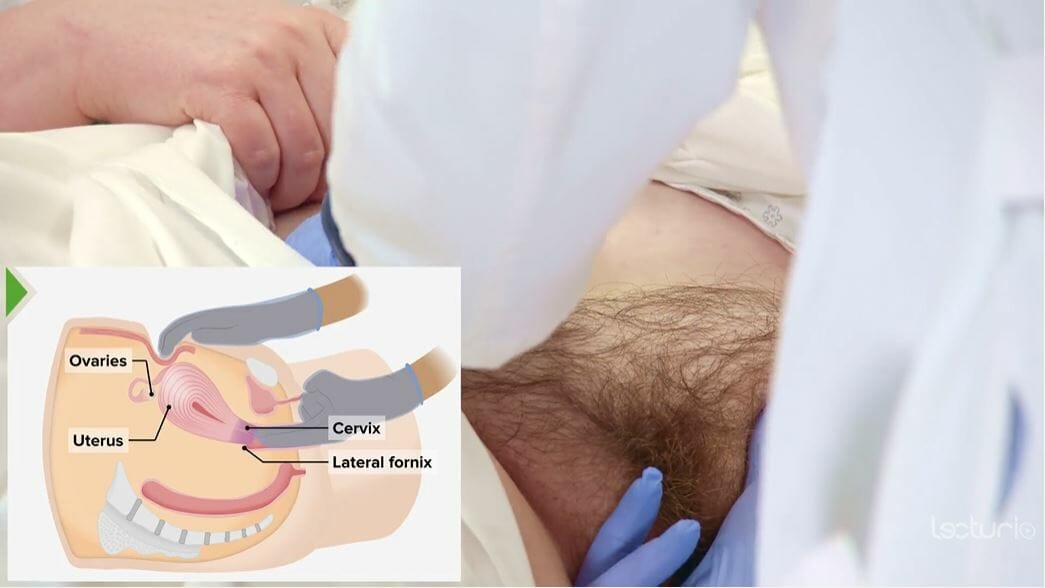
Examen bimanual: posicionamiento de las manos durante el examen, incluido el examen abdominal
Imagen por Lecturio.