La espondilitis anquilosante (también conocida como enfermedad de Bechterew o enfermedad de Marie-Strümpell) es una espondiloartropatía seronegativa caracterizada por inflamación crónica e indolente del esqueleto axial. La enfermedad grave puede conducir a la fusión y rigidez de la columna vertebral. La espondilitis anquilosante se observa con mayor frecuencia en hombres jóvenes y está fuertemente asociada con HLA-B27. Los pacientes presentarán dolor de espalda progresivo (que mejora con la actividad), rigidez matutina y disminución del rango de movimiento de la columna. Las manifestaciones extraarticulares incluyen fatiga, entesitis, uveítis anterior, enfermedad pulmonar restrictiva y enfermedad inflamatoria intestinal. El diagnóstico se basa en los antecedentes, el examen físico y la imagenología que demuestran sacroileítis y sindesmofitos en puente. La mayoría de los pacientes se tratan con fisioterapia y medicamentos antiinflamatorios no esteroideos (AINE). Los casos más graves pueden requerir inhibidores del factor de necrosis tumoral alfa o cirugía.
Última actualización: Ene 11, 2023
La espondilitis anquilosante es una espondiloartropatía seronegativa caracterizada por inflamación crónica e indolente del esqueleto axial.
Para recordar las artropatías seronegativas, utilice el mnemotécnico “PAIR” (en inglés, PAR).
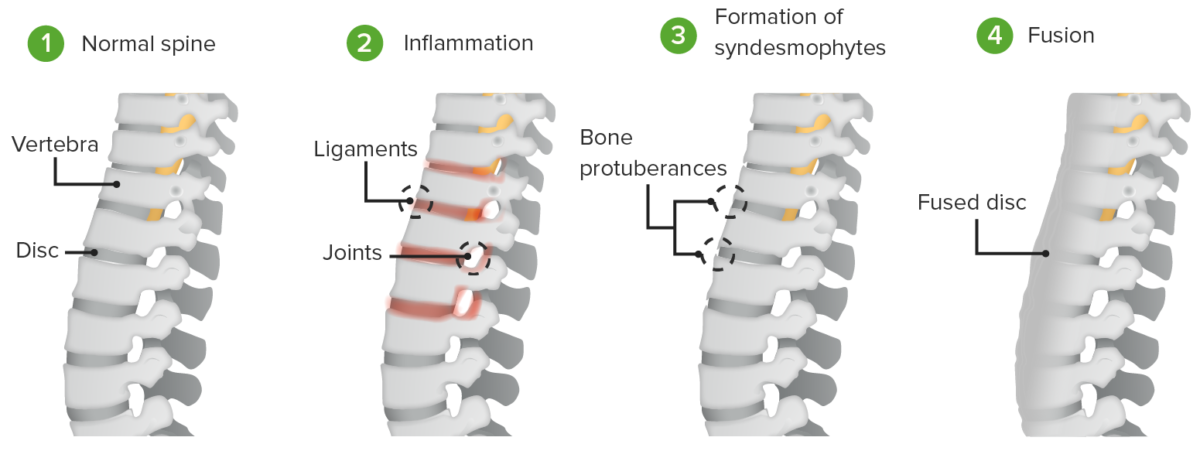
Patogenia de la espondilitis anquilosante:
La inflamación induce la formación de sindesmofitos y la fusión de los discos intervertebrales y los cuerpos vertebrales.
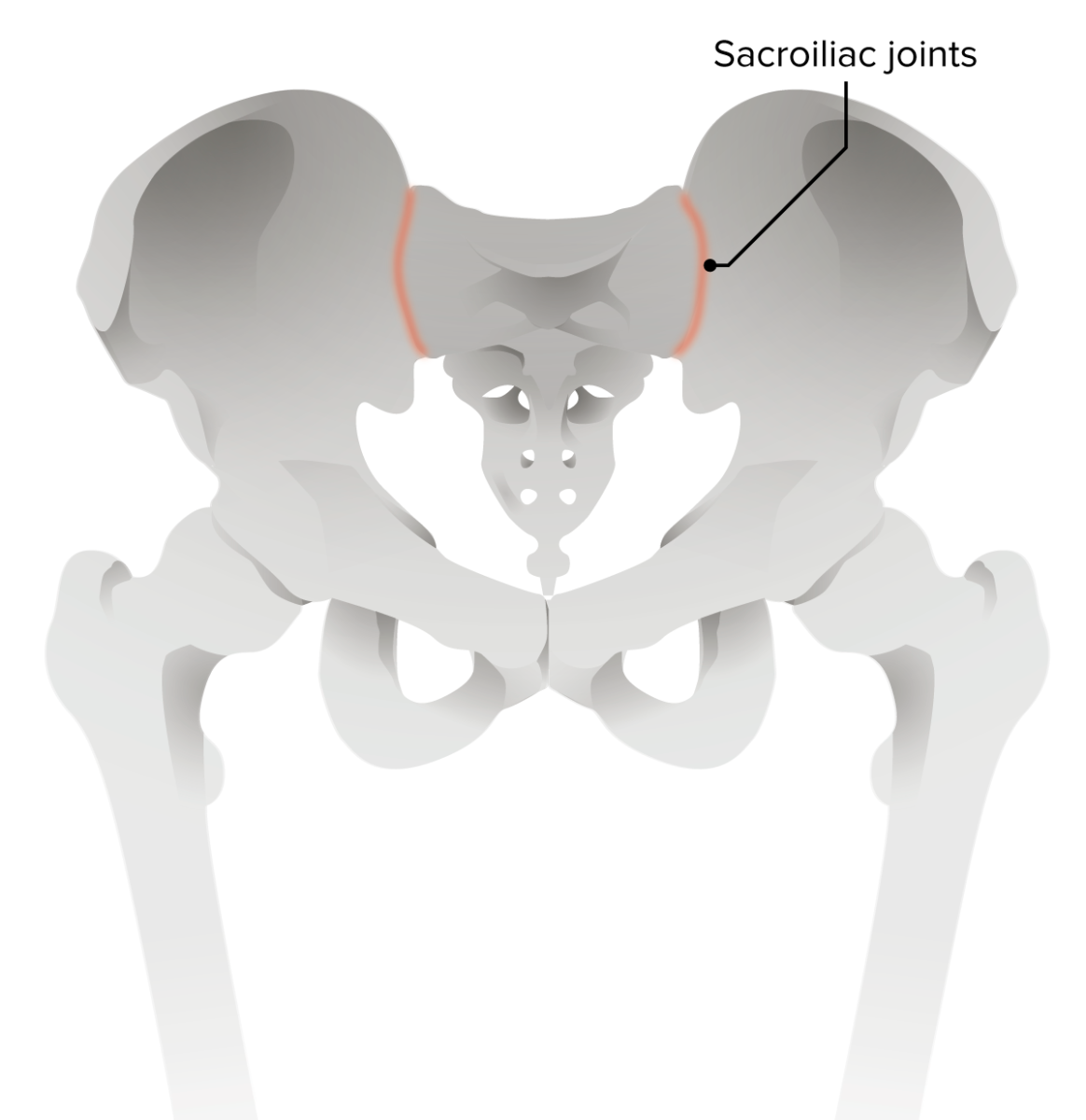
Patogenia de la espondilitis anquilosante:
La erosión del lado ilíaco de las articulaciones sacroilíacas es el signo radiológico más temprano de espondilitis anquilosante.
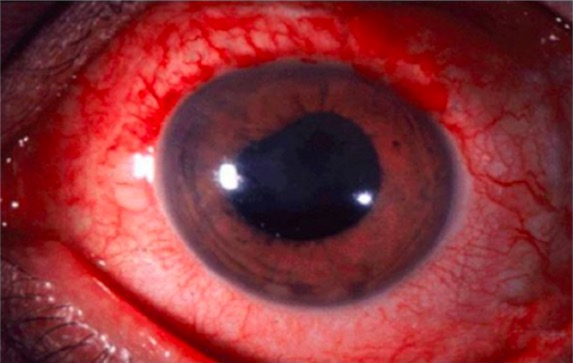
La uveítis anterior es una manifestación extraarticular frecuente de la espondilitis anquilosante.
Imagen: “Anterior uveitis” por Christopher J. Gilani et al. Licencia: CC BY 4.0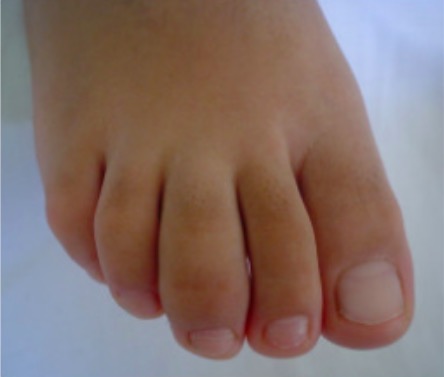
Dactilitis del tercer dedo en la espondilitis anquilosante
Imagen: “Involvement of the feet in patients with SpA” por Department of Rheumatology, Hospital General de México, Faculty of Medicine, Universidad Nacional Autónoma de México, Dr, Balmis 148, Colonia Doctores, México, DF 06720, Mexico.. Licencia: CC BY 2.0, recortada por Lecturio.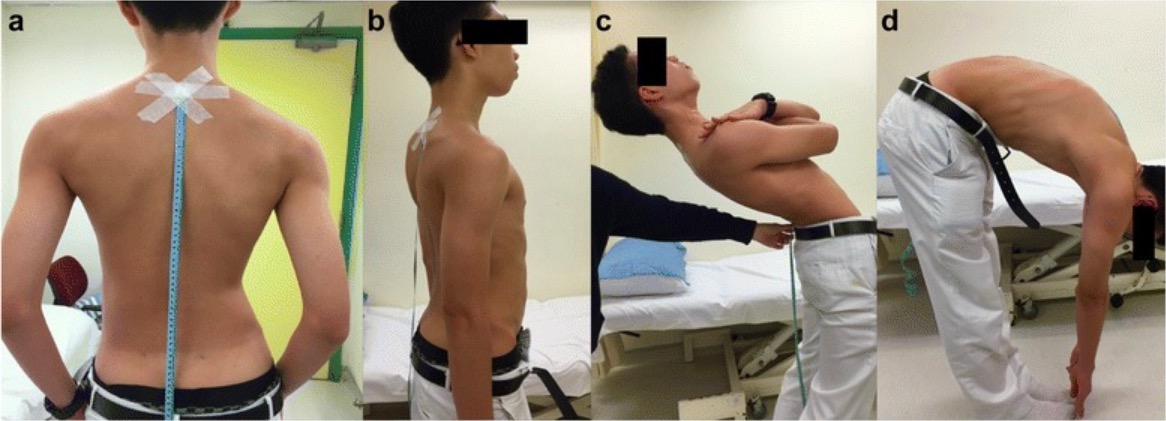
La prueba de Schober: una fotografía de un paciente que demuestra la prueba de Schober para evaluar la movilidad de la columna. Después de colocar las marcas a 10 cm y 5 cm de la apófisis espinal de L5, se le pide al paciente que se incline. Si la distancia no aumenta >5 cm, el paciente tiene flexión lumbar reducida indicativa de espondilitis anquilosante.
Imagen : “Schober test” por Kamil Eyvazov et al. Licencia: CC BY 4.0
La prueba FABER:
Esta prueba puede usarse para detectar patologías de la articulación de la cadera, lumbar o sacroilíaca. Estos signos suelen ser positivos en la espondilitis anquilosante.
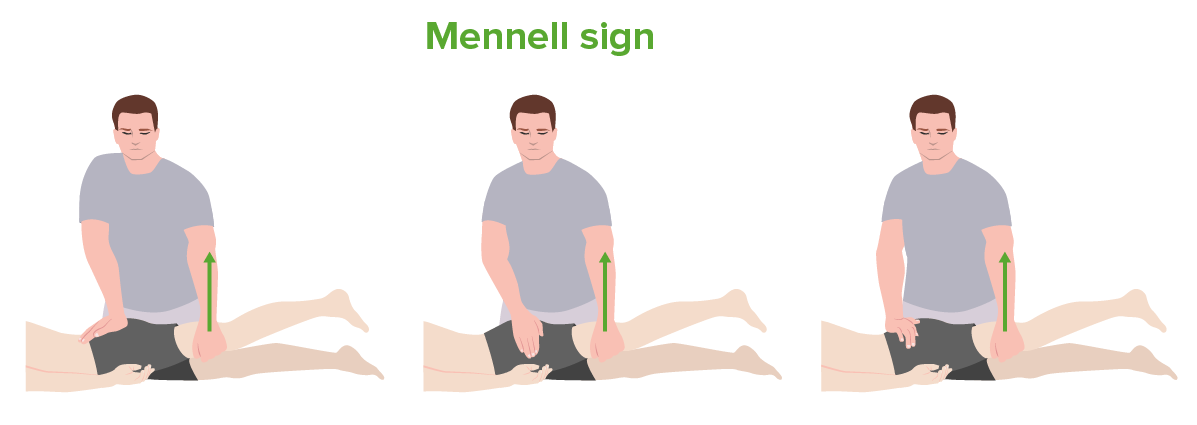
El signo de Mennell:
De izquierda a derecha: prueba de la articulación sacroilíaca, la articulación de la cadera y la columna lumbar. Esta prueba se puede utilizar en la evaluación de la espondilitis anquilosante.
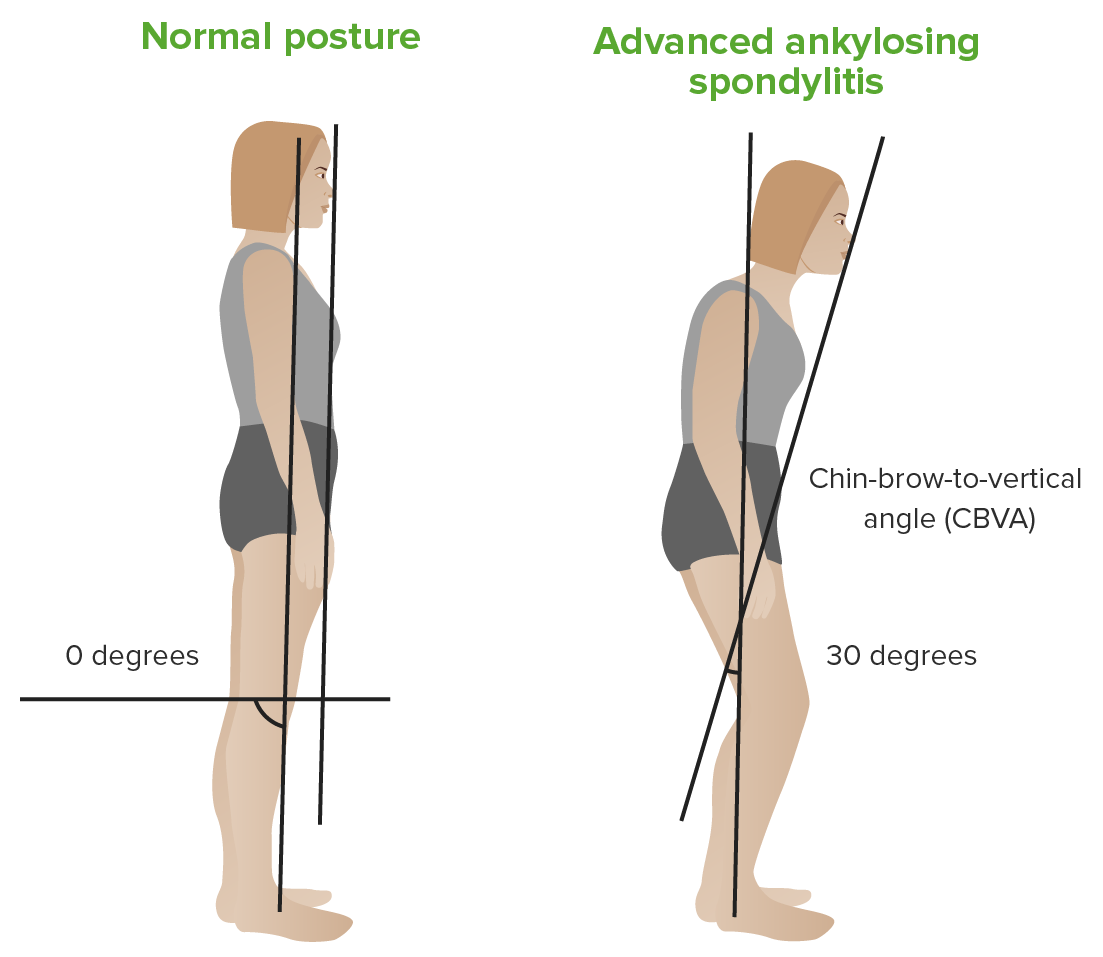
Ángulo vertical mentón-ceja:
Izquierda: paciente con espalda normal
Derecha: paciente con espondilitis anquilosante
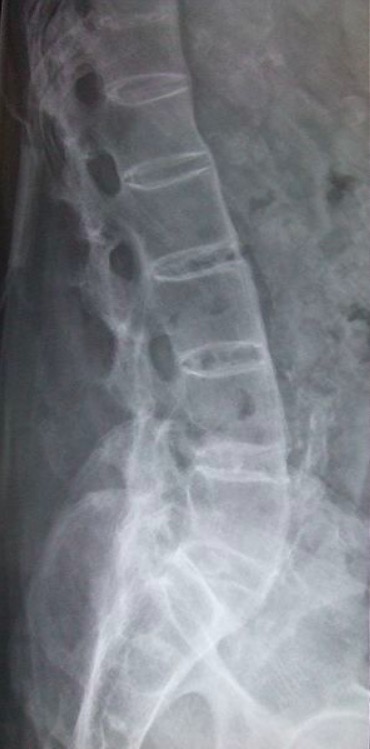
Radiografía lateral de columna lumbar en espondilitis anquilosante:
Esta imagen muestra la cuadratura de las vértebras con una apariencia de «palo de bambú» debido a los puentes de sindesmofitos.
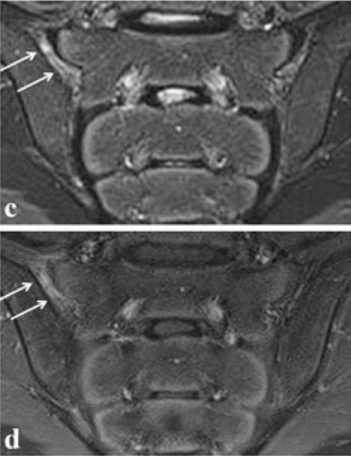
Resonancia magnética de la articulación sacroilíaca en la espondilitis anquilosante:
Las flechas apuntan al realce de la articulación sacroilíaca derecha, lo que indica sacroilitis.
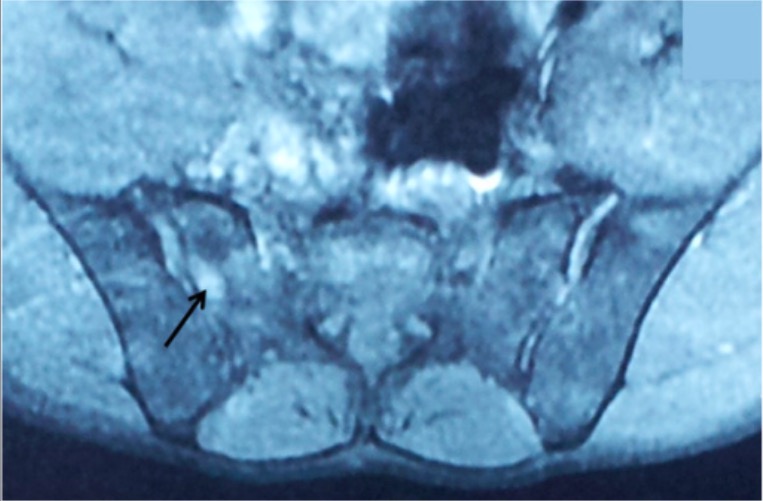
Resonancia magnética de las articulaciones sacroilíacas en la espondilitis anquilosante:
Esta imagen muestra sacroilitis bilateral con una señal hiperintensa en T2 (flecha) en la articulación sacroilíaca.
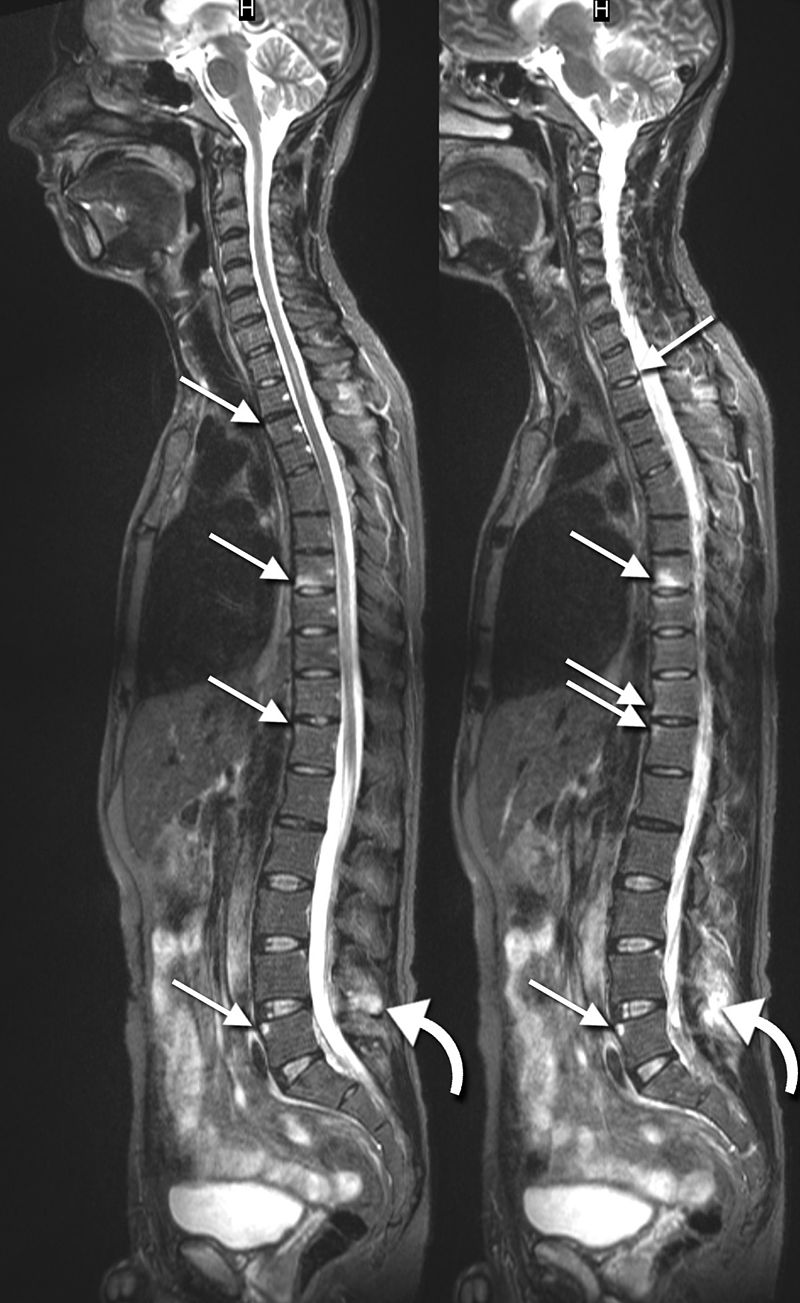
Resonancias magnéticas sagitales en la espondilitis anquilosante:
Estas imágenes muestran lesiones inflamatorias en la columna torácica y lumbar (flechas). Las lesiones inflamatorias de la apófisis espinosa también se muestran en L4 (flechas curvas).
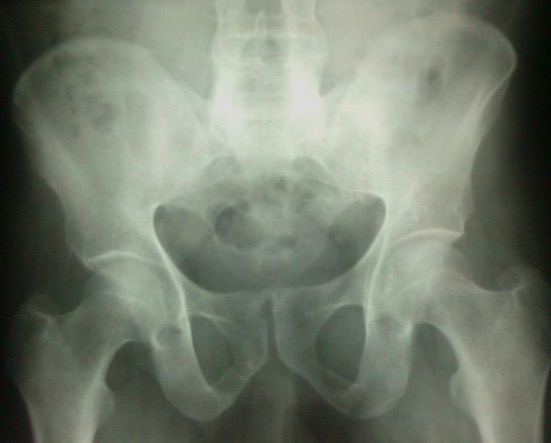
Radiografía de la pelvis en la espondilitis anquilosante:
Esta imagen demuestra sacroilitis avanzada con fusión de las articulaciones sacroilíacas.
El tratamiento requiere un enfoque multidisciplinario para reducir el dolor, aumentar el rango de movimiento, disminuir la inflamación y mejorar la calidad de vida.