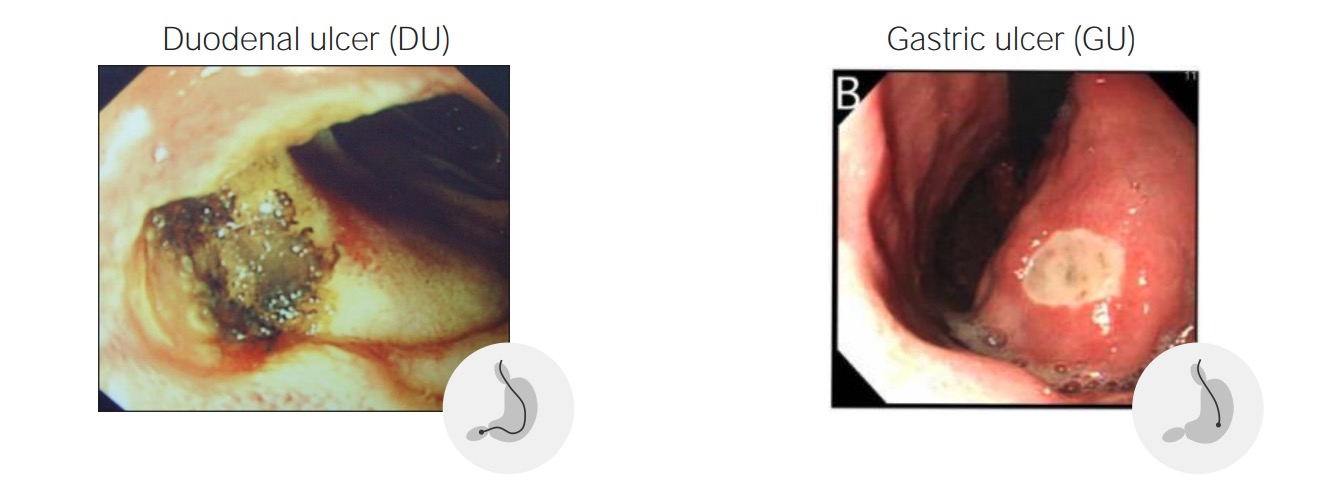
La enfermedad de úlcera péptica (PUD, por sus siglas en inglés) se refiere a las ulceraciones de espesor total de la mucosa duodenal o gástrica. Las ulceraciones se forman cuando la exposición al ácido y a las enzimas digestivas supera los mecanismos de defensa de la mucosa. Las etiologías más comunes son la infección por Helicobacter pylori (H. pylori) y el uso prolongado de antiinflamatorios no esteroideos (AINE). Los pacientes pueden ser asintomáticos o presentarse con dolor abdominal, náuseas y saciedad temprana. La enfermedad de la úlcera péptica suele responder bien al tratamiento médico, que consiste en la erradicación del H. pylori, la eliminación de los factores de riesgo y la utilización de inhibidores de la bomba de protones (IBP). Si no se trata, puede provocar hemorragia, perforación, estenosis pilórica y cáncer gástrico.
Última actualización: Ene 17, 2024
Una úlcera péptica es un defecto de la mucosa en la pared del estómago o del duodeno que penetra en la muscularis mucosae.
En muchos casos, las etiologías enumeradas no son suficientes para producir una PUD. Los siguientes factores de riesgo contribuyen al desarrollo de la PUD:
| Tipo | Localización | Nivel de acidez |
|---|---|---|
| I | Curvatura menor del estómago en la incisura angular | Bajo a normal |
| II | Cuerpo gástrico; coexiste con la úlcera duodenal | Aumentado |
| III | En el canal pilórico (a menos de 3 cm del píloro) | Aumentado |
| IV | Úlcera gastroesofágica proximal | Normal |
| V | En cualquier parte del estómago (inducido por la aspirina/los AINE) | Normal |
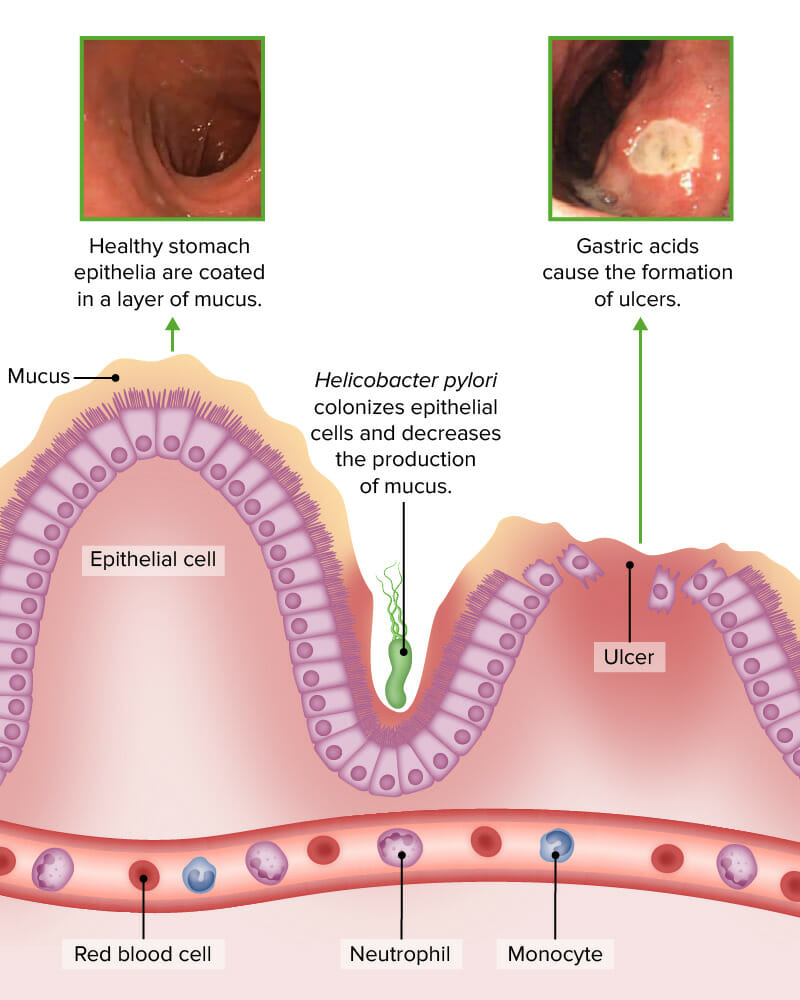
La infección por Helicobacter pylori disminuye la producción de moco y aumenta el riesgo de formación de úlceras.
Imagen por Lecturio (crédito de la fotografía superior izquierda: modificación del trabajo de «Santhosh Thomas»/YouTube; crédito de la fotografía superior derecha: modificación del trabajo de Moriya M, Uehara A, Okumura T, Miyamoto M, y Kohgo Y).Revisión de los factores de riesgo comunes: