La enfermedad arterial periférica es la obstrucción del lumen arterial, que provoca una disminución del flujo sanguíneo a las extremidades distales. La enfermedad puede ser el resultado de aterosclerosis o trombosis. Los LOS Neisseria pacientes pueden estar asintomáticos o tener claudicación progresiva, cambios de coloración de la piel, úlceras isquémicas o gangrena. El inicio puede ser insidioso (aterosclerosis) o brusco (trombosis). El diagnóstico se realiza con los LOS Neisseria antecedentes, el examen físico y la medición del índice tobillo-brazo. La imagenología puede determinar la ubicación y extensión de la enfermedad arterial. El tratamiento varía según la gravedad, pero puede incluir modificaciones en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el estilo de vida, terapia antiplaquetaria, modificaciones de los LOS Neisseria factores de riesgo, inhibidores de la fosfodiesterasa y revascularización.
Last updated: Dec 15, 2025
La enfermedad arterial periférica suele tener los LOS Neisseria mismos factores causales que la enfermedad coronaria y carotídea.
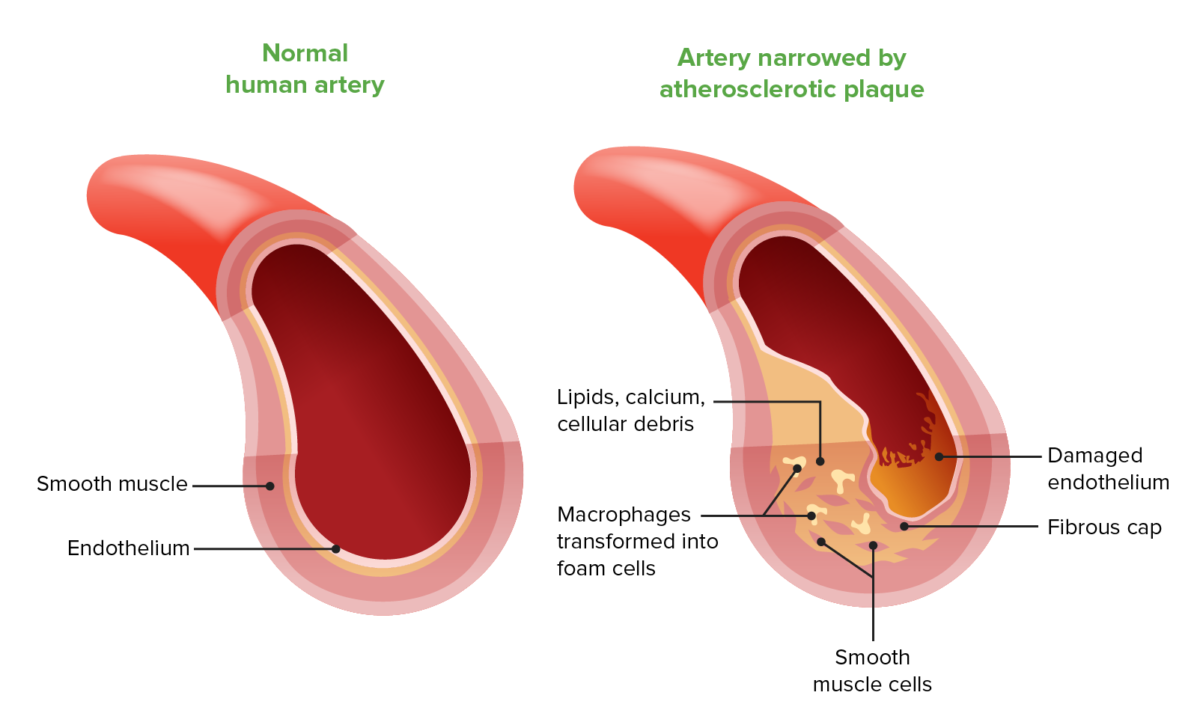
Composición de la placa fibrosa en la aterosclerosis
Imagen por Lecturio.Los LOS Neisseria pacientes con enfermedad arterial periférica pueden ser asintomáticos (20%–25%) o presentar signos de isquemia aguda o crónica de las extremidades.
| Escenario | Síntomas |
|---|---|
| 1 | Asintomático |
| 2a | Claudicación intermitente después de caminar > 200 metros (219 yardas) |
| 2b | Claudicación intermitente después de caminar <200 metros (219 yardas) |
| 3 | Dolor Dolor Inflammation nocturno o en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo |
| 4 | Necrosis Necrosis The death of cells in an organ or tissue due to disease, injury or failure of the blood supply. Ischemic Cell Damage o gangrena de la extremidad. |
| Grado | Descripción clínica | Criterios objetivos | |
|---|---|---|---|
| 0 | 0 | Asintomático | Prueba de caminadora normal |
| I | 1 | Claudicación leve | Completa la prueba de caminadora; Presión en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el tobillo después del ejercicio > 50 mmHg pero al AL Amyloidosis menos 20 mmHg menor que en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo |
| I | 2 | Claudicación moderada | Entre las categorías 1 y 3 |
| I | 3 | Claudicación severa | No puede completar la prueba de caminadora; Presión en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el tobillo después del ejercicio < 50 mmHg |
| II | 4 | Dolor Dolor Inflammation isquémico en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo | Presión en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el tobillo en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo < 40 mmHg, PVR del tobillo/metatarsiano plano o apenas pulsátil; Presión del dedo del pie < 30 mmHg |
| III | 5 | Pérdida tisular menor (úlceras que no cicatrizan, áreas focales de mala circulación sanguínea) | Presión en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum el tobillo en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo < 60 mmHg, PVR tobillo/metatarsiano plano o apenas pulsátil; Presión del dedo del pie < 40 mmHg |
| IV | 6 | Pérdida tisular mayor (el daño se extiende por encima del nivel MT, pie no viable) | Igual a la categoría 5 |
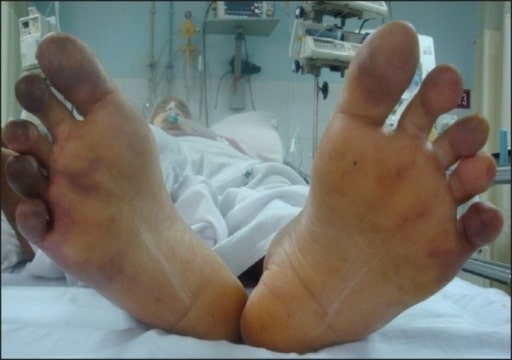
Dedos cianóticos bilateralmente
Imagen: “Bilateral toes showing cyanosis” por Department of Anaesthesia and Intensive Care, Bhubaneswar, India. Licencia: CC BY 2.0Cualquiera de los LOS Neisseria siguientes indica que el flujo sanguíneo ya no satisface las demandas metabólicas de los LOS Neisseria tejidos de las extremidades en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum reposo:
Úlcera arterial en el dorso del pie, que no cicatriza, en un paciente con enfermedad arterial periférica.
Imagen: “Severe peripheral arterial disease” por Jonathan Moore. Licencia: CC BY 3.0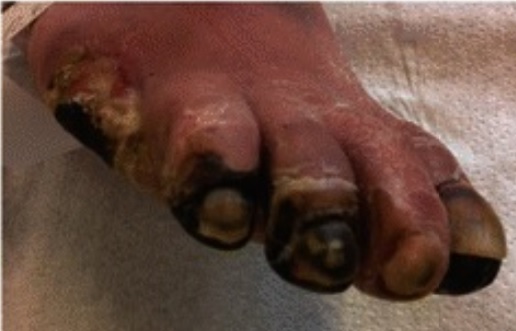
Enfermedad arterial periférica que resulta en necrosis de múltiples dedos del pie
Imagen: “Peripheral arterial disease” por Karl-Christian Münter. Licencia: CC BY 4.0La isquemia aguda de las extremidades se debe con mayor frecuencia a una embolia o rotura de una placa. Los LOS Neisseria pacientes mostrarán un inicio agudo de:
Este algoritmo muestra la vía diagnóstica para un paciente que presenta signos o síntomas de enfermedad arterial periférica:
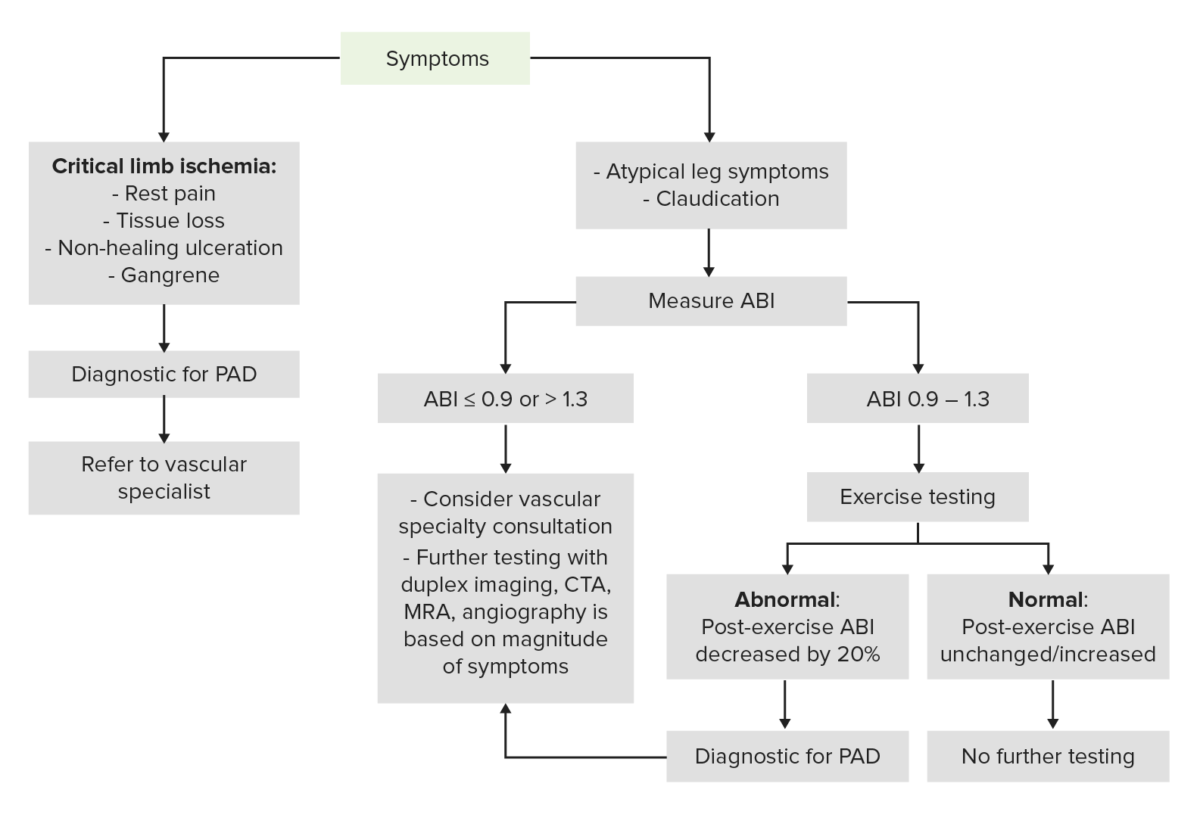
Algoritmo diagnóstico para enfermedad arterial periférica
Imagen por Lecturio.El diagnóstico generalmente se establece mediante los LOS Neisseria antecedentes, el examen y técnicas de prueba no invasivas (e.g.,índice tobillo-brazo, prueba de esfuerzo).
Debe tenerse en EN Erythema nodosum is an immune-mediated panniculitis (inflammation of the subcutaneous fat) caused by a type IV (delayed-type) hypersensitivity reaction. It commonly manifests in young women as tender, erythematous nodules on the shins. Erythema Nodosum cuenta que aquellos con características de isquemia que compromete la extremidad, necesitan una evaluación quirúrgica vascular urgente. Estos pacientes aún pueden someterse a imagenología para localizar el área de obstrucción o estenosis vascular, como parte de la planificación quirúrgica.
Estos estudios se utilizan para establecer el diagnóstico:
| Parámetro | Valor |
|---|---|
| Normal | ≥ 0,9 |
| Leve | 0,71-0,9 |
| Moderado | 0,41-0,7 |
| Severo | ≤ 0,4 |
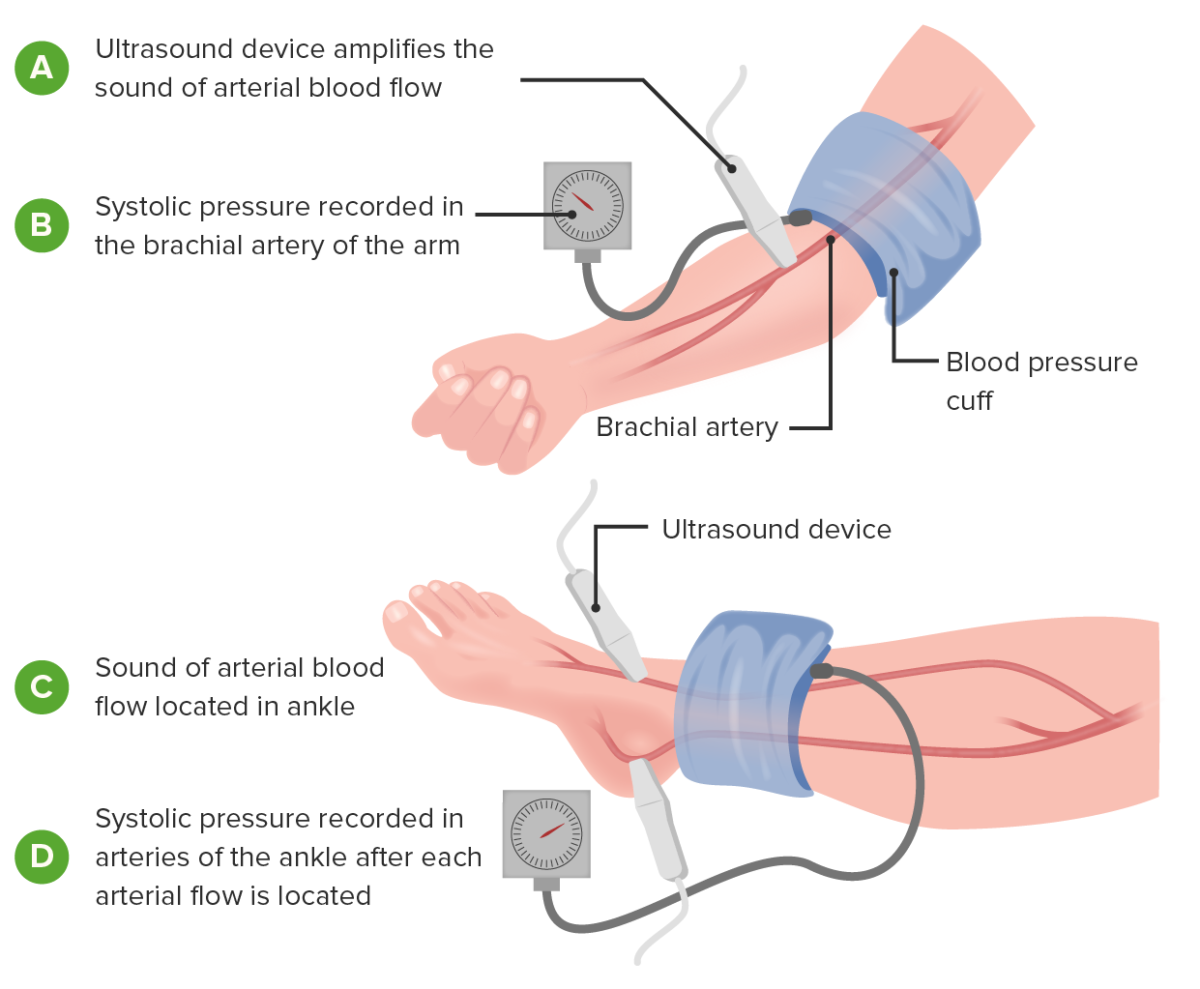
Imagen que muestra cómo medir el índice tobillo-brazo: esto ayuda en el diagnóstico y la determinación de la gravedad de la enfermedad arterial periférica.
Imagen por Lecturio.Estos estudios se utilizan para evaluar la ubicación y la gravedad de la enfermedad:
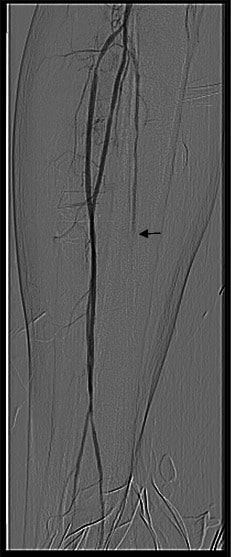
Arteriografía que muestra la oclusión de la arteria tibial posterior (flecha)
Imagen: “Posterior tibial artery occlusion” por C. Voiculeț et al. Licencia: CC BY 2.0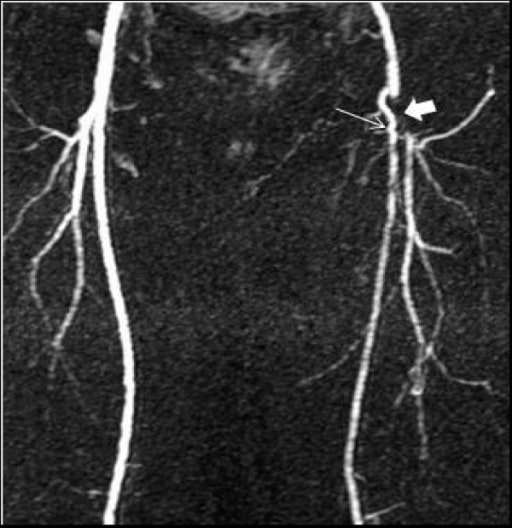
Angiografía por resonancia magnética que muestra la oclusión de las arterias femorales común distal izquierda y proximal superficial (flecha delgada), y profunda (flecha gruesa), con una arteria colateral que conecta las 2
Imagen: “F1” por Bariatric and Metabolic Institute & Dept. of Surgery, Cleveland Clinic, 9500 Euclid Avenue, Cleveland 44950, Ohio, USA. Licencia: CC BY 2.0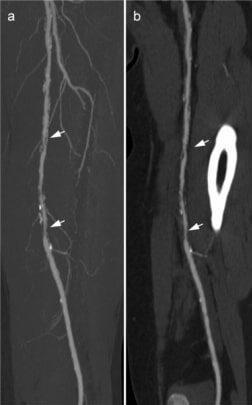
Estas imágenes de angiografía por tomografía computarizada muestran estenosis (flechas) en la arteria femoral superficial izquierda.
Imagen: “Example of a run-off CTA” por Klinik für Radiologie, Charité Universitätsmedizin Berlin, Berlin, Germany. Licencia: CC BY 4.0Estos estudios no se utilizan para el diagnóstico de enfermedad arterial periférica, pero pueden ayudar a evaluar factores de riesgo o lesión de órganos:
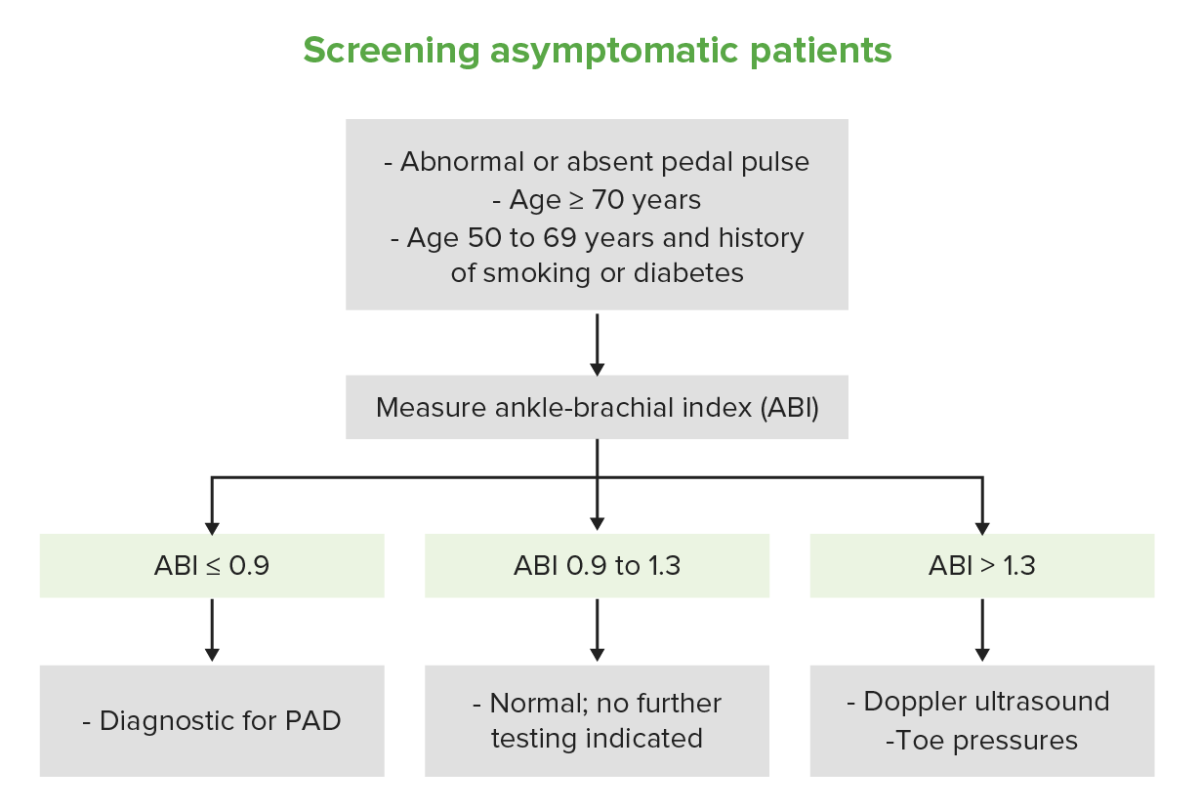
Tamizaje de pacientes asintomáticos
Imagen por Lecturio.La modificación del estilo de vida es la terapia de 1ra línea:
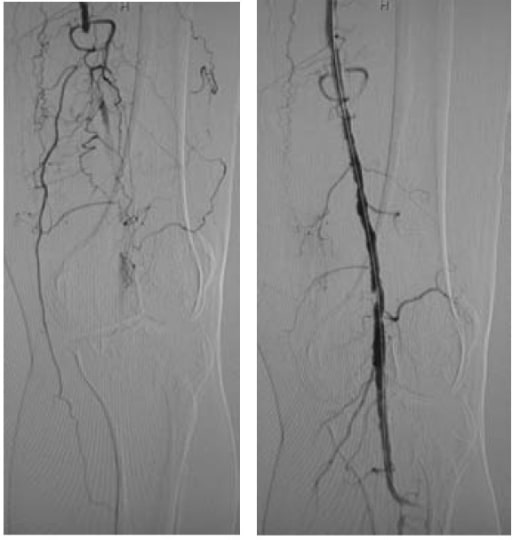
Izquierda: oclusión de la arteria poplítea izquierda
Derecha: retorno del flujo sanguíneo después de angioplastia transluminal percutánea con stent
La amputación se realiza cuando:
Imágenes que demuestran una extremidad isquémica (A) que desarrolló el síndrome compartimental: una fasciotomía (B) fue requerida.
Imagen: “Fig1” by Yohei Okada. Licencia: CC BY 4.0