Un émbolo es un material sólido, líquido o gaseoso intravascular que es transportado por la sangre a un sitio distante de su punto de origen. Las embolias de todo tipo justifican una atención médica inmediata. La mayoría de los émbolos se desprenden de un trombo, formando un tromboembolismo. Otros tipos de émbolos no trombóticos menos comunes son el colesterol, la grasa, el aire, el líquido amniótico y los émbolos tumorales. La causa del émbolo depende del tipo, al igual que la presentación clínica, el diagnóstico y el manejo de cada condición embólica. Debido a sus efectos en la circulación, todos los émbolos tienen el potencial de provocar falla orgánica y la muerte.
Última actualización: Abr 6, 2022
La presentación clásica incluye hallazgos cutáneos, dolor abdominal e insuficiencia renal progresiva tras un procedimiento vascular. Los síntomas neurológicos y oculares también son comunes si los émbolos se desplazan superiormente.
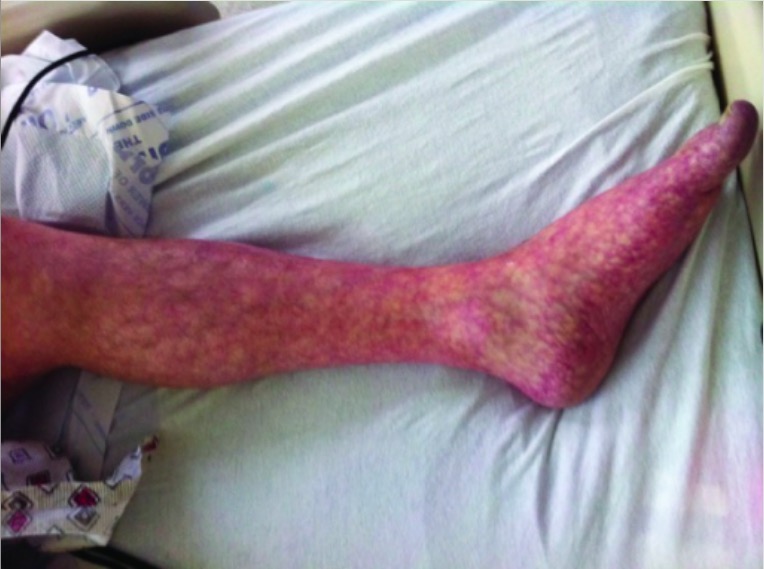
Livedo reticularis de la pierna izquierda
Imagen: «Livedo reticularis of left leg» por Texas Tech University Health Sciences Center, Lubbock, TX, USA. Licencia: CC BY 3.0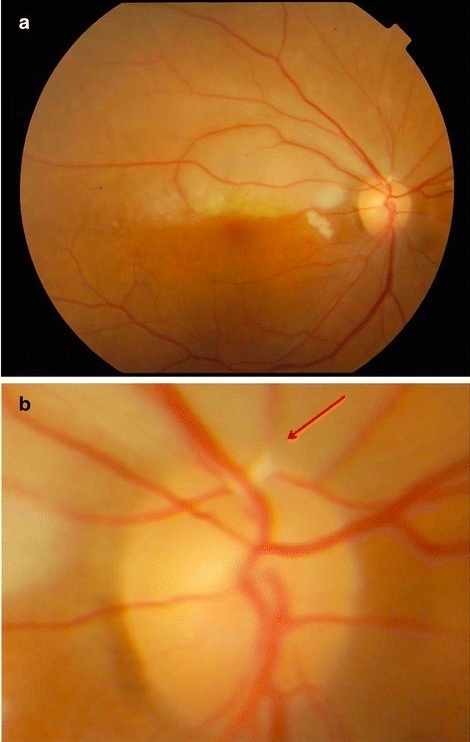
a: foto del fondo de ojo que muestra una retina pálida superiormente
b: vista de cerca del disco óptico de la imagen anterior que muestra una placa de Hollenhorst en el vaso superotemporal (flecha)
El diagnóstico suele ser clínico. El diagnóstico definitivo requiere una biopsia.
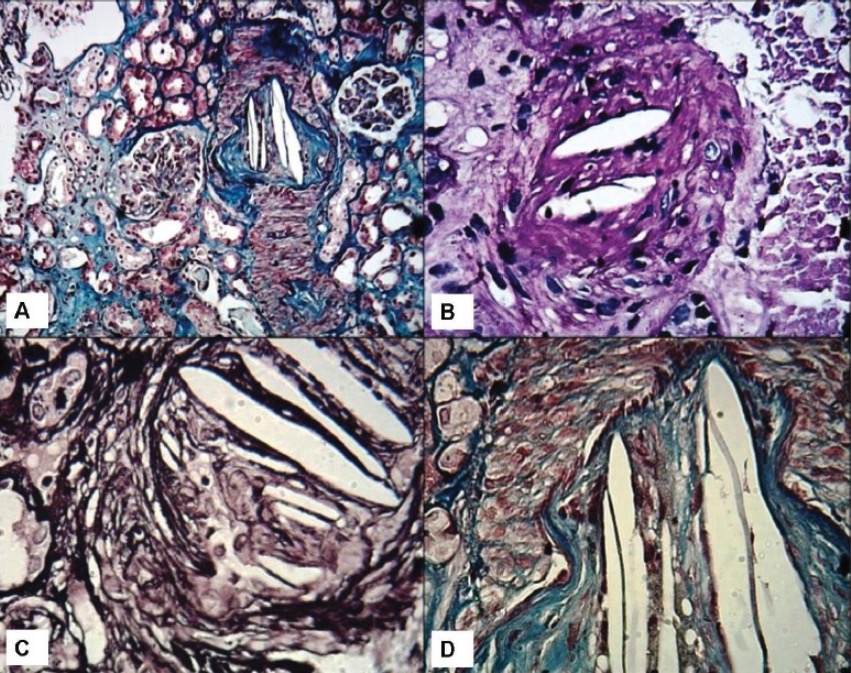
Biopsias renales que muestran hendiduras de colesterol:
A: Vista de bajo poder que muestra una arteria interlobulillar con oclusión luminal y cristales en forma de aguja en el lumen. Se observan dos glomérulos en la vecindad con cambios menores en la microscopía de luz. Se observa una leve atrofia tubular en parches (tinción de tricrómico de Masson, ×100).
B: Vista a medio poder que muestra una pequeña arteria con hendiduras luminales de colesterol que causan oclusión luminal (tinción de ácido periódico-Schiff, ×200).
C: Vista de alto poder que muestra las típicas hendiduras de colesterol de aspecto vacío y en forma de aguja en las luces (tinción de plata con metenamina de Jones, ×400).
D: Vista de alto poder que muestra hendiduras luminales de colesterol y fibrosis de la íntima. Los medios aparecen rojos en esta tinción (tinción de tricrómico de Masson, ×400).
La patogénesis puede ser por 1 o ambos de los siguientes mecanismos:
Los signos y síntomas suelen desarrollarse entre 24–72 horas después del suceso desencadenante.
La embolia grasa suele ser un diagnóstico clínico tras excluir otras posibilidades.
Una embolia de aire se produce cuando las burbujas de gas entran en la circulación y bloquean el flujo sanguíneo.
| Etiología | Ejemplos |
|---|---|
| Procedimientos quirúrgicos |
|
| Cateterismo intravenoso |
|
| Trauma |
|
| Barotrauma pulmonar |
|
La presentación depende del lugar y del tamaño de la embolia.
Embolia aérea venosa → aire viaja al ventrículo derecho → circulación pulmonar:
Embolia aérea arterial → aire viaja a los órganos diana → isquemia:
El diagnóstico se realiza mediante la determinación de aire en el espacio intravascular o en los órganos de un paciente con factores de riesgo conocidos. Sin embargo, el aire suele reabsorberse rápidamente y dejar de estar presente en el momento en que el paciente se somete a las pruebas de diagnóstico; por lo tanto, el diagnóstico suele hacerse clínicamente.
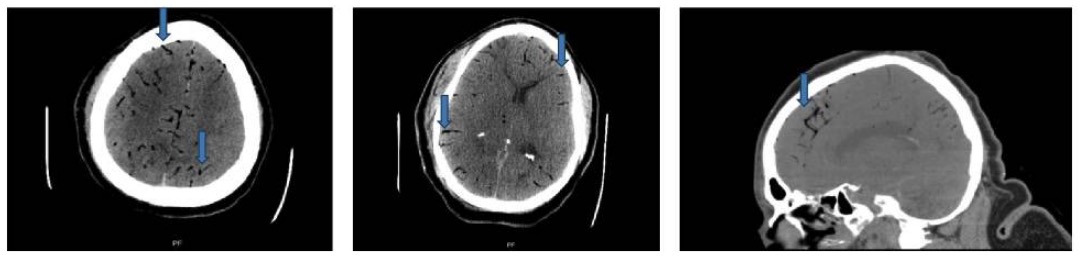
TC de la cabeza: cortes axiales y sagitales que muestran focos de gas en las arterias cerebrales de forma bilateral (flechas azules)
Imagen: «Case 2 CT scan of head» por Rashmi Mishra et al. Licencia: CC BY 4.0Estabilizar al paciente:
Reposicionamiento:
Terapias definitivas:

Cámara de oxigenoterapia hiperbárica
Imagen: «Hyperbaric oxygen therapy chamber» por Mark Murphy. Licencia: Dominio PúblicoLa embolia de líquido amniótico es una complicación durante el parto y el posparto inmediato.
La embolia de líquido amniótico suele presentarse de forma dramática, como un colapso cardiopulmonar de inicio súbito que se produce durante el parto o en los 30 minutos posteriores al mismo.
La embolia de líquido amniótico es un diagnóstico clínico basado en la presentación.
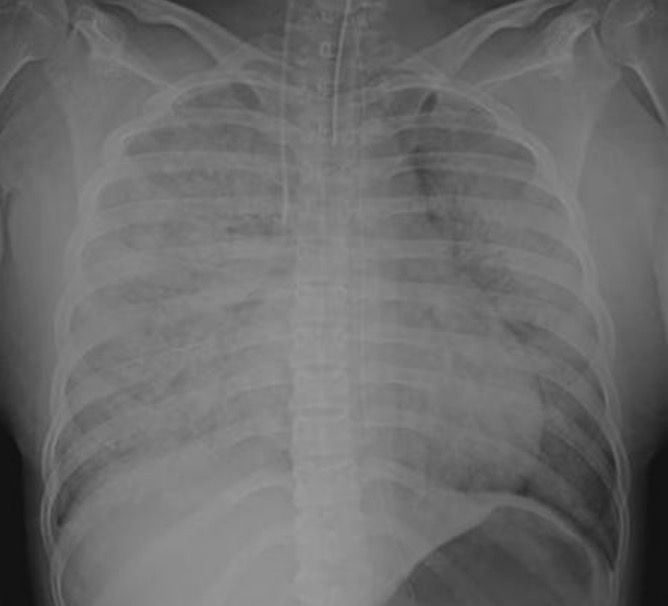
Radiografía de tórax de una paciente con embolia de líquido amniótico:
Se observa una infiltración difusa en todos los pulmones.
La supervivencia depende de un diagnóstico rápido y una reanimación eficaz.
| Tipo de embolia | Presentaciones clínicas más comunes | Tratamiento |
|---|---|---|
| Embolia de colesterol | Origen torácico:
|
Se enfoca en la reducción de riesgos en la enfermedad aterosclerótica:
|
| Embolia grasa | Por un traumatismo ortopédico:
|
Cuidados de soporte |
| Embolia de aire | Por:
|
|
| Embolia de líquido amniótico | Durante el parto o dentro de los 30 minutos posteriores al mismo:
|
|
| Embolia tumoral | De cualquier malignidad en fase terminal:
|
|