El ciclo menstrual es el patrón cíclico de actividad hormonal y tisular que prepara un ambiente uterino adecuado para la fertilización de un óvulo e implantación de un embrión. El ciclo menstrual incluye un ciclo endometrial y ovárico que dependen el uno del otro para su correcto funcionamiento. Hay 2 fases del ciclo ovárico (folicular y lútea) y 3 fases del ciclo endometrial (descamación o menstruación, proliferativa y secretora). El ciclo menstrual está regulado por el eje hipotalámico-hipofisario-ovárico a través de la hormona foliculoestimulante (FSH, por sus siglas en inglés) y la hormona luteinizante (LH, por sus siglas en inglés). El 1er ciclo menstrual de una mujer se conoce como menarca y los ciclos continúan hasta la menopausia.
Última actualización: Mar 24, 2025
El ciclo menstrual se divide en 2 componentes: ciclo ovárico y ciclo endometrial.
Fases del ciclo ovárico:
Fases del ciclo endometrial:
El ciclo menstrual está regulado por el eje hipotalámico-hipofisario-ovárico.
Hipotálamo:
Hipófisis anterior:
Ovarios:
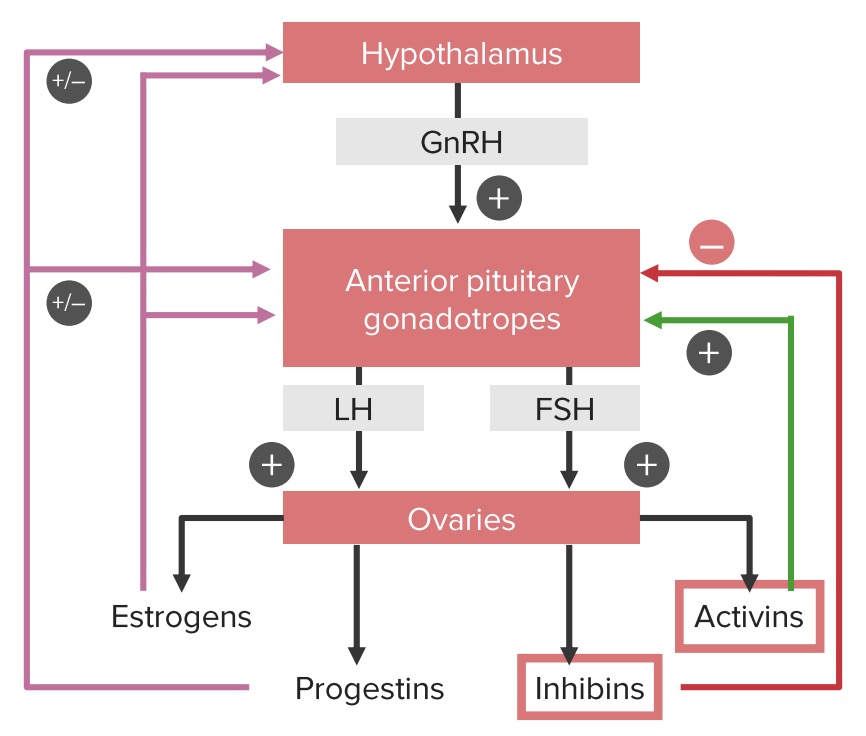
Ciclos de retroalimentación positiva y negativa del eje hipotalámico-hipofisario-ovárico. Obsérvese que los estrógenos y las progestinas pueden tener tanto una influencia positiva como negativa sobre el hipotálamo y la glándula hipófisis, según la fase del ciclo. Los estrógenos proporcionan retroalimentación negativa hasta la mitad del ciclo. En ese momento, los estrógenos comienzan a estimular las células gonadotrópicas de la hipófisis, lo que da lugar al pico de LH, que desencadena la ovulación.
LH: hormona luteinizante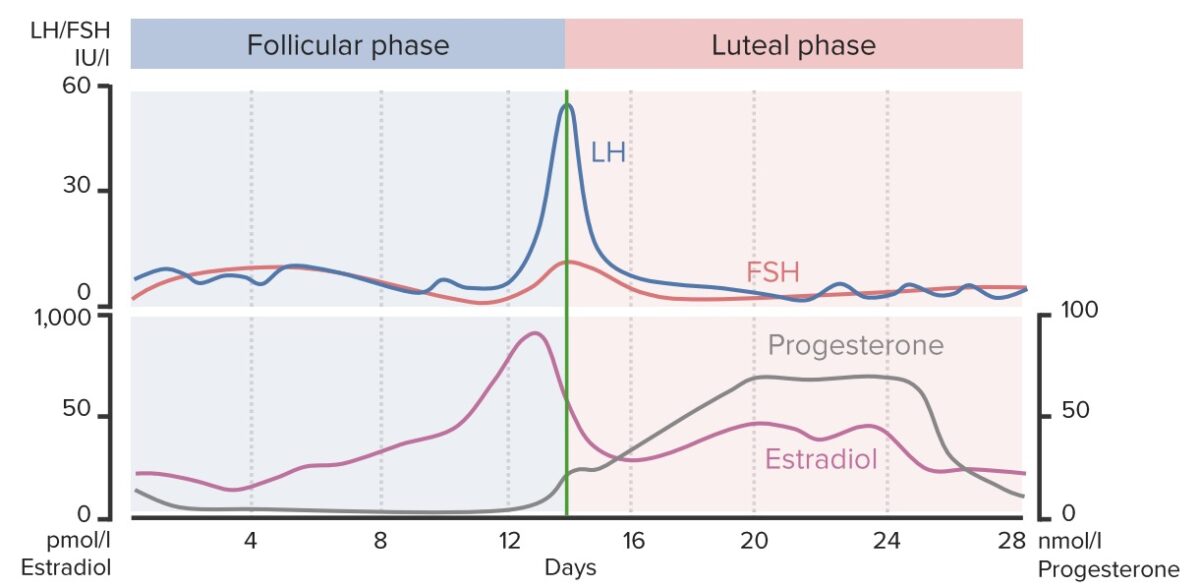
Un gráfico que muestra las concentraciones cambiantes de las hormonas claves a lo largo del ciclo menstrual: obsérvese el aumento repentino de estradiol, LH y hormona foliculoestimulante (FSH) alrededor del día 14 (ovulación), y el aumento de progesterona durante la fase lútea en anticipación de la fertilización y la implantación del óvulo.
Imagen por Lecturio.Fase que representa el tiempo durante el cual se desarrolla el folículo (y el ovocito que contiene) y que conduce a la ovulación. La fase folicular de los ovarios coincide con la menstruación y la fase proliferativa del endometrio.
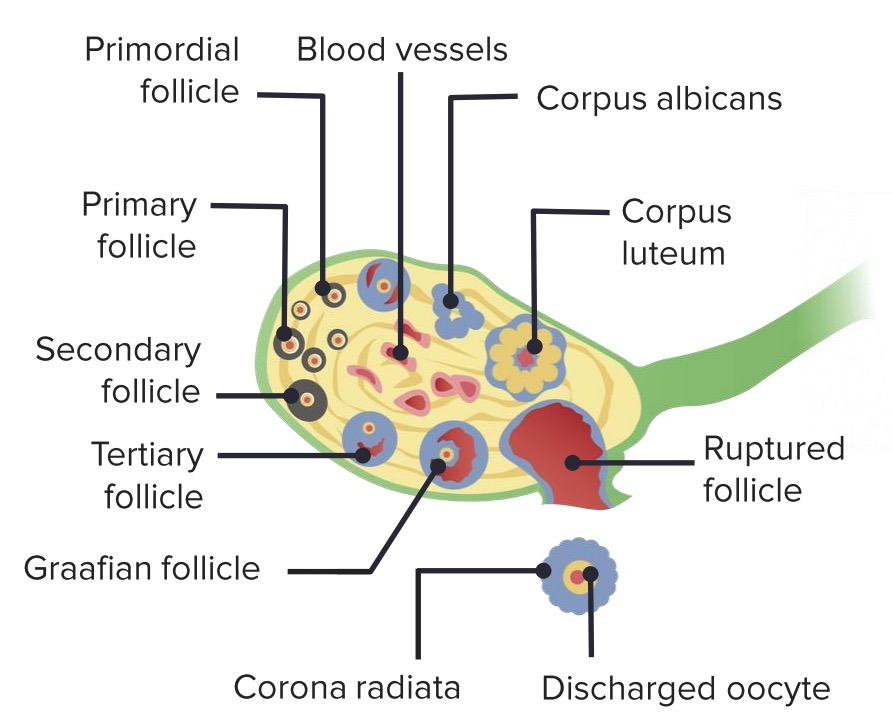
Etapas de maduración de un folículo ovárico. Durante la fase folicular del ciclo menstrual, la hormona estimulante del folículo (FSH) estimula la maduración de los folículos primarios. Normalmente, sólo un folículo (el folículo dominante) madura hasta convertirse en un folículo graafiano. El folículo de Graaf se rompe, liberando el ovocito (ovulación), y se transforma en un cuerpo lúteo. Durante la fase lútea del ciclo menstrual, el cuerpo lúteo produce las hormonas (especialmente la progesterona) necesarias para provocar la maduración del endometrio y favorecer potencialmente un embarazo temprano.
Imagen por Lecturio.La fase lútea de los ovarios coincide con la fase secretora del endometrio.
Hay 3 fases del ciclo endometrial:
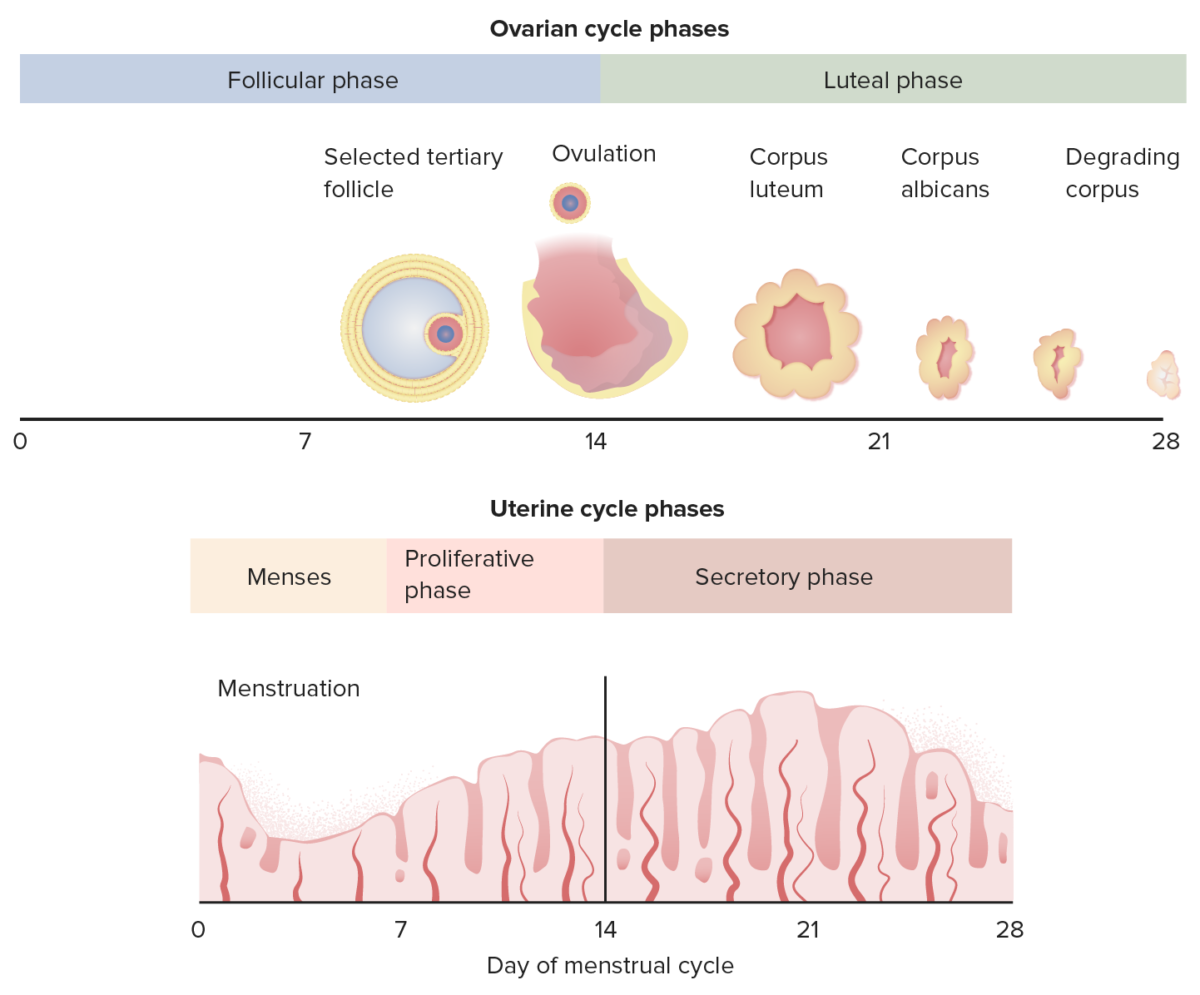
Un diagrama que muestra la correlación entre el ciclo ovárico y el ciclo endometrial
Imagen por Lecturio.El día 1 del sangrado menstrual marca el comienzo del siguiente ciclo.
Las siguientes afecciones están relacionadas con anomalías del ciclo menstrual, conocida como hemorragia uterina anormal: