Las cicatrices hipertróficas y los queloides son cicatrices elevadas, rojas y rígidas que se desarrollan durante la cicatrización de las heridas cutáneas y se caracterizan por una proliferación anormal local de fibroblastos con sobreproducción de colágeno. La sobreexpresión de factores de crecimiento, como el factor de crecimiento transformante beta, y la disminución de la producción de moléculas que promueven la ruptura de la matriz, como las metaloproteinasas de la matriz, parecen estar implicadas en la etiología tanto de una cicatriz hipertrófica como de un queloide. La genética tiene una gran influencia en la predisposición a los queloides, y las personas de piel más oscura tienen una mayor predisposición. Los queloides se producen sobre todo en la parte superior del torso, los hombros, la cabeza y el cuello. El tratamiento de los queloides suele ser ineficaz, pero se puede conseguir un éxito moderado con la escisión quirúrgica, especialmente cuando se combina con un tratamiento no quirúrgico adyuvante.
Last updated: Dec 15, 2025
Una cicatriz hipertrófica es un sobrecrecimiento exuberante benigno de tejido conectivo. Una cicatriz hipertrófica se produce en una zona de lesión previa y crece rápidamente, pero no va más allá de los límites de la herida y tiende a remitir.
Los queloides se definen como un sobrecrecimiento benigno de tejido conectivo, que se produce en una zona de lesión dérmica o de inflamación crónica (raramente de forma espontánea). A diferencia de las cicatrices hipertróficas, los queloides continúan agrandándose y creciendo más allá de los límites originales de la lesión.
Las cicatrices hipertróficas:
Queloides:
La alteración de la cicatrización de las heridas provoca un desequilibrio entre el aumento de la síntesis de colágeno y de matriz extracelular y la disminución de la degradación de colágeno y de matriz extracelular.
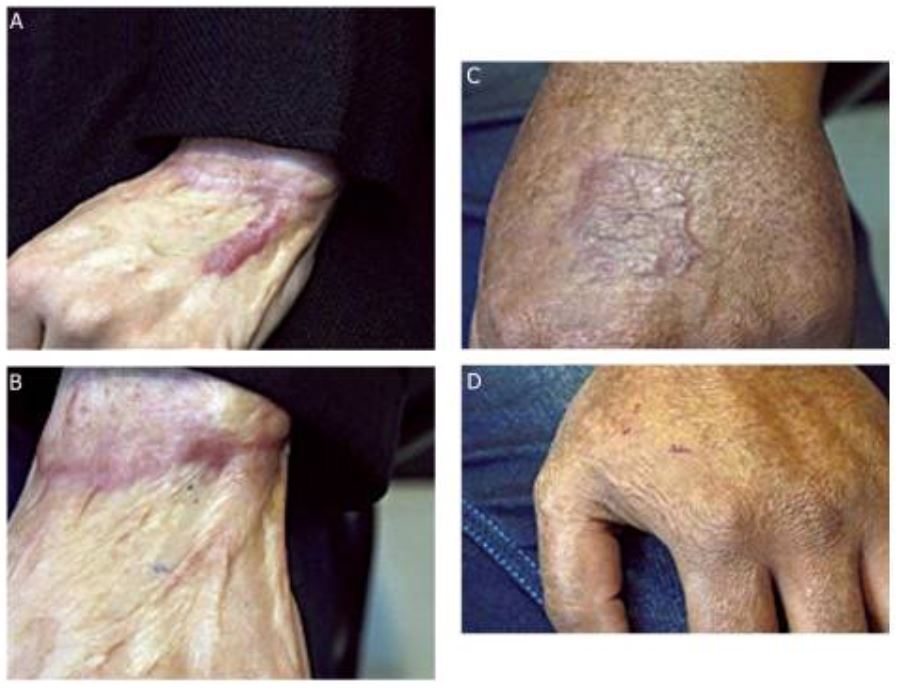
Cicatrices hipertróficas, antes y después del tratamiento
Los pacientes desarrollaron cicatrices hipertróficas después de quemaduras de espesor total (A y C). Obsérvese cómo las cicatrices hipertróficas son “elevadas, rojas y rígidas” como las cicatrices queloides, pero a diferencia de estas, las cicatrices hipertróficas no se extienden más allá de la zona de la lesión hacia la piel sana circundante. Las imágenes en B y D muestran cada uno de los lugares de cicatrización 2 meses después de la escisión quirúrgica y de la aplicación a las heridas ya cicatrizadas, pegamento de fibrina con fibroblastos y queratinocitos autólogos cultivados.
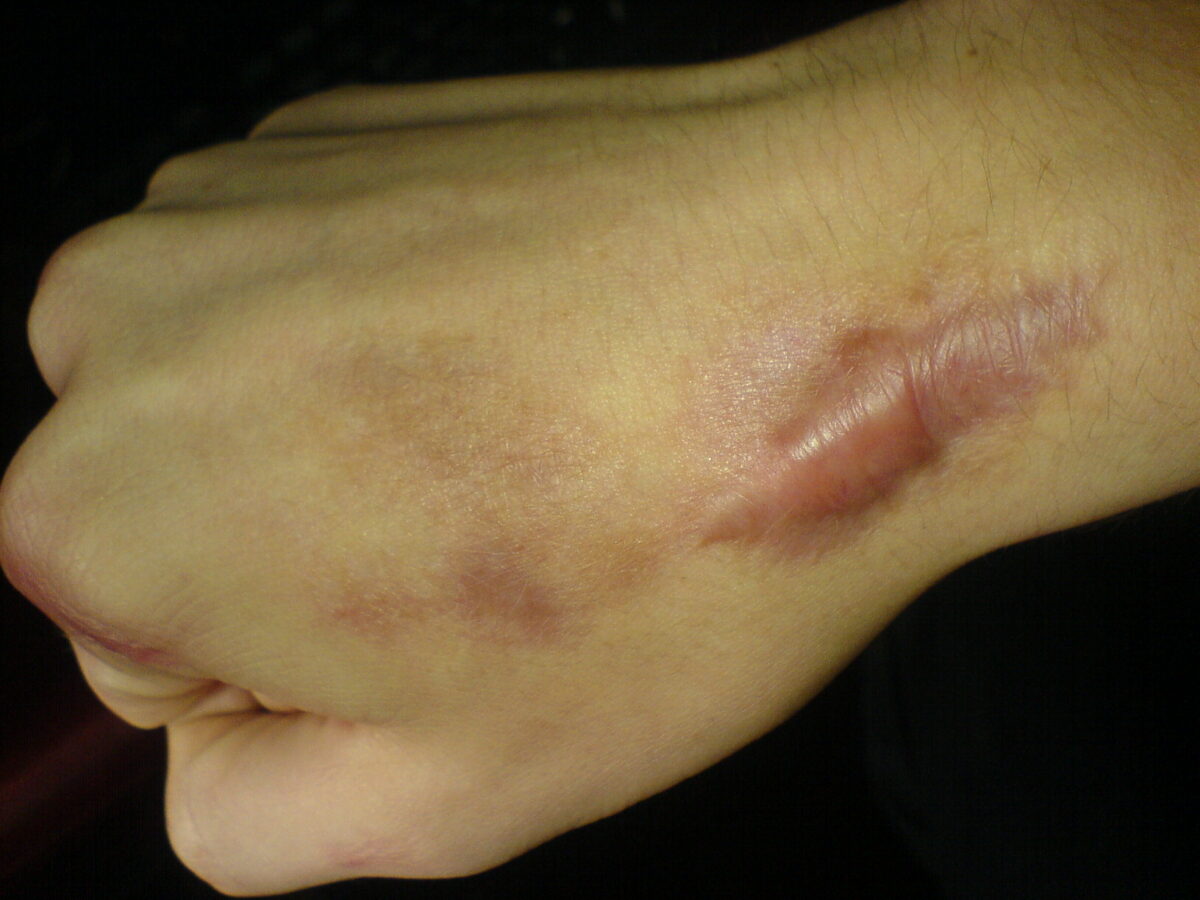
Queloide postoperatorio en la muñeca, mostrando las clásicas 3 Rs “R – Raised (Elevada), R- Red (Roja), y R- Rigid (Rigida)”:
Las 3 Rs clásicas son “R – Raised (Elevada), R- Red (Roja), y R- Rigid (Rigida) comunes tanto de los queloides como de las cicatrices hipertróficas. Sin embargo, a diferencia de una cicatriz hipertrófica, un queloide se extiende más allá de los límites de la herida original, como se muestra aquí. Obsérvese la superficie lisa, en forma de cúpula y redondeada.
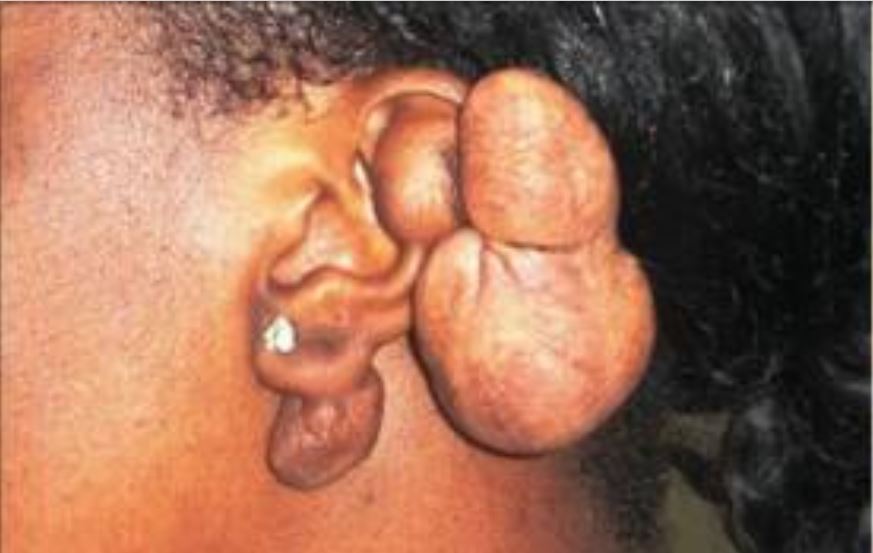
Se formó un queloide en la oreja izquierda
Esta mujer de 23 años tenía un historial de perforaciones en las orejas desde los 16 años, seguido de la formación de queloides. Fue operada en 2002 sin radiación postoperatoria y no hizo un seguimiento regular con su cirujano tratante. La lesión reapareció poco después de la cirugía.
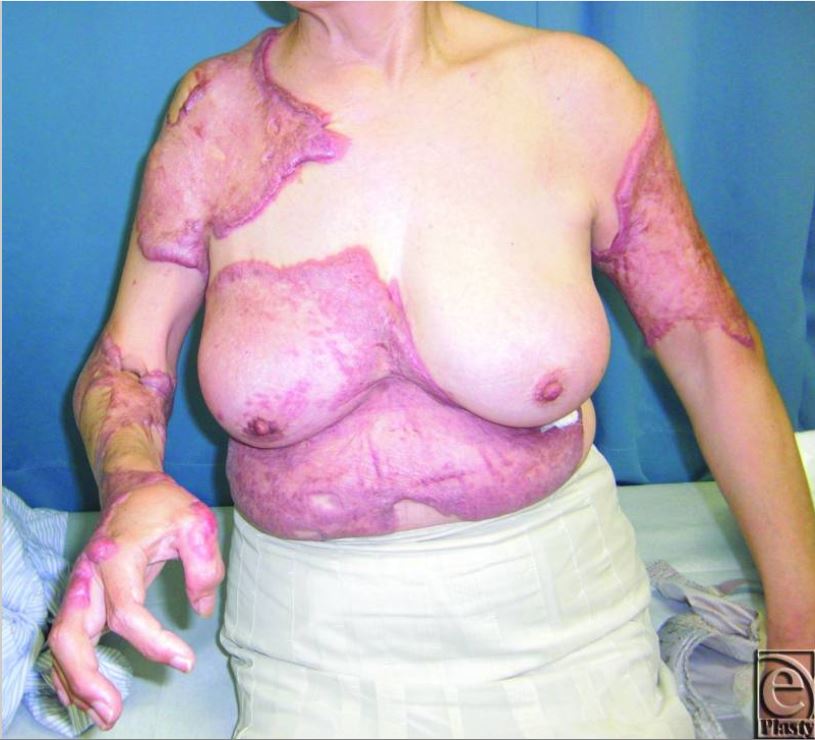
Un caso de queloides generalizados graves de aparición espontánea con hipertensión
Esta mujer de 63 años empezó a desarrollar queloides en el tronco y las extremidades superiores cuando era estudiante de primaria. Durante su primer examen en la clínica, su presión arterial era de 150/95 mm Hg.
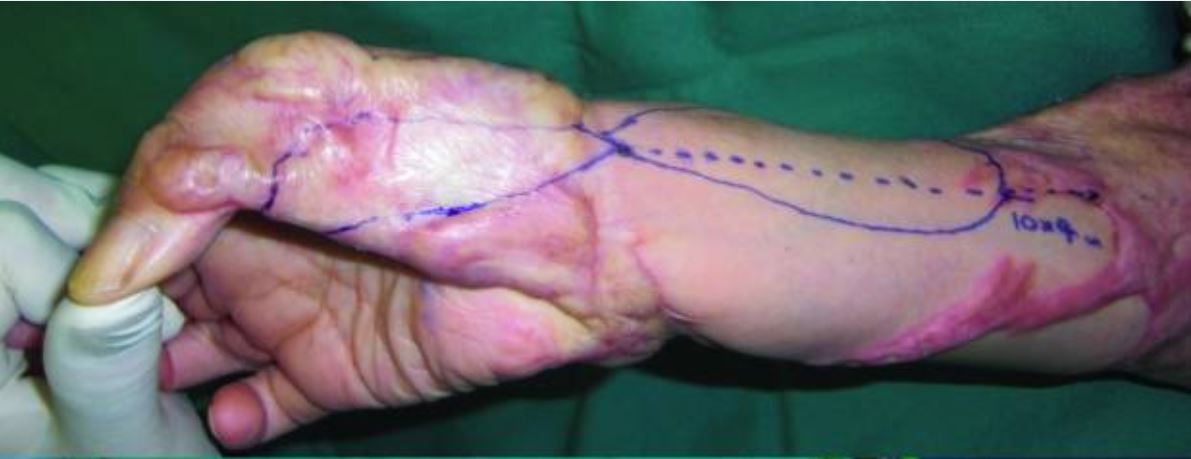
Vistas preoperatorias de queloides severos en el brazo y la mano derecha de la mujer de 63 años en la fotografía anterior
La mujer fue sometida a tratamiento quirúrgico con terapia adyuvante de radiación. Se seleccionó un colgajo de arteria radial con base distal para el pulgar y la muñeca. A partir del día siguiente a la cirugía, tanto la zona donante como la receptora fueron sometidas a una irradiación con haz de electrones de 4 MeV (15 Gy/3 fracciones durante 3 días). Observe las vistas 2 años después de la cirugía en la siguiente imagen.
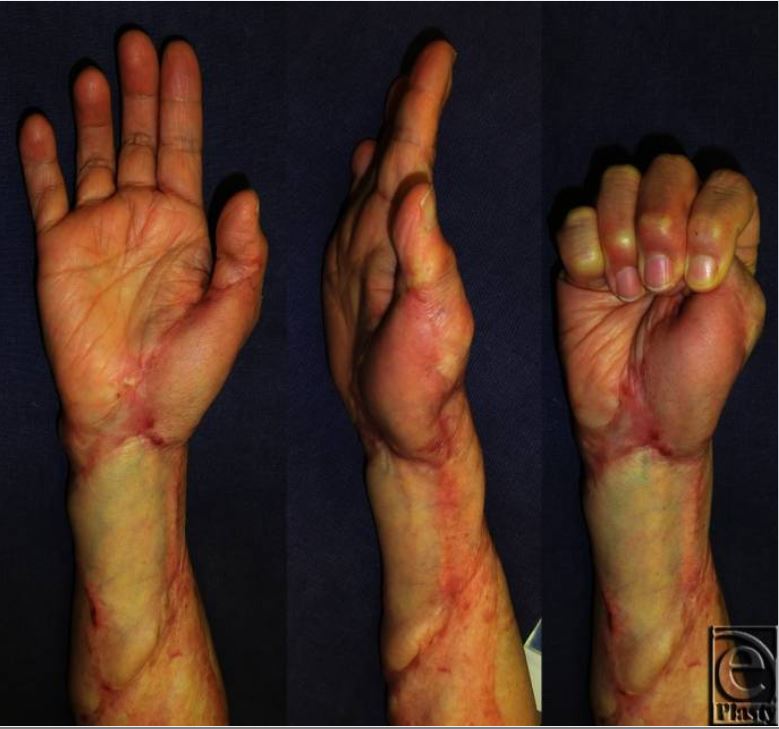
Vistas postoperatorias a los dos años de las contracturas observadas en la imagen anterior
La amplitud de movimiento de todas las articulaciones se recuperó por completo, y no hubo reaparición de los queloides ni de las contracturas cicatriciales.
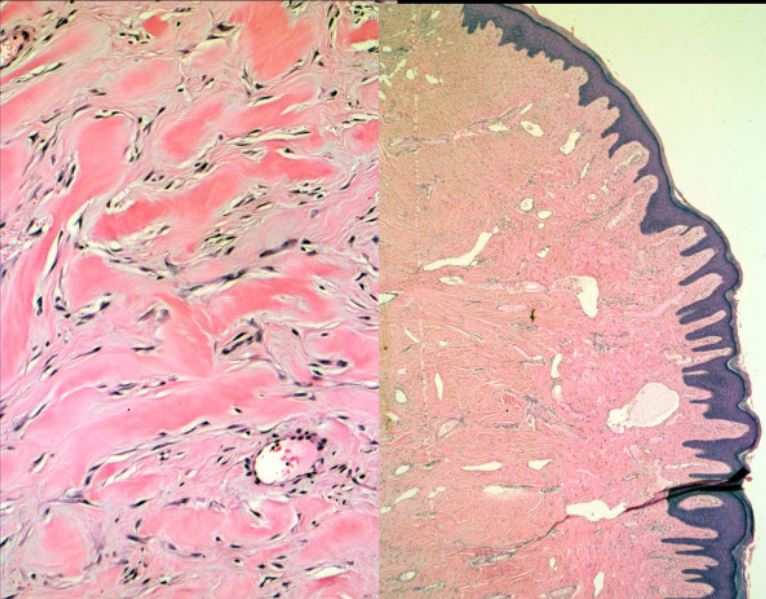
Microfotografías de alta y baja potencia de un queloide extirpado
La imagen de alta potencia muestra haces de colágeno desorganizados y gruesos (“vidriosos”) que contienen un número reducido de miofibroblastos en comparación con la normalidad o la cicatriz hipertrófica. La imagen de baja potencia ejemplifica la escasa vascularidad y los vasos sanguíneos dilatados de un queloide.
| Categoría | Cicatrices hipertróficas | Queloides |
|---|---|---|
| Epidemiología |
|
|
| Sitios de predilección |
|
|
| Curso de tiempo |
|
|
| Apariencia |
|
|
| Características histológicas |
|
|
| Categoría | Cicatrices hipertróficas | Queloides |
|---|---|---|
| Descripción |
|
|
| Sitios de predilección |
|
|
| Desencadenantes |
|
|
| Historia de crecimiento |
|
|
| Recurrencia después de la escisión |
|
|
Para personas con antecedentes de cicatrices hipertróficas o queloides: