El cáncer urológico es un término amplio que involucra el cáncer de las vías urinarias masculinas y femeninas y los órganos reproductores masculinos. Los factores de riesgo para el cáncer urológico son el tabaquismo; exposición a sustancias químicas como la bencidina, la beta-naftilamina y el arsénico; predisposición genética; e irritación crónica del sistema urinario. La presentación clínica incluye hematuria indolora, dolor de costado y/o suprapúbico, disuria y pérdida de peso significativa e inexplicable. El estándar de oro para el diagnóstico es la endoscopia de las estructuras urológicas (cistoscopia, cistouretroscopia, ureteropieloscopia) con biopsia. Los estudios adicionales incluyen imagenología radiológica, que brinda información sobre la invasión del tumor y la propagación de la enfermedad a otros sitios u órganos. El tratamiento incluye cirugía, quimioterapia, radioterapia y tratamiento de soporte, según la localización, extensión e histología.
Última actualización: May 4, 2022
Crecimiento de células anormales del revestimiento de los órganos de las vías urinarias masculinas y femeninas y de los órganos reproductores masculinos.
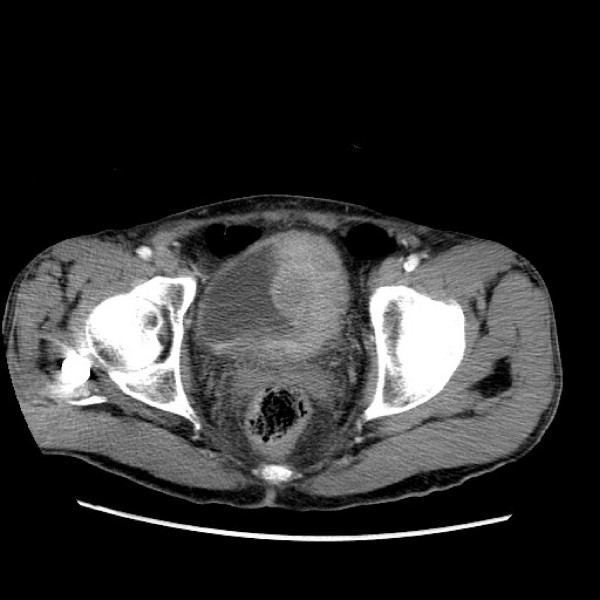
TC de cáncer de vejiga:
Masa de tejido blando lobulada en el lado derecho en la vejiga.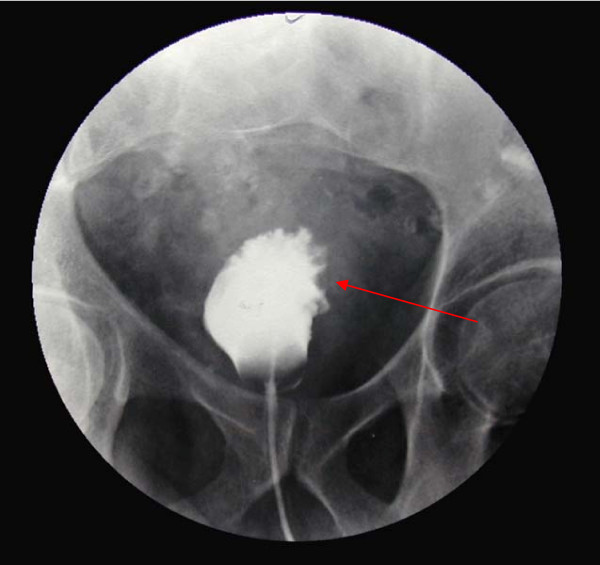
Cistograma (fase en pielografía intravenosa), que muestra marcado engrosamiento trabecular en un individuo con carcinoma de vejiga.
Imagen: “Cystogram that shows gross trabecular enlargement” por Gaurav K, Fitch J, Panda M. Licencia: CC BY 2.0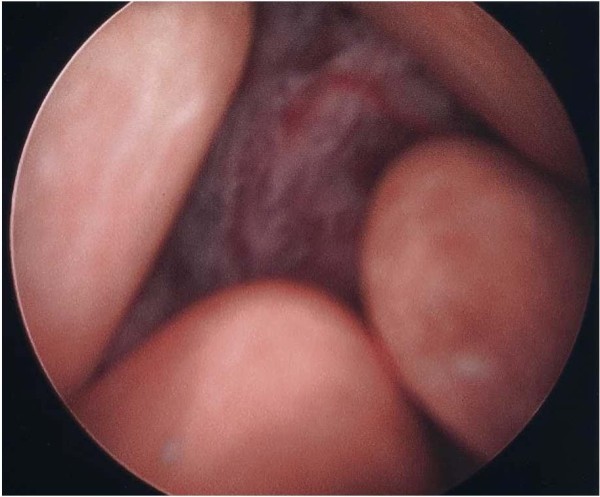
Cistoscopia que muestra una masa vesical y múltiples cálculos
Imagen: “Cystoscopy that shows a vesical mass and mutiple calculi”. por Cho JH, Holley JL. Licencia: CC BY 2.0Los estadios patológicos del cáncer de vejiga se basan en el sistema de estadificación TNM.
| Categoría (T) tumor |
Descripción |
|---|---|
| Tx | Tumor primario que no puede ser evaluado. |
| T0 | Sin evidencia de tumor primario |
| Ta | Lesiones papilares o exofíticas no invasivas |
| Tis | Carcinoma in situ (“tumor plano”) |
| T1 | El tumor invade la lámina propia (o submucosa). |
| T2 | El tumor invade la muscular propia. |
| T2a: El tumor invade la capa muscular propia superficial (mitad interna). | |
| T2b: El tumor invade la capa muscular propia profunda (mitad exterior). | |
| T3 | El tumor invade la grasa perivesical. |
| T3a: Invasión microscópica | |
| T3b: Invasión macroscópica (masa extravesical) | |
| T4 | El tumor invade 1 de los siguientes: estroma prostático, vesículas seminales, útero, vagina, pared pélvica, pared abdominal. |
| T4a: El tumor invade el estroma prostático, útero, vagina (órganos adyacentes). | |
| T4b: El tumor invade la pared pélvica, la pared abdominal u otros órganos. |
| Categoría (N) nódulos | Descripción |
|---|---|
| Nx | No se pueden evaluar los nódulos linfáticos. |
| N0 | Ausencia de metástasis en los nódulos linfáticos |
| N1 | Metástasis en un solo nódulo linfático regional en la pelvis verdadera (nódulos linfáticos perivesicales, obturadores, ilíacos internos y externos o sacros) |
| N2 | Múltiples metástasis a los nódulos linfáticos regionales en la pelvis verdadera (metástasis de nódulos linfáticos perivesicales, obturadores, ilíacos internos y externos o sacros) |
| N3 | Metástasis a los nódulos linfáticos ilíacos comunes |
| Categoría (M) metástasis | Descripción |
|---|---|
| M0 | No existen metástasis a distancia |
| M1 | Metástasis a distancia |
| M1a: Metástasis a distancia limitada a los nódulos linfáticos más allá de los nódulos ilíacos comunes | |
| M1b: Metástasis a distancia no linfática |
| Estadio | T | N | M |
|---|---|---|---|
| Estadio 0a | Ta | N0 | M0 |
| Estadio 0is | Tis | N0 | M0 |
| Estadio I | T1 | N0 | M0 |
| Estadio II | T2a | N0 | M0 |
| T2b | N0 | M0 | |
| Estadio IIIA | T3a, T3b, T4a | N0 | M0 |
| Estadio IIIA | T1–T4a | N1 | M0 |
| Estadio IIIB | T1–T4a | N2, N3 | M0 |
| Estadio IVA | T4b | Cualquier N | M0 |
| Estadio IVA | Cualquier T | Cualquier N | M1a |
| Estadio IVB | Cualquier T | Cualquier N | M1b |
Crecimiento anormal de células en el revestimiento interno del uréter/uréteres, de las cuales > 90% son carcinomas uroteliales.
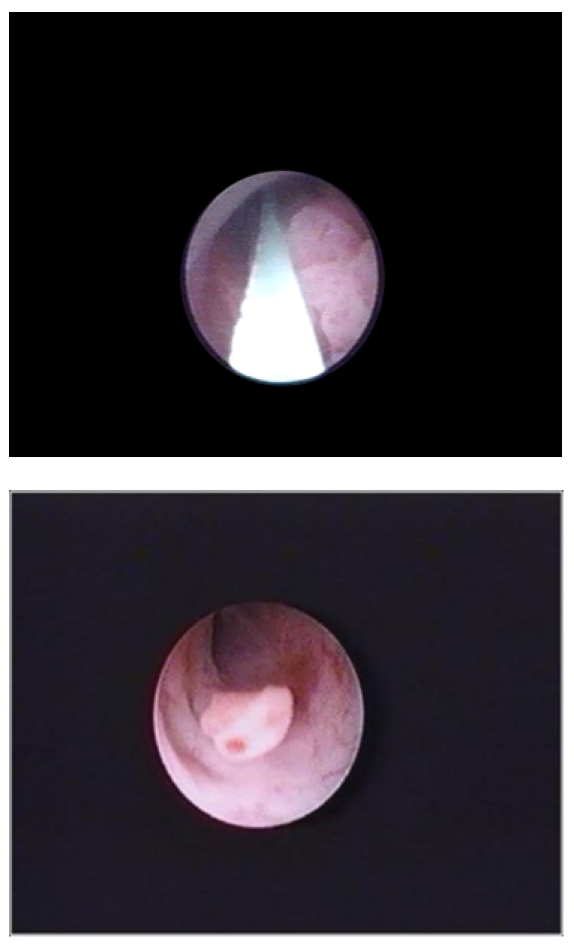
Tumor ureteral observado en el examen endoscópico del uréter.
Imagen: “Ureteral tumour with elective indication for endoscopic treatment” por Niţă G, Georgescu D, Mulţescu R, Draguţescu M, Mihai B, Geavlete B, Persu C, Geavlete P. Licencia: CC BY 2.0La estadificación se aplica al cáncer que afecta la pelvis renal y el uréter.
| Categoría T | Descripción |
|---|---|
| TX | Tumor primario que no se puede evaluar. |
| T0 | Sin evidencia de tumor primario |
| Ta | Lesiones papilares o exofíticas no invasivas |
| Tis | Carcinoma in situ |
| T1 | Invasión tumoral del tejido conjuntivo subepitelial |
| T2 | Invasión tumoral de la capa muscular |
| T3 | Solo para el uréter: Invasión más allá de la muscular en la grasa periureteral. Solo para pelvis renal: Invasión más allá de la muscular en la grasa peripélvica o en el parénquima renal |
| T4 | Invasión tumoral de órganos adyacentes o del riñón en la grasa perirrenal |
| Categoría N | Descripción |
|---|---|
| NX | Los nódulos linfáticos regionales no pueden ser evaluados. |
| N0 | Ausencia de metástasis en nódulos linfáticos |
| N1 | Metástasis ≤ 2 cm (nódulo linfático único) |
| N2 | Metástasis > 2 cm (nódulo linfático único o múltiples nódulos linfáticos) |
| Categoría M | Descripción |
|---|---|
| M0 | No existen metástasis a distancia |
| M1 | Metástasis a distancia |
| Estadio | T | N | M |
|---|---|---|---|
| Estadio 0a | Ta | N0 | M0 |
| Estadio 0is | Tis | N0 | M0 |
| Estadio I | T1 | N0 | M0 |
| Estadio II | T2 | N0 | M0 |
| Estadio III | T3 | N0 | M0 |
| Estadio IV | T4 | NX, N0 | M0 |
| Cualquier T | N1, N2 | M0 | |
| Cualquier T | Cualquier N | M1 |
El tratamiento del cáncer ureteral depende del sitio, el tamaño y la extensión del cáncer y la cirugía proporciona un tratamiento curativo.
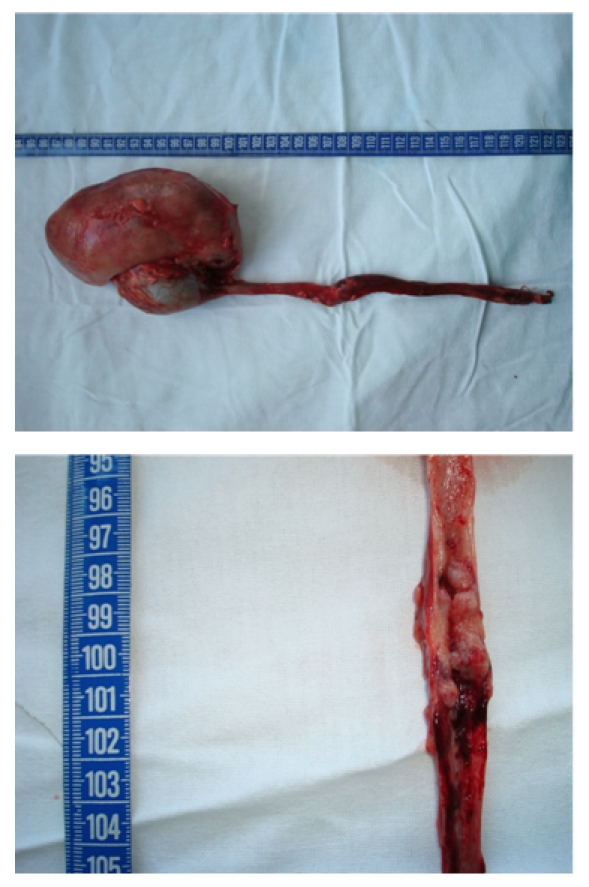
Nefroureterectomía en el cáncer de ureteral
Imagen: “Nephroureterectomy (with endoscopic desinsertion) for ureteral tumours” por Niţă G, Georgescu D, Mulţescu R, Draguţescu M, Mihai B, Geavlete B, Persu C, Geavlete P. Licencia: CC BY 2.0El cáncer de uretra es una neoplasia maligna extremadamente rara (< 1% de todas las neoplasias genitourinarias) que implica el crecimiento anormal de células en el revestimiento de la uretra.
El cáncer de uretra tiene un inicio insidioso y puede permanecer asintomático durante mucho tiempo. Los síntomas varían entre hombres y mujeres:
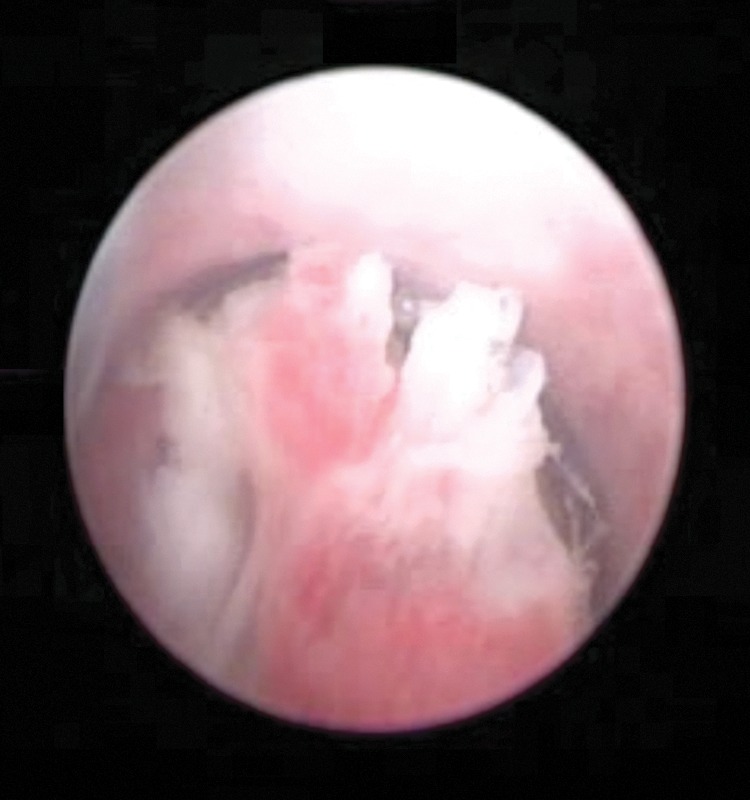
Videouretrocistoscopia que muestra un tumor papilar en la uretra bulbar
Imagen: “Video urethrocystoscopy showing papillary tumor at the level of bulbar urethra.” por Journal of Endourology Case Reports Licencia: CC BY 4.0El cáncer de uretra se estadifica según los criterios TNM.
| Categoría T | Descripción |
|---|---|
| Tx | Tumor primario que no se puede evaluar. |
| T0 | Sin evidencia de tumor primario |
| Ta | Carcinoma papilar no invasivo |
| Tis | Carcinoma in situ |
| T1 | Invasión tumoral del tejido conjuntivo subepitelial |
| T2 | Invasión tumoral del cuerpo esponjoso o músculo periuretral |
| T3 | Invasión tumoral del cuerpo cavernoso o vagina anterior |
| T4 | Invasión tumoral de otros órganos adyacentes |
| Categoría T | Descripción |
|---|---|
| Tx | Tumor primario que no se puede evaluar. |
| T0 | Sin evidencia de tumor primario |
| Ta | Carcinoma papilar no invasivo |
| Tis | Carcinoma in situ (compromete la uretra prostática o los conductos periuretrales o prostáticos sin invasión del estroma) |
| T1 | Invasión tumoral del tejido conjuntivo subepitelial inmediatamente subyacente al urotelio |
| T2 | Invasión tumoral del estroma prostático que rodea los conductos (al extenderse directamente desde la superficie urotelial o al invadir desde los conductos prostáticos) |
| T3 | Invasión tumoral de la grasa periprostática |
| T4 | Invasión tumoral de los órganos adyacentes |
| Categoría N | Descripción |
|---|---|
| Nx | No pueden evaluarse los nódulos linfáticos regionales. |
| N0 | No hay metástasis en los nódulos linfáticos regionales. |
| N1 | Metástasis de nódulo linfático regional único en la región inguinal o pelvis verdadera o nódulo linfático presacro |
| N2 | Múltiples metástasis de nódulos linfáticos en la región inguinal o pelvis verdadera o nódulos linfáticos presacros |
| Categoría M | Descripción |
|---|---|
| M0 | No existen metástasis a distancia |
| M1 | Metástasis a distancia |
| Estadio | T | N | M |
|---|---|---|---|
| Estadio 0a | Ta | N0 | M0 |
| Estadio 0is | Tis | N0 | M0 |
| Estadio I | T1 | N0 | M0 |
| Estadio II | T2 | M0 | |
| Estadio III | T1, T2 | N1 | M0 |
| T3 | N0, N1 | M0 | |
| Estadio IV | T4 | N0, N1 | M0 |
| Cualquier T | N2 | M0 | |
| Cualquier T | Cualquier N | M1 |
La enfermedad localizada (hasta T2) generalmente se trata con cirugía, mientras que las afecciones localmente avanzadas se tratan con terapia multimodal.
Los siguientes diagnósticos diferenciales son para un paciente que presenta hematuria: