La amenorrea secundaria se define como la ausencia de menstruación durante 3 meses en una mujer con ciclos menstruales previamente regulares o durante 6 meses en una mujer con ciclos irregulares previos. Las etiologías implican alteraciones del eje hipotalámico-pituitario-ovárico u obstrucciones adquiridas en el útero o en el tracto de salida. La causa más común de amenorrea secundaria es el embarazo. Las etiologías patológicas más comunes incluyen amenorrea hipotalámica funcional, síndrome de ovario poliquístico, hiperprolactinemia, insuficiencia ovárica prematura y síndrome de Asherman. El diagnóstico se realiza con una toma de antecedentes y un examen físico completos, la medición de los niveles hormonales, una prueba de embarazo y un ultrasonido pélvico por imagenología. Una provocación con progestina y/o una combinación de estrógeno y progestina puede ayudar a identificar mejor la ubicación de la anomalía. El tratamiento depende de la etiología subyacente, la presentación clínica y los deseos de la paciente con respecto a la fertilidad. El tratamiento puede incluir opciones de tratamiento médico, quirúrgico y de estilo de vida.
Última actualización: Mar 19, 2023
La amenorrea secundaria se define como:
Las hormonas del eje hipotalámico-pituitario-ovárico y toda la anatomía relevante deben estar presentes y funcionando para que la menstruación ocurra con regularidad.
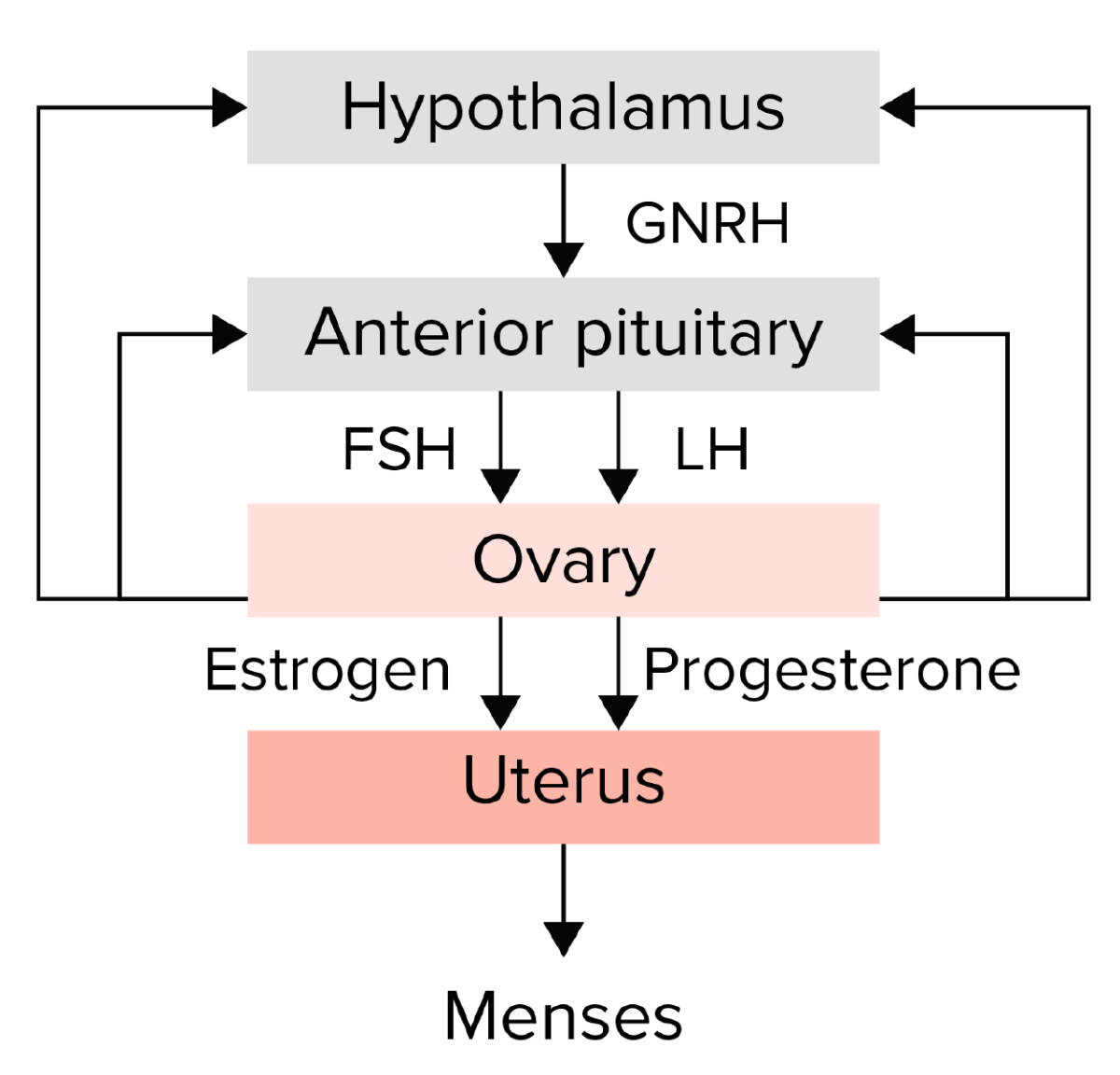
Resumen del eje hipotalámico-pituitario-ovárico:
El hipotálamo secreta la hormona liberadora de gonadotropina (GNRH), que estimula la hipófisis anterior para que libere las gonadotropinas, la hormona estimulante del folículo (FSH) y la hormona luteinizante (LH). Luego, las gonadotropinas estimulan al ovario para que produzca estrógeno y progesterona, lo que a su vez conduce al crecimiento y la maduración del endometrio. Cualquier interrupción en esta vía podría provocar amenorrea.
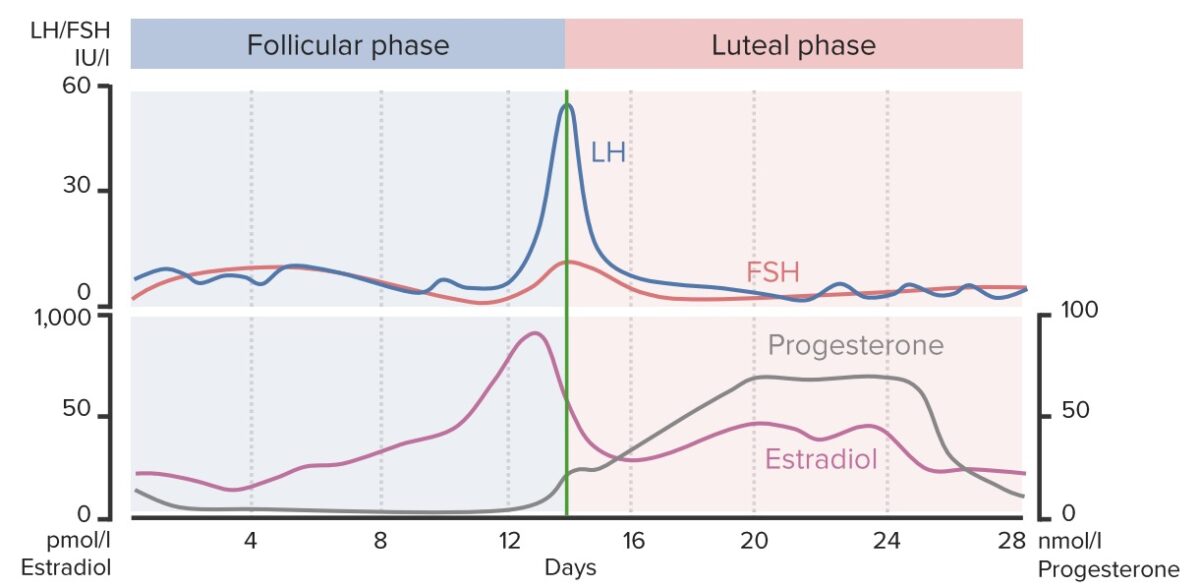
Cambios hormonales a lo largo del ciclo menstrual:
Este gráfico muestra las concentraciones cambiantes de FSH, LH, estradiol y progesterona a lo largo del ciclo menstrual. Observe el aumento repentino de estradiol, LH y FSH alrededor del día 14 (línea verde) durante la ovulación y el aumento de progesterona durante la fase lútea antes de la fertilización y la implantación del óvulo. Las interrupciones en la ovulación pueden provocar amenorrea.
El embarazo es la causa más común de amenorrea secundaria. ¡Siempre descarta esto primero!
| Causa de amenorrea secundaria | Frecuencia aproximada |
|---|---|
| Amenorrea hipotalámica funcional | 35% |
| SOP | 30% |
| Hiperprolactinemia | 13% |
| Insuficiencia ovárica prematura | 10% |
| síndrome de Asherman | 5% |
| Otro | 7% |
Una mujer en edad reproductiva con ausencia de menstruación por:
Las características clínicas dependen de la etiología subyacente, pero pueden incluir:
Pruebas iniciales:
Si hay signos de ↑ andrógenos, pero la testosterona es normal:

Prueba de provocación de progesterona
Imagen por Lecturio.El tratamiento depende de la etiología.
Tratar otras afecciones médicas:
Gestión del estilo de vida:
Tratamiento médico:
Tratamiento quirúrgico:
Tratamiento de fertilidad, si lo desea: